МЕТАБОЛИЧЕСКИЙ СИНДРОМ — Медицинский центр «Наедине»
Метаболический синдром — что это?
Термин метаболический синдром (МС) используют для обозначения часто встречающихся факторов риска (ФР). Этот патологический процесс оказывает влияние на развитие и прогрессирование атеросклеротического процесса, влияет на сердечно-сосудистую заболеваемость и продолжительность жизни.
Метаболизм – набор химических реакций, которые происходят в живом организме; они необходимы для поддержания его жизни.
Синдром — это набор патологических признаков.
МС включает:
1) ожирение (абдоминальная форма) – увеличение живота
2) повышение уровня холестерина
3) инсулинорезистентность или инсулинемия – высокие цифры инсулина
4) повышение артериального давления
К предрасполагающим факторам развития МС и сердечно-сосудистых заболеваний относятся ожирение, снижение физической активности, диета с преоьладанием тугоплавких животных жиров, курение, артериальная гипертония, повышение уровня холестерина, семейная предрасположенность и возраст.
Абдоминальное ожирение (АО) – под этим термином понимают отложение жира в органах брюшной полости и передней брюшной стенке. Избыточный жир откладывается в области живота, и фигура напоминает яблоко.Такой тип ожирения часто встречается у мужчин и считается мужским типом набора веса.Однако и у некоторых женщин можно видеть такую фигуру.
Диагностическим критерием абдоминального ожирения для мужчин является окружность талии >120 см, для женщин >88 см.
Иногда, вместо определения окружности талии можно определить индекс массы тела (ИМТ), который характеризует степень ожирения.
Его каждый человек может определить по очень простой формуле :
ИМТ= вес в кг =кг/м2
рост в м2
Норма ИМТ = от 18,5 до 25 кг/м2
Дислипидемия (ДЛ)- нарушение липидного (жирового) обмена: повышенный уровень триглицеридов и низкий уровень липопротеинов высокой плотности.
Нарушение липидного обмена ведет к развитию атеросклероза и выявляется при помощи биохимического анализа крови.Диагностическими критериями фактора риска является уровень холестерина >5 ммоль/л, триглицеридов >150 мг/дл (1,69 ммоль/л) и холестерин липопротеинов высокой плотности у мужчин <40 мл/дл (1,04 мкмоль/л) и женщин <50 мг/дл (1,29 ммоль/л).
Избыточный холестерин откладывается в стенке сосуда в виде бляшек (плотных блестящих пятен), и возникает сужение сосудов.
IIIинсулинорезистентность (ИР или гиперинсулинемия)(повышенное количество инсулина).
Инсулин — это гормон поджелудочной железы, способствующий усвоению сахара клетками. Резистентность – устойчивость, невосприимчивость.
При ИР происходит невосприимчивость рецепторов клеток к инсулину, в результате не происходит поглощение сахара клеткой, и она начинает голодать. А глюкоза является основным питательным веществом для организма. В результате инсулинорезистентности образуется избыток инсулина, который снижает уровень глюкозы, кровь обедняется сахаром и после еды человек чувствует себя голодным. Организм подает сигнал в мозг, что ему срочно требуются питательные вещества. Так возникает порочный круг: чем больше углеводов мы едим, тем сильнее голод.
В результате инсулинорезистентности образуется избыток инсулина, который снижает уровень глюкозы, кровь обедняется сахаром и после еды человек чувствует себя голодным. Организм подает сигнал в мозг, что ему срочно требуются питательные вещества. Так возникает порочный круг: чем больше углеводов мы едим, тем сильнее голод.
Из причин быстрого набора веса, которая чаще возникает у людей старше 30 лет- это снижение углеводного обмена и снижение чувствительности к инсулину, т.е. инсулинорезистентность.
Когда мы длительное время переедаем, когда насыщаем свое питание рафинированными углеводами, инсулин и глюкоза начинают «бомбить» клетку, вследствие чего происходит гибель части рецепторов, воспринимающих инсулин, и клетка не усваивает глюкозу, следствием чего является повышение инсулина (гиперинсулинемия). Со временем, клетки поджелудочной железы, секретирующие инсулин, истощаются и возникает повышенный уровень глюкозы в крови (гликемия). Фактором риска метаболического ожирения является повышение глюкозы натощак.
Фактором риска метаболического ожирения является повышение глюкозы натощак.
Артериальная гипертензия (АГ).
Повышение артериального давления(АД) нередко связано с ожирением и часто наблюдается у лиц с инсулинорезистентностью (гиперинсулинемией). Так артериальная гипертензия встречается чаще у больных с сахарным диабетом II типа в 2 раза чаще, чем у больных, не имеющих это заболевание.
В норме инсулин вызывает расширение сосудов, и при стрессовых ситуациях, когда в кровь выбрасывается большое количество гормонов стресса, артериальное давление не меняется. При развитии инсулинорезистентности сосудорасширяющий эффект инсулина блокируется и повышается тоническое напряжение стенки сосуда.
В условиях повышения уровня сахара в крови, повышается обратное всасывание глюкозы в почках вместе с натрием, что ведет к повышению АД.
Если АД выше 135/85 мм рт. ст., то это является фактором риска развития артериальной гипертензии.
ст., то это является фактором риска развития артериальной гипертензии.
К этому присоединяются и другие факторы:
? воспаление сосудистой стенки
? нарушение свертывающей системы крови
? генетические факторы
? возраст (чаще МС развивается у пожилых лиц от 50 лет и старше)
? гормональные нарушения.
Важнейшую роль в формировании метаболического синдрома играют увеличение массы тела и малоподвижный образ жизни. В связи с этим, важной терапевтической мерой у таких больных является снижение массы тела и увеличение физической активности.
При уменьшении массы тела оптимальным положительным эффектом можно считать снижение веса на 7-10% за период от 6 до 12 месяцев. Уменьшение массы тела всегда должно сочетаться с аэробными физическими нагрузками.
Диета должна содержать минимальное количество насыщенных жирных кислот, холестерина и простых сахаров.
В задачи медикаментозной терапии МС входит нормализация артериального давления, устранение дислипидемии и инсулиновой резистентности.Средства при выборе антигипертензивной, сахароснижающей терапии должен подбирать врач.
Человек будет счастливым, если будет здоровым. Здоровье нужно для работы, для отдыха, для семьи. Здоровье не только личное благо, но и социальная ценность.
Человек может жить до ста лет. Будем бороться вместе с невоздержанностью, с безобразным обращением с собственным организмом.
Правильное питание, активный образ жизни и профилактические обследования помогут Вам избежать инвалидности, тяжелых сердечно-сосудистых заболеваний и сахарного диабета.
Специалистом в данной области является Мальгина Лилия Евгеньевна
Инсулин
Инсулин – это гормон, секретируемый эндокринной частью поджелудочной железы. Он регулирует обмен углеводов, поддерживая глюкозу в крови на необходимом уровне, а также участвует в обмене жиров (липидов).
Синонимы русские
Гормон поджелудочной железы, регулятор обмена углеводов.
Синонимы английские
Insulin.
Метод исследования
Иммунохемилюминесцентный анализ.
Диапазон определения: 0,2 — 1000 мкЕд/мл.
Единицы измерения
МкЕд/мл (микроединица на миллилитр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов до исследования.
- Полностью исключить прием лекарственных препаратов за сутки до исследования (по согласованию с врачом).
- Не курить в течение 3 часов до исследования.
Общая информация об исследовании
Инсулин синтезируется в бета-клетках эндокринной части поджелудочной железы. Его концентрация в крови напрямую зависит от концентрации глюкозы: после приема пищи в кровь попадает большое количество глюкозы, в ответ на это поджелудочная железа секретирует инсулин, который запускает механизмы перемещения глюкозы из крови в клетки тканей и органов. Также инсулин регулирует биохимические процессы в печени: если глюкозы становится много, то печень начинает запасать ее в виде гликогена (полимера глюкозы) или использовать для синтеза жирных кислот. Когда синтез инсулина нарушен и его вырабатывается меньше, чем необходимо, глюкоза не может попасть в клетки организма и развивается гипогликемия. Клетки начинают испытывать недостаток в основном субстрате, требующемся им для образования энергии, – в глюкозе. Если такое состояние является хроническим, то нарушается обмен веществ и начинают развиваться патологии почек, сердечно-сосудистой, нервной систем, страдает зрение. Заболевание, при котором наблюдается недостаток выработки инсулина, называется сахарным диабетом. Он бывает нескольких типов.
Его концентрация в крови напрямую зависит от концентрации глюкозы: после приема пищи в кровь попадает большое количество глюкозы, в ответ на это поджелудочная железа секретирует инсулин, который запускает механизмы перемещения глюкозы из крови в клетки тканей и органов. Также инсулин регулирует биохимические процессы в печени: если глюкозы становится много, то печень начинает запасать ее в виде гликогена (полимера глюкозы) или использовать для синтеза жирных кислот. Когда синтез инсулина нарушен и его вырабатывается меньше, чем необходимо, глюкоза не может попасть в клетки организма и развивается гипогликемия. Клетки начинают испытывать недостаток в основном субстрате, требующемся им для образования энергии, – в глюкозе. Если такое состояние является хроническим, то нарушается обмен веществ и начинают развиваться патологии почек, сердечно-сосудистой, нервной систем, страдает зрение. Заболевание, при котором наблюдается недостаток выработки инсулина, называется сахарным диабетом. Он бывает нескольких типов.

Для чего используется исследование?
- Для диагностики инсулином (опухолей поджелудочной железы) и для выяснения причин острой или хронической гипогликемии (вместе с тестом на глюкозу и на С-пептид).
- Для наблюдения за эндогенным инсулином, синтезируемым бета-клетками.
- Для выявления невосприимчивости к инсулину.
- Чтобы выяснить, когда пациентам, страдающим диабетом второго типа, требуется начать прием инсулина или гипогликемических препаратов.
Когда назначается исследование?
- При низком содержании глюкозы в крови и/или при симптомах гипогликемии: потливости, сильном сердцебиении, регулярном чувстве голода, помутнении сознания, неясности зрения, головокружении, слабости, при сердечных приступах.

- При необходимости выяснить, была ли инсулинома удалена удачно, а также вовремя диагностировать возможные рецидивы.
- При контроле за результатами трансплантации островковых клеток (посредством определения способности трансплантатов производить инсулин).
Что означают результаты?
Референсные значения: 2,6 — 24,9 мкЕд/мл.
Причины повышенного уровня инсулина:
- акромегалия,
- синдром Иценко – Кушинга,
- фруктозная или глюкозо-галактозная непереносимость,
- инсулинома,
- ожирение,
- невосприимчивость к инсулину, как при хроническом панкреатите (включая муковисцидоз) и при раке поджелудочной железы.
Что может влиять на результат?
Употребление таких препаратов, как кортикостероиды, леводопа, оральные контрацептивы, способствует повышению концентрации глюкозы.
Скачать пример результатаВажные замечания
- В настоящее время в качестве инъекций применяют инсулин, полученный в результате биохимического синтеза, что делает его наиболее сходным по своей структуре и свойствам с эндогенным (вырабатывающимся в организме) инсулином.

- Антитела к инсулину могут сказаться на результатах исследования, поэтому при их наличии в крови рекомендуется использовать альтернативные методы определения концентрации инсулина (анализ на С-пептид).
Также рекомендуется
- С-пептид в сыворотке
- С-пептид в суточной моче
- Глюкозотолерантный тест
- Глюкоза в плазме
- Глюкоза в моче
- Фруктозамин
Кто назначает исследование?
Эндокринолог, терапевт, гастроэнтеролог.
Инсулин (Insulin)
Инсулин (Insulin)
Инсулин – это гормон, секретируемый эндокринной частью поджелудочной железы. Он регулирует обмен углеводов, поддерживая глюкозу в крови на необходимом уровне, а также участвует в обмене жиров (липидов). Инсулин синтезируется в бета-клетках эндокринной части поджелудочной железы. Повышенная концентрация инсулина в крови называется гиперинсулинемией. При этом содержание глюкозы в крови резко снижается, что может привести к гипогликемической коме и даже к смерти, так как от концентрации глюкозы напрямую зависит работа головного мозга. Поэтому очень важно контролировать уровень сахара при парентеральном введении препаратов инсулина и других лекарств, использующихся для лечения диабета. Повышенный уровень инсулина в крови также бывает обусловлен опухолью, секретирующей его в больших количествах, – инсулиномой. При ней концентрация инсулина в крови может повышаться в десятки раз в течение короткого времени. Заболевания, связанные с развитием сахарного диабета: метаболический синдром, патология надпочечников и гипофиза, синдром поликистозных яичников.
При этом содержание глюкозы в крови резко снижается, что может привести к гипогликемической коме и даже к смерти, так как от концентрации глюкозы напрямую зависит работа головного мозга. Поэтому очень важно контролировать уровень сахара при парентеральном введении препаратов инсулина и других лекарств, использующихся для лечения диабета. Повышенный уровень инсулина в крови также бывает обусловлен опухолью, секретирующей его в больших количествах, – инсулиномой. При ней концентрация инсулина в крови может повышаться в десятки раз в течение короткого времени. Заболевания, связанные с развитием сахарного диабета: метаболический синдром, патология надпочечников и гипофиза, синдром поликистозных яичников.
Подготовка к исследованию
Исследование проводится строго натощак. С последнего приема пищи должно пройти не менее 8 часов (желательно, не менее 12 часов). За 24 часа до исследования исключить сладкое из рациона. Полностью исключить прием лекарственных препаратов за сутки до сдачи крови (по согласованию с врачом).
Показания к исследованию
При диагностическом обследовании с целью выявления сахарного диабета.
При низком содержании глюкозы в крови и/или при симптомах гипогликемии: потливости, сильном сердцебиении, регулярном чувстве голода, помутнении сознания, неясности зрения, головокружении, слабости, при сердечных приступах.
Чтобы выяснить, была ли инсулинома удалена удачно, а также вовремя диагностировать возможные рецидивы.
При контроле за результатами трансплантации островковых клеток (посредством определения способности трансплантатов производить инсулин).
Интерпретация
Референсные значения: 2.6-24.9 мкМЕ/мл.
Причины повышенного уровня инсулина:
— акромегалия,
— синдром Иценко – Кушинга,
— фруктозная или глюкозо-галактозная непереносимость,
— инсулинома,
— ожирение,
— невосприимчивость к инсулину, как при хроническом панкреатите (включая муковисцидоз) и при раке поджелудочной железы.
На результаты могут влиять:
Употребление таких препаратов, как кортикостероиды, леводопа, оральные контрацептивы, способствует повышению концентрации глюкозы.
Антитела к инсулину могут сказаться на результатах исследования, поэтому при их наличии в крови рекомендуется использовать альтернативные методы определения концентрации инсулина (анализ на С-пептид).
Назначается в комплексе с:
С-пептид в сыворотке
Глюкозотолерантный тест
Глюкоза в плазме
Индекс НОМА
Уровень инсулина высокий, а сахара – низкий: почему так бывает | Жизнь не только сахар
За секрецию инсулина отвечает поджелудочная, которая оперативно реагирует на увеличение уровня глюкозы в крови. Однако порой инсулин растет даже на фоне невысокого сахара. Что заставляет железу «забыть» о своих принципах?
Слева неактивный инсулиновый рецептор, справа — активныйФакторы, влияющие на концентрацию инсулина в крови Уровень глюкозыСначала поговорим про варианты нормы. Самый важный (но не единственный!) фактор, который заставляет поджелудочную запустить процесс выработки инсулина – это повышение концентрации уровня сахара в крови. Посмотрим на динамику:
Самый важный (но не единственный!) фактор, который заставляет поджелудочную запустить процесс выработки инсулина – это повышение концентрации уровня сахара в крови. Посмотрим на динамику:
Если уровень сахара в крови около 5 ммоль/л (цифры, характерные для замера, сделанного с утра на пустой желудок, врачи обычно называют этот сахар «тощаковым»), инсулина в крови мало. Когда уровень сахара в крови повышается (например, после еды), уровень инсулина вырастает тоже – причем немедленно и резко. В более длительные периоды голодания (например, при уровне сахара в крови ниже 4,4 ммоль/л) высвобождается только минимальное количество инсулина.
АминокислотыСекрецию инсулина стимулируют белковые фрагменты – аминокислоты. В особенности в тех случаях, когда уровень сахара высок.
ГормоныКроме того, различные гормоны из желудочно-кишечной стенки, которые выделяются при приеме пищи, также способствуют секреции инсулина.
Прямо или косвенно повлиять на повышение уровня инсулина в крови могут такие гормоны, как глюкагон, кортизол и гормон роста.
И все же иногда бывает, что инсулин повышается, несмотря на низкий уровень глюкозы в крови. Что может пойти не так?
Инсулинома (опухоль, производящая инсулин)Инсулиномы обычно представляют собой доброкачественные небольшие опухоли поджелудочной железы.
Низкий уровень сахара, обусловленный высоким уровнем инсулина, является важным симптомом, который заставляет врачей заподозрить существование такой опухоли.
Для подтверждения диагноза одного измерения уровня инсулина в крови недостаточно, необходимы результаты анализов, сделанных после голодания, максимум 3-дневного). В большинстве случаев у пациента с инсулиномой, несмотря на низкий сахар, инсулин будет 42 пмоль/л или выше. Также может повышаться С-пептид (>= 0.2 нмоль/л ).
Ненадлежащее использование инсулинаЕсли ввести инсулин здоровому человеку, то результаты анализов будут примерно такими же как при инсулиноме. Несмотря на низкий сахар в крови на фоне голодания, инсулин будет высокий. Но есть одно важное отличие: уровень С-пептида, в отличие от уровня инсулина, не поднимется.
Несмотря на низкий сахар в крови на фоне голодания, инсулин будет высокий. Но есть одно важное отличие: уровень С-пептида, в отличие от уровня инсулина, не поднимется.
У новорожденного малыша, у мамы которого был диабет беременных (гестационный диабет), может быть слишком высокий уровень инсулина в крови.
Цирроз печениПечень принимает активно участие в расщеплении инсулина. Если ее функция нарушается, уровень инсулина может быть повышен.
Некоторые аутоиммунные заболевания (редко)При аутоиммунных заболеваниях наша защита направлена против самих себя. Некоторые из вырабатываемых антител могут стать причиной повышения уровня инсулина и понижения уровня сахара. Антитела связываются с инсулином, который высвобождается после приема пищи, и не дают телу использовать гормон по назначению. Когда же времени после еды проходит много, и инсулин уже не нужен, антитела его высвобождают – это приводит к понижению уровня сахара.
Берегите себя! Ваш diabethelp.org
Основные лабораторные показатели для коррекции сахарного диабета
Сахарный диабет – это одно из самых распространенных эндокринных заболеваний человека, которое проявляется повышением концентрации глюкозы в крови (натощак и/или после еды).
Сахарный диабет делится на два типа:
1-й тип (инсулинозависимый) связан с нехваткой инсулина – гормона, вырабатываемого поджелудочной железой. В этих условиях концентрация глюкозы в крови резко возрастает, не имея возможности проникнуть в клетки.
2-й тип (инсулиннезависимый) характеризуется тем, что инсулина вырабатывается нормальное или повышенное количество, но клетки к нему нечувствительны и глюкоза также не имеет возможности проникнуть в клетки, так как инсулин не оказывает своего эффекта. Также бывает так называемый « скрытый диабет» (предиабет) который обнаруживается только при лабораторном обследовании.
Сахарный диабет диагностируется на основании жалоб пациентов и лабораторных показателей. Из жалоб наиболее частыми являются сухость во рту, жажда, частые мочеиспускания в дневное и ночное время, повышенный аппетит, беспричинное снижение веса. Другими жалобами могут быть снижение зрения, повышенная утомляемость, плохое заживление ран, гнойничковые высыпания на коже, зуд кожи, зуд в области промежности, грибковые заболевания кожи, кандидоз половых органов, снижение потенции у мужчин. У части больных диабетом могут отсутствовать любые из этих симптомов.
Из лабораторных показателей для диагностики сахарного диабета применяются:
Определение концентрации глюкозы в крови — один из наиболее специфических тестов на сахарный диабет. Нормальная концентрация глюкозы в крови натощак колеблется в пределах 3,3-5,5 ммоль/л. Повышение концентрации глюкозы выше этого уровня свидетельствует о нарушении метаболизма глюкозы. Для того чтобы установить диагноз диабета нужно установить повышение концентрации глюкозы в крови, по меньшей мере, в двух последовательных измерениях проводимых в разные дни. Забор крови на анализ проводят в основном в утреннее время. Перед забором крови нужно удостовериться в том, что пациент ничего не ел накануне обследования. Также важно обеспечить пациенту психологический комфорт во время проведения обследования для того, чтобы избежать рефлекторного повышения уровня глюкозы в крови, как ответ на стрессовую ситуацию.
Забор крови на анализ проводят в основном в утреннее время. Перед забором крови нужно удостовериться в том, что пациент ничего не ел накануне обследования. Также важно обеспечить пациенту психологический комфорт во время проведения обследования для того, чтобы избежать рефлекторного повышения уровня глюкозы в крови, как ответ на стрессовую ситуацию.
Глюкозотолерантный тест — более чувствительный и специфичный метод диагностики, позволяющий выявить скрытые нарушения метаболизма глюкозы. Тест проводится в утренние часы после 10-14 часов ночного голодания. Накануне обследования больному рекомендуется отказаться от повышенных физических нагрузок, употребления алкоголя и курения, а также препаратов способствующих повышению концентрации глюкозы в крови (адреналин, кофеин, глюкокортикоиды, контрацептивны и пр.). Пациенту дают выпить раствор, содержащий 75 граммов чистой глюкозы. Определение концентрации глюкозы в крови проводят через 1 час и спустя 2 после употребления глюкозы. Нормальным результатом считают концентрацию глюкозы менее 7,8 ммоль/л спустя два часа после употребления глюкозы. Если концентрация глюкозы колеблется от 7,8 до 11 ммоль/л, то состояние исследуемого расценивается как нарушение толерантности к глюкозе (предиабет). Диагноз диабет устанавливается, если концентрация глюкозы превышает 11 ммоль/л через два часа с начала проведения теста.
Определению уровня гликозилированного гемоглобина. Около 5-8 % гемоглобина, находящегося в эритроцитах, присоединяет к себе молекулу глюкозы, поэтому такие молекулы называют гликированными. Степень гликирования зависит от концентрации глюкозы, которая сохраняется в эритроцитах на протяжении всей их 120-дневной жизни (норма 4,5 – 6,5 % от общего количества гемоглобина). Поэтому в любой конкретный момент времени процент гликированного гемоглобина отражает средний уровень концентрации глюкозы в крови пациента на протяжении 2-3 месяцев, предшествующих исследованию. Данный тест проводят в основном для контроля качества лечения больных диабетом.
Определение инсулина применяется для дифференциации различных форм диабета и для подтверждения диагноза у людей с пограничными нарушениями толерантности к глюкозе. В норме уровень инсулина равен 15-180 пмоль/л (2-25 мкед/л).
Определение глюкозы в моче. В норме глюкоза в моче отсутствует. Этот метод является дополнительным для диагностики диабета.
Определение ацетона в моче – нередко диабет осложняется нарушением обмена веществ с развитие кетоацидоза (накопление в крови органических кислот промежуточных продуктов метаболизма жиров). Определение в моче кетоновых тел служит признаком тяжести состояния пациента с кетоацидозом.
Борьба с сахарным диабетом заключается в следующем:
1. Соблюдение диеты с полным исключением продуктов, содержащих сахар, глюкозу, пшеничную муку и ограничение жиров (особенно животных жиров — сало, масло, т.д.).
2. Снижение массы тела. Это приводит к уменьшению глюкозы в крови, нормализации уровня инсулина, способствует снижению артериального давления, уменьшает вероятность развития осложнений. 3. Регулярные физические упражнения способствуют усиленному потреблению мышечной тканью глюкозы, способствуя снижению ее и уменьшению массы тела.
3. Регулярные физические упражнения способствуют усиленному потреблению мышечной тканью глюкозы, способствуя снижению ее и уменьшению массы тела.
4. Выбор эффективных сахароснижающих препаратов или инсулина, их дозу, комбинацию может подобрать только врач — эндокринолог. В настоящее время разработаны аппараты для постоянного контроля уровня глюкозы в крови и введения на протяжении суток инсулина под кожу. Такой небольшой аппарат постоянно находится при больном сахарным диабетом и регулирует уровень глюкозы подобно поджелудочной железе.
5. Требуется регулярно контролировать уровень глюкозы в крови с частотой 1 раз в 2 — 7 дней. Для этих целей удобно иметь индивидуальный портативный глюкометр, позволяющий с минимальной погрешностью, точно, в любой обстановке, в любое время знать уровень сахара в крови.
Кажанец Дарья Александровна,врач лабораторной диагностики КДЛ
Влияние инсулина на наш вес
Ни для кого не секрет, что некоторые гормоны, выделяемые нашим организмом, напрямую влияют на скорость метаболизма и увеличение нашего вес, а не только питание. Поэтому, если вы стремительно набираете вес, но при этом занимаетесь спортом, следите за питанием, то это повод обратиться к хорошем эндокринологу в медицинский центр “НАТАЛИ-МЕД”, поскольку после проведенного обследования могут быть выявлены проблемы гормонального фона.
Инсулин – это гормон, который участвует в обменных процессах жиров и углеводов; его дефицит вызывает развитие диабета, что может также приводить и к набору лишнего веса. Инсулин относится к белковым гормонам, который продуцирует поджелудочная железа с целью контролирования уровня сахара в крови.
Инсулин работает в качестве проводника глюкозы в клетки: без помощи инсулина сахар не способен проникнуть внутрь клеток, без глюкозы происходит клеточное голодание, которое ярко выражено при сахарном диабете, при нехватке этого гормона происходит резкое похудение. Уровень инсулина повышается тогда, когда происходит повышение уровня глюкозы в крови, тем самым предотвращая накопление сахара в крови и отправляя ее к клеткам. При избытке глюкозы она начинает накапливаться и трансформироваться в гликоген печени и мышц. Запаса гликогена хватает примерно на 24 часа, а когда его слишком много, то гликоген трансформируется в жир.
Наш организм – это единый механизм, который должен слаженно выполнять свои функции, и нарушение в одном органе или одной системе напрямую оказывает влияние на наше состояние в целом и здоровье, поэтому, если имеются какие-либо проблемы с теми или иными системами организма, вы замечаете набор веса, жажду, потливость или другие неприятные признаки, вызывающие беспокойства, то это повод обратиться к хорошему эндокринологу в Строгино.
Инсулин должен выделяться строго по необходимости тогда, когда вы принимаете пищу, но бывают нарушения, при которых инсулина выделяется слишком много, – такая патология называется гиперинсулинизм, для которой характерно формирование гипогликемии. Гипогликемия – это пониженный уровень глюкозы. При гипогликемии возникает сонливость, общая слабость, потеря концентрации внимания. У пациентов нарушается кровообращение мозга, возникает клеточная голодание, что приводит к повышенной стрессовой готовности и нервозности. При длительном повышении инсулина в крови возникает атеросклероз сосудов, что приводит к накоплению жировых бляшек на стенках артерий.
Наши гормоны напрямую влияют на наш внешний вид: на волосы, кожу, ногти, а не только на внутренние процессы и наше настроение. Поэтому, если на коже появляются прыщи, повышается жирность кожи, возникает перхоть, выпадение волос – это также повод обратиться не только хорошему дерматологу в медицинский центр “НАТАЛИ-МЕД”, но и к эндокринологу. Такие симптомы говорят, как правило, об инсулиновой резистентности, для которой характерно отсутствие реакции клеток на сигнал инсулина, при этом происходит синтез инсулина, который, в свою очередь, влечет за собой набор лишнего веса. Тем самым ученые говорят о том, что переизбыток инсулина и лишний вес взаимосвязаны.
Такие симптомы говорят, как правило, об инсулиновой резистентности, для которой характерно отсутствие реакции клеток на сигнал инсулина, при этом происходит синтез инсулина, который, в свою очередь, влечет за собой набор лишнего веса. Тем самым ученые говорят о том, что переизбыток инсулина и лишний вес взаимосвязаны.
Поскольку переизбыток инсулина ведет к тому, что сахар, который находится в нашей крови, буквально “насильно” снабжает наши клетки глюкозой, то клетки вынуждены переводить ее в жиры. Для нормализации гормонального фона необходимо обязательно обратиться к хорошему эндокринологу в медицинский центр “НАТАЛИ-МЕД”, получить рекомендации по лечению, предварительно сдав анализы, соблюдать диеты, исключить из рациона питания сладкое, углеводы.
Обеспокоиться своим здоровьем всегда лучше вовремя, поскольку начинающийся сахарный диабет можно распознать по простым признакам, а вот привести он может к серьезным последствиям: диабетической стопе, ретинопатии и другим необратимым процессам.
Школа сахарного диабета
Школа сахарного диабета
Школа сахарного диабета в вопросах и ответах
Что надо делать при сахарном диабете? Как правильно лечиться, питаться, ухаживать за собой? И что требуется со стороны других взрослых ( родителей, учителей, воспитателей, тренеров в спортивной секции и многих других людей), кому приходится пересекаться в жизни с такими детьми? На эти и многие другие вопросы отвечает врач-детский эндокринолог ГБУЗ «ДГП № 143 ДЗМ» Бережнова Ирина Викторовна..
Что же такое сахарный диабет?
Сахарный диабет- это заболевание, при котором значительно повышается уровень глюкозы в крови. Повышение глюкозы связано с недостатком инсулина. Чаще всего причиной дефицита инсулина является гибель бета-клеток поджелудочной железы.
Высокий уровень глюкозы(сахара) в крови может навредить организму, и именно поэтому проводится лечение сахарного диабета, которое направлено на снижение и поддержание сахара крови на уровне, близком к нормальному. В настоящее время диабет нельзя вылечить совсем, но можно и нужно научиться жить с диабетом.
Основным средством для поддержания уровня глюкозы в крови является инсулин. Инсулин- это гормон. Он вырабатывается бета-клетками поджелудочной железы. Основное свойство инсулина направлено на снижение уровня глюкозы в крови. Если в организме перестал вырабатываться инсулин, проводится его замена в виде лекарственного препарата. Лекарственные препараты( инсулины) различаются по длительности действия: ультрокороткого или короткого действия( вводятся перед едой или с целью коррекции высокого уровня глюкозы в крови) и средней продолжительности или длительного действия( вводятся 1-2 раза в день, введение этих инсулинов не зависит от приема пищи). Существует несколько способов введения инсулина: инсулиновые шприц-ручки и инсулиновые помпы.
Дети с диабетом: особенные?
Нет. Дети с сахарным диабетом просто требуют чуть больше внимания со стороны родителей и других взрослых. Во время занятий в школе, в спортивной или художественной секции у ребенка должна быть возможность измерить свой уровень глюкозы в крови и при необходимости ввести себе инсулин. Воспитатель, учитель, тренер должны понимать, что такое сахарный диабет, что его не надо бояться и как правильно себя вести, если ребенку потребуется помощь взрослого.
Может ли человек чувствовать свой уровень глюкозы в крови?
Чаще всего нет. Именно поэтому очень важно регулярно проверять уровень глюкозы с помощью глюкометра или сенсора.
Что делать при гипогликемии?
1.Измерить уровень в крови с помощью глюкометра
2. Принять «быстрые» углеводы (2-5 кусков сахара, или 1 стакан фруктового сока или лимонада, или 1-2 столовых ложек меда или варенья, или 4-5 больших таблеток глюкозы).
Всегда носи с собой глюкозу, кусочек сахара или сок, которые помогают при низком уровне глюкозы в крови.
3. Измерить уровень глюкозы в крове через 10-15 минут, чтобы убедиться, что гипогликемия прошла.
4. Никогда не отправляться домой одному, если у тебя низкий уровень глюкоза или если ты чувствуешь себя не так, как обычно. Позвони родителям или сообщи взрослым, которые находятся с тобой рядом.
5. Всегда необходимо иметь с собой информацию (например, на карточке, цепочек или браслете), где указано, что у тебя диабет.
6. Отложи тренировку/физические упражнения, если уровень глюкозы в крови низкий.
Если ребенок потерял сознание, положите его на бок, не кладите ничего ребенку в рот, вызовите скорую помощь. Родители могут ввести глюкогон.
Высокий уровень глюкозы в крови – гипергликемия.
Причина высокого уровня сахара в крови – дефицит инсулина (большое количество углеводов, недостаточная или пропущенная доза инсулина). Помните, что пропуск инъекция инсулина недопустим! Если ребенок идет на праздник к друзьям, заранее узнайте об угощениях – может понадобится большая доза или инъекция инсулина. Для точного расчета дозы инсулина лучше использовать углеводный коэффициент.
Помните, что пропуск инъекция инсулина недопустим! Если ребенок идет на праздник к друзьям, заранее узнайте об угощениях – может понадобится большая доза или инъекция инсулина. Для точного расчета дозы инсулина лучше использовать углеводный коэффициент.
Гипергликемия также может появится при инфекционных заболевания. Если ребенок заболел, необходимо измерять сахар крови перед едой или через 2 часа. Если высокий сахар в крови (более 14 ммоль/л сохраняется более 4-х часов, следует измерить кетоны крови или мочи).
Что делать при гипергликемии?
1. Возможно, потребуется введение дополнительных инъекций инсулина
2. Важно соблюдение питьевого режима – не менее 1,5-2 л жидкости в сутки.
3. При повышении кетонов в крови выше 3 ммоль/литр или при невозможности самостоятельно справиться с повышенным сахаром в крови – свяжитесь с лечащим эндокринологом или вызовите скорую помощь.
Иногда бывает сложно различить симптомы низкого и высокого уровня глюкозы в крови. Поэтому, крайне важно, даже при хорошем самочувствии, несколько раз в день контролировать уровень глюкозы в крови. А при появлении каких-либо жалоб – проводить дополнительные измерения.
Поэтому, крайне важно, даже при хорошем самочувствии, несколько раз в день контролировать уровень глюкозы в крови. А при появлении каких-либо жалоб – проводить дополнительные измерения.
Профилактические мероприятия: что делать?
Ни одно профилактическое или лечебное назначение при сахарном диабете, в том числе лекарственных препаратов, не может заменить компенсацию углеводного обмена. Каждый ребёнок и его родители должны быть знакомы с комплексом профилактических мероприятий, позволяющих снизить риск поражения ног.
При сахарном диабете могут поражаться нервные волокна и сосуды, снабжающие ноги кровью. Это происходит под воздействием высокого уровня глюкозы (сахара) крови. Такое повреждение называют нейропатией (повреждение нервов). Одним из первых признаков нейропатии является нарушение чувствительности в ногах. Ребёнок может потерять способность чувствовать прикосновение, давление, боль и тепло. Способность ощущать боль очень важна для организма, поскольку это предупреждает нас об опасности. Когда теряется болевая чувствительность, очень легко повредить стопы, не заметив этого.
Когда теряется болевая чувствительность, очень легко повредить стопы, не заметив этого.
Кроме того, у детей с сахарным диабетом высокий риск поражения кровеносных сосудов. Такое повреждение называют ангиопатией (поражение сосудов). Этот процесс может происходить во всём организме, но чаще всего поражаются сосуды нижних конечностей. В результате этого любые раны или порезы кожи могут заживать очень долго.
Ребёнок может не заметить момента, когда повредит ногу или натрёт мозоль. Порезы и раны могут долго не заживать, кроме того, они долго инфицируются. У детей с сахарным диабетом инфекции возникают чаще, особенно при высоком уровне глюкозы в крови. Постоянное давление на определённое место может вызвать образование мозолей, например, при ношении тесной обуви. Если мозоли не лечить, кожа в этом месте повреждается, и на их месте формируются язвы.
Вот несколько простых правил неукоснительное соблюдение которых позволить избавиться от повреждений и предотвратить их проявление.
1. Ежедневный уход. Мойте стопы ежедневно, вытирайте их насухо, особенно между пальцами. Внимательно осматривайте кожу на ногах. Если ребёнок или родители заметили какие-либо изменения на коже ног или считают, что чувствительность её изменилась, необходимо сообщить об этом лечащему врачу. Используйте увлажняющий крем для смягчения кожи. Признаки идеального крема известны: легко наносится, быстро впитывается, не оставляет липкого или жирного следа. Перед покупкой изучайте состав. Если видите в списке парабены или фталаты – оставляйте крем на полке магазина. А вот натуральные компоненты, экстракты растений и трав – то, что нужно. Мята, лаванда, календула, ромашка, чайное дерево, — список далеко не полный, производители используют новые и новые натуральные компоненты. Боитесь ошибиться – ищите на упаковке пометку «подходит для людей с диабетом». Главное, не забудьте протестировать крем на аллергию. Нанесите небольшое количество на тыльную сторону предплечья и убедитесь, что нет раздражения. Мягкая кожа меньше подвержена возникновению трещин. Но не наносите увлажняющее средство между пальцами, иначе это приведёт к грибковой инфекции. Помните, не пользуйтесь следующими средствами для ног: средство от мозолей, средство от бородавок, средство для удаления огрубевшей кожи или вросшего ногтя. Если у ребёнка образовались вросшие ногти, необходимо обратиться к врачу.
Мягкая кожа меньше подвержена возникновению трещин. Но не наносите увлажняющее средство между пальцами, иначе это приведёт к грибковой инфекции. Помните, не пользуйтесь следующими средствами для ног: средство от мозолей, средство от бородавок, средство для удаления огрубевшей кожи или вросшего ногтя. Если у ребёнка образовались вросшие ногти, необходимо обратиться к врачу.
2. Для подстригания ногтей не пользуйтесь ножницами, для этих целей подойдёт пилка для ногтей. Это поможет ребёнку избежать повреждений кожи. И никаких металлических пилок или скребков, только щадящие педикюрные инструменты.
3. Во время принятия ванны пускайте сначала холодную воду и перед погружением проверяйте температуру воды специальным термометром.
4. Как бы ни были красивы резиновые сланцы, как бы ни сияли на солнце стразы босоножек из кожзаменителя, вспоминаем о том, как болезненны натоптыши и мозоли и отдаём предпочтение обуви из натуральных материалов. Кожа, хлопок или лён – лучший выбор. Помним, что обувь не нужно разнашивать, и если во время примерки ребёнок испытывает дискомфорт, от покупки лучше отказаться. Красиво то, что удобно! Проверьте швы внутри обуви, так как выступающие швы могут натирать ноги. Туфли на шнуровке с мягким верхом хорошо поддерживают и защищают ноги. Если форма стоп ребёнка деформирована, может потребоваться специальная ортопедическая обувь. Регулярно убеждайтесь в том, что подошвы обуви ребёнка имеют достаточную толщину, чтобы защитить стопы. Не носите домашние тапочки слишком долго, так как они не защищают ваши ноги должным образом. Ребёнок должен носить плотно прилегающие носки. Слишком тесные носки будут мешать нормальному кровообращению, а слишком свободные и собирающиеся в складки – могут стать причиной ран на стопах.
Помним, что обувь не нужно разнашивать, и если во время примерки ребёнок испытывает дискомфорт, от покупки лучше отказаться. Красиво то, что удобно! Проверьте швы внутри обуви, так как выступающие швы могут натирать ноги. Туфли на шнуровке с мягким верхом хорошо поддерживают и защищают ноги. Если форма стоп ребёнка деформирована, может потребоваться специальная ортопедическая обувь. Регулярно убеждайтесь в том, что подошвы обуви ребёнка имеют достаточную толщину, чтобы защитить стопы. Не носите домашние тапочки слишком долго, так как они не защищают ваши ноги должным образом. Ребёнок должен носить плотно прилегающие носки. Слишком тесные носки будут мешать нормальному кровообращению, а слишком свободные и собирающиеся в складки – могут стать причиной ран на стопах.
Осложнения сахарного диабета: какие?
Существует ещё проблема, с которой сталкиваются дети с сахарным диабетом – ретинопатия.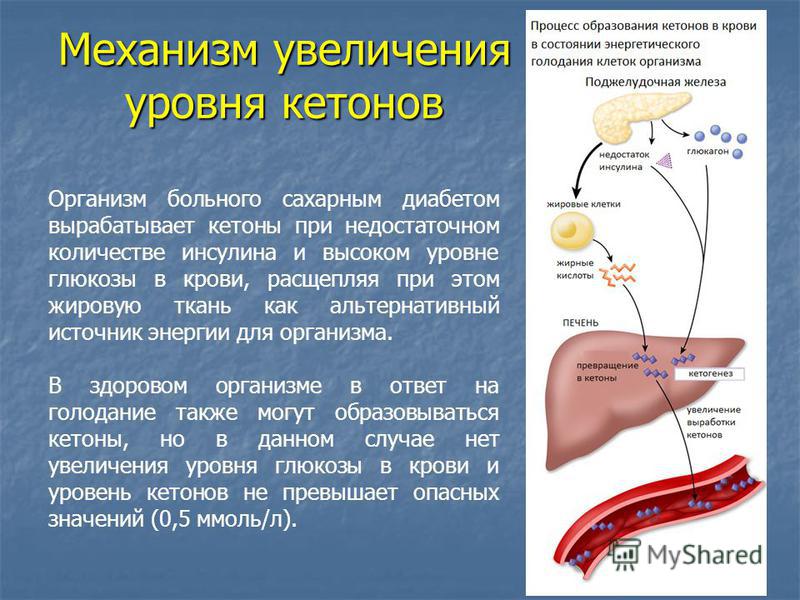 Это осложнение сахарного диабета, обусловленное поражением сосудов сетчатки. Причиной диабетической ретинопатии является длительная декомпенсация диабета, сосуды сетчатки становятся более ломкими, проницаемыми, теряют эластичность. Это со временем приводит к изменениям всей ткани сетчатки, что может привести к потере зрения. Одной из проблем при выявлении ретинопатии является бессимптомное начало. Если ребёнок заметил какие-либо из перечисленных ниже признаков нарушения зрения, вы должны обратиться к окулисту для своевременного осмотра. Наличие и степень выраженности диабетической ретинопатии может определить только врач-офтальмолог. К таким жалобам относятся: неясное зрение или двоение в глазах, трудность при чтении вывесок или книг, болевые ощущения в одном или в обоих глазах, резкое ухудшение зрения при тусклом освещении, покраснение глаз, которое не исчезает.
Это осложнение сахарного диабета, обусловленное поражением сосудов сетчатки. Причиной диабетической ретинопатии является длительная декомпенсация диабета, сосуды сетчатки становятся более ломкими, проницаемыми, теряют эластичность. Это со временем приводит к изменениям всей ткани сетчатки, что может привести к потере зрения. Одной из проблем при выявлении ретинопатии является бессимптомное начало. Если ребёнок заметил какие-либо из перечисленных ниже признаков нарушения зрения, вы должны обратиться к окулисту для своевременного осмотра. Наличие и степень выраженности диабетической ретинопатии может определить только врач-офтальмолог. К таким жалобам относятся: неясное зрение или двоение в глазах, трудность при чтении вывесок или книг, болевые ощущения в одном или в обоих глазах, резкое ухудшение зрения при тусклом освещении, покраснение глаз, которое не исчезает.
Из-за снижения защитных сил организма у детей с сахарным диабетом воспалительные заболевания глаз носят упорный и длительный характер. К сожалению, бактерии хорошо размножаются, когда питательного сахара в крови и тканях с избытком. Блефариты, конъюктивиты, кератиты, множественные ячмени возникают регулярно и плохо поддаются лечению. А любые травмы и ожоги глаз заживают медленно и тяжело
К сожалению, бактерии хорошо размножаются, когда питательного сахара в крови и тканях с избытком. Блефариты, конъюктивиты, кератиты, множественные ячмени возникают регулярно и плохо поддаются лечению. А любые травмы и ожоги глаз заживают медленно и тяжело
Как снизить риск возникновения диабетической ретинопатии.
1. Строгий контроль уровня глюкозы в крови – основное правило.
2. Здоровое сбалансированное питание.
3. Регулярная физическая активность.
4. Нужно соблюдать правила безопасности при любых работах: надевать защитные очки и не прикасаться к глазам грязными руками. Необходима правильная гигиена век. После умывания лица тёплой водой, следует очищать кожу вокруг глаз от остатков косметики, бытовой пыли и иных загрязнений с помощью ватных дисков, применяя специальные гигиенические растворы для глаз. Старайтесь, по возможности, ограничить время пребывания ребёнка за компьютером, смартфоном или планшетом. Больше гуляйте, берегите зрение.
Физическая активность
Диабет не является противопоказанием для занятий физкультурой и спортом.
Физическая нагрузка благотворно влияет на все виды обмена. Значительное влияние она оказывает и на углеводный обмен. При интенсивной физической нагрузке повышается чувствительность клеток организма к инсулину, что приводит к снижению уровня глюкозы в крови и уменьшению дозировок инсулина.
Ребенок может участвовать в спортивных соревнованиях и других мероприятиях, где есть физические нагрузки. Но, приступая к занятиям, необходимо хорошо понимать, как нагрузка влияет на уровень сахара в крови и следить за показателями уровня глюкозы в крови. Когда задействованы многие группы мышц, ими поглощается большое количество глюкозы, уровень сахара в крови снижается, а введенный инсулин продолжает действовать и может возникнуть гипогликемия.
Для предотвращения её развития при занятиях спортом или физкультурой нужно выполнять ряд условий:
— компенсация углеводного обмена (физическую нагрузку необходимо отложить как при глюкозе крови ниже 5 ммоль/л, так и выше 15 ммоль/л)
-отработанный режим питания и инсулинотерапии
— не приступать к занятиям при плохом самочувствии или болезни
— хорошо знать симптомы гипогликемии
— наличие легкоусвояемых углеводов
Помните, что гипогликемия может развиться не только во время нагрузки, но и спустя несколько часов после ее окончания.
Кроме того, надо знать, что при недостатке инсулина в крови и интенсивной физической нагрузке клетки голодают. Печень, получив сигнал о голодании клеток, выбрасывает в кровь дополнительную глюкозу. Но и эта глюкоза не достигает цели, поскольку попасть в клетки она может только при помощи инсулина, а его то как раз и не хватает. Чем интенсивнее нагрузка, тем больше печень выбрасывает сахара в кровь, тем выше уровень сахара в крови.
Поэтому, необходимо обязательно определять уровень глюкозы в крови до физической нагрузки, во время физической нагрузки (особенно если она продолжительная) и после ее окончания.
Каким образом наиболее оптимально распределить физическую нагрузку в течении суток, каким спортом заниматься, лучше обсудить со своим лечащим эндокринологом.
Отдых и путешествия.
Принципиальных ограничений для проведения отдыха детей с сахарным диабетом не существует. В целом, дети с диабетом могут путешествовать и отдыхать точно так же, как отдыхают все остальные. Самое главное – следует очень хорошо ориентироваться во многих проблемах сахарного диабета, регулярно и грамотно проводить самоконтроль, при необходимости вовремя проводить коррекцию дозы инсулина. Если ваш ребёнок едет с классом на экскурсию или в поход, важно, чтобы учителя и родители, сопровождающие группу, знали, что делать, если ребёнок почувствует себя плохо во время поездки из-за низкого или, наоборот, высокого уровня глюкозы в крови. Не забудьте дать ребёнку в дорогу глюкометр, тест-полоски, шприц-ручку для введения инсулина, ланцет. На случай возникновения гипогликемии при себе нужно обязательно иметь сахар, глюкозу, или сок и дополнительную еду, чтобы не нарушать режим приёма пищи. Если на экскурсии или празднике будет много еды, которая может привести к повышению уровня глюкозы в крови, ребёнку может потребоваться увеличение дозы инсулина или дополнительная инъекция. Хорошим решением в этой ситуации будет обратиться к взрослому, который организует это мероприятие, и узнать, какая еда будет.
Самое главное – следует очень хорошо ориентироваться во многих проблемах сахарного диабета, регулярно и грамотно проводить самоконтроль, при необходимости вовремя проводить коррекцию дозы инсулина. Если ваш ребёнок едет с классом на экскурсию или в поход, важно, чтобы учителя и родители, сопровождающие группу, знали, что делать, если ребёнок почувствует себя плохо во время поездки из-за низкого или, наоборот, высокого уровня глюкозы в крови. Не забудьте дать ребёнку в дорогу глюкометр, тест-полоски, шприц-ручку для введения инсулина, ланцет. На случай возникновения гипогликемии при себе нужно обязательно иметь сахар, глюкозу, или сок и дополнительную еду, чтобы не нарушать режим приёма пищи. Если на экскурсии или празднике будет много еды, которая может привести к повышению уровня глюкозы в крови, ребёнку может потребоваться увеличение дозы инсулина или дополнительная инъекция. Хорошим решением в этой ситуации будет обратиться к взрослому, который организует это мероприятие, и узнать, какая еда будет.
Поскольку вне зависимости от проводимого отдыха, инсулин будет нужен постоянно, следует помнить правила хранения инсулина.
· Путешествуя на самолёте шприц-ручки всегда стоит держать при себе или в ручной клади. Ни в коем случае нельзя сдавать инсулин в багаж. Низкая температура в багажном отделении будет причиной того, что инсулин замёрзнет.
· При поездке на общественном или личном транспорте инсулин также следует держать при себе. Нельзя класть сумку с инсулином на полку заднего стекла или на консоль под ветровым стеклом, где высокая температура может привести к тому, что инсулин потеряет свои свойства.
· Во время летнего отдыха инсулин всегда следует защищать от воздействия прямых солнечных лучей и нагревания свыше 40 градусов. При этих условиях инсулин сохраняет свою активность и может быть использован в течение 4 недель. Чтобы защитить шприц-ручку от прямых солнечных лучей, её можно завернуть во влажный носовой платок, а на пляже убрать в тень.
Поделиться:
лекарств для увеличения производства инсулина
Диабет и производство инсулина
Диабет — это группа заболеваний, вызывающих повышенный уровень сахара (глюкозы) в крови. Высокий уровень глюкозы в крови вызван проблемами с производством или функцией инсулина.
Инсулин — это гормон, вырабатываемый поджелудочной железой, когда вы едите. Он позволяет сахару перемещаться из крови в клетки, где он используется для получения энергии. Если клетки организма плохо используют инсулин или если организм не может вырабатывать достаточно инсулина, в крови может накапливаться глюкоза.
Повышение уровня глюкозы в крови может привести к неприятным симптомам, таким как:
- постоянная жажда
- учащенное мочеиспускание
- чрезмерный голод
- непреднамеренная или необъяснимая потеря веса
- усталость или недостаток энергии
- раздражительность
- размыто зрение
- раны, которые заживают медленнее, чем обычно
- повторяющиеся или частые инфекции
Есть два основных типа диабета.
Диабет 1 типа развивается, когда организм не вырабатывает инсулин.Чаще всего его диагностируют в детстве, но его можно диагностировать и в более позднем возрасте.
Диабет 2 типа возникает, когда организм не производит достаточного количества инсулина или не использует его должным образом. Это чаще встречается у взрослых, но количество детей с диабетом 2 типа увеличивается.
Оба типа диабета вызывают накопление глюкозы в кровотоке. Это может привести к серьезным проблемам со здоровьем, включая:
- потеря зрения
- повреждение почек
- проблемы с кожей
- нарушение слуха
- болезнь сердца
- инсульт
- проблемы с кровообращением
- ампутация конечности
Большинство этих осложнений можно предотвратить с помощью лечения.
Планы лечения диабета часто включают мониторинг уровня глюкозы в крови, соблюдение здоровой диеты и прием лекарств.
Многие из этих лекарств работают за счет повышения уровня инсулина в организме. Повышенное производство инсулина помогает доставить глюкозу из крови к клеткам. Это предотвращает накопление глюкозы в кровотоке.
Повышенное производство инсулина помогает доставить глюкозу из крови к клеткам. Это предотвращает накопление глюкозы в кровотоке.
Для увеличения выработки инсулина у людей с диабетом можно использовать различные классы лекарств.
Большинство этих препаратов эффективны при лечении диабета 2 типа.Люди с этой формой диабета все еще обладают способностью вырабатывать инсулин, поэтому они часто лучше реагируют на лечение.
Некоторые из этих лекарств могут использоваться вместе с инъекциями инсулина для контроля уровня глюкозы в крови у людей с диабетом 1 типа.
Миметики амилина
Миметики амилина — это инъекционные препараты, которые стимулируют высвобождение инсулина. Эти препараты используются в сочетании с инъекционным инсулином. Их используют, когда симптомы диабета 1 типа не улучшаются с помощью только инъекций инсулина.
Примером этого типа лекарств является прамлинтид (СимлинПен).
Миметики инкретина
Миметики инкретина — еще один класс инъекционных препаратов, повышающих уровень инсулина. Их часто назначают вместе с другими лекарствами, чтобы контролировать уровень глюкозы. Людям, принимающим эти лекарства, также рекомендуется есть более здоровую пищу и чаще заниматься спортом.
Их часто назначают вместе с другими лекарствами, чтобы контролировать уровень глюкозы. Людям, принимающим эти лекарства, также рекомендуется есть более здоровую пищу и чаще заниматься спортом.
Типы миметиков инкретина включают:
- экзенатид с немедленным высвобождением (Byetta)
- экзенатид с расширенным высвобождением (Bydureon)
- лираглутид (Victoza)
Ингибиторы дипептидилпептидазы 4
Ингибиторы дипептид-4-дипептида 4s) — это таблетки для приема внутрь, которые увеличивают высвобождение инсулина из поджелудочной железы.Они также уменьшают выброс глюкозы из печени. Эти препараты часто сочетаются с другими типами лекарств для лечения людей с диабетом 2 типа.
Примеры DPP-4 включают:
- саксаглиптин (Onglyza)
- ситаглиптин (Januvia)
- линаглиптин (Tradjenta)
Сульфонилмочевины
Сульфонилмочевины, применяемые для лечения людей старшего возраста с диабетом. Обычно их дают перорально тем, кто не может контролировать уровень глюкозы в крови с помощью диеты и физических упражнений. Они работают, увеличивая выброс инсулина из поджелудочной железы, чтобы снизить уровень глюкозы в крови.
Они работают, увеличивая выброс инсулина из поджелудочной железы, чтобы снизить уровень глюкозы в крови.
Примеры сульфонилмочевины включают:
- глибурид (микроназа)
- глипизид (глюкотрол)
- глимепирид (амарил)
- хлорпропамид (общий только в Соединенных Штатах)
- толазамид (универсальный только в США) (общий только в США)
Глиниды
Глиниды — это пероральные препараты, повышающие уровень инсулина, которые назначают людям с диабетом 2 типа.Обычно они действуют быстрее, чем другие лекарства. Однако они действуют недолго, и их нужно принимать несколько раз в день. Их часто прописывают вместе с другими лекарствами, особенно если симптомы не улучшаются при изменении диеты и образа жизни. Примеры глинидов включают:
- натеглинид (Starlix)
- репаглинид (Прандин)
Соблюдение здоровой диеты и регулярные физические упражнения обычно помогают контролировать уровень глюкозы в крови. Эти изменения образа жизни особенно полезны в качестве дополнения к лечению.
Эти изменения образа жизни особенно полезны в качестве дополнения к лечению.
Если у вас диабет любого типа, вам следует внести несколько простых изменений в свой рацион, в том числе:
- есть больше фруктов, овощей и цельнозерновых
- сократить потребление обработанных пищевых продуктов
- употреблять умеренное количество животных продукты, в том числе курица, морепродукты и нежирные куски мяса
- отказ от сладостей и продуктов с высоким содержанием жиров
Некоторые врачи могут рекомендовать людям с диабетом подсчитывать углеводы, чтобы лучше регулировать уровень сахара в крови.В этих случаях может быть полезно регулярно встречаться с дипломированным диетологом, чтобы убедиться, что вы не сбились с пути.
Различные травы и добавки также помогают контролировать уровень глюкозы в крови. Примеры включают магний, зеленый чай и витамин B-1.
Однако, прежде чем начинать принимать какие-либо натуральные добавки, обязательно поговорите со своим врачом. Некоторые добавки могут влиять на эффективность некоторых лекарств и должны приниматься только под руководством врача.
Некоторые добавки могут влиять на эффективность некоторых лекарств и должны приниматься только под руководством врача.
Организм каждого человека индивидуален, поэтому вы можете по-разному реагировать на лекарства, чем люди с таким же типом диабета. Поговорите со своим врачом о вариантах лечения, чтобы он помог вам найти лекарство, которое лучше всего подойдет вам.
Q:
Каковы общие побочные эффекты препаратов, повышающих уровень инсулина?
A:
Препараты, повышающие уровень инсулина, часто добавляются к другим методам лечения, например метформину или инсулину.Это может увеличить риск слишком сильного снижения уровня глюкозы в крови. В течение первых нескольких недель вам нужно будет чаще проверять уровень сахара в крови. Вы также должны оставаться на связи со своим врачом, пока будете приспосабливаться к новому лекарству.
Комбинированное лечение может также усилить тошноту и диарею. Постепенное увеличение дозы может уменьшить эти побочные эффекты.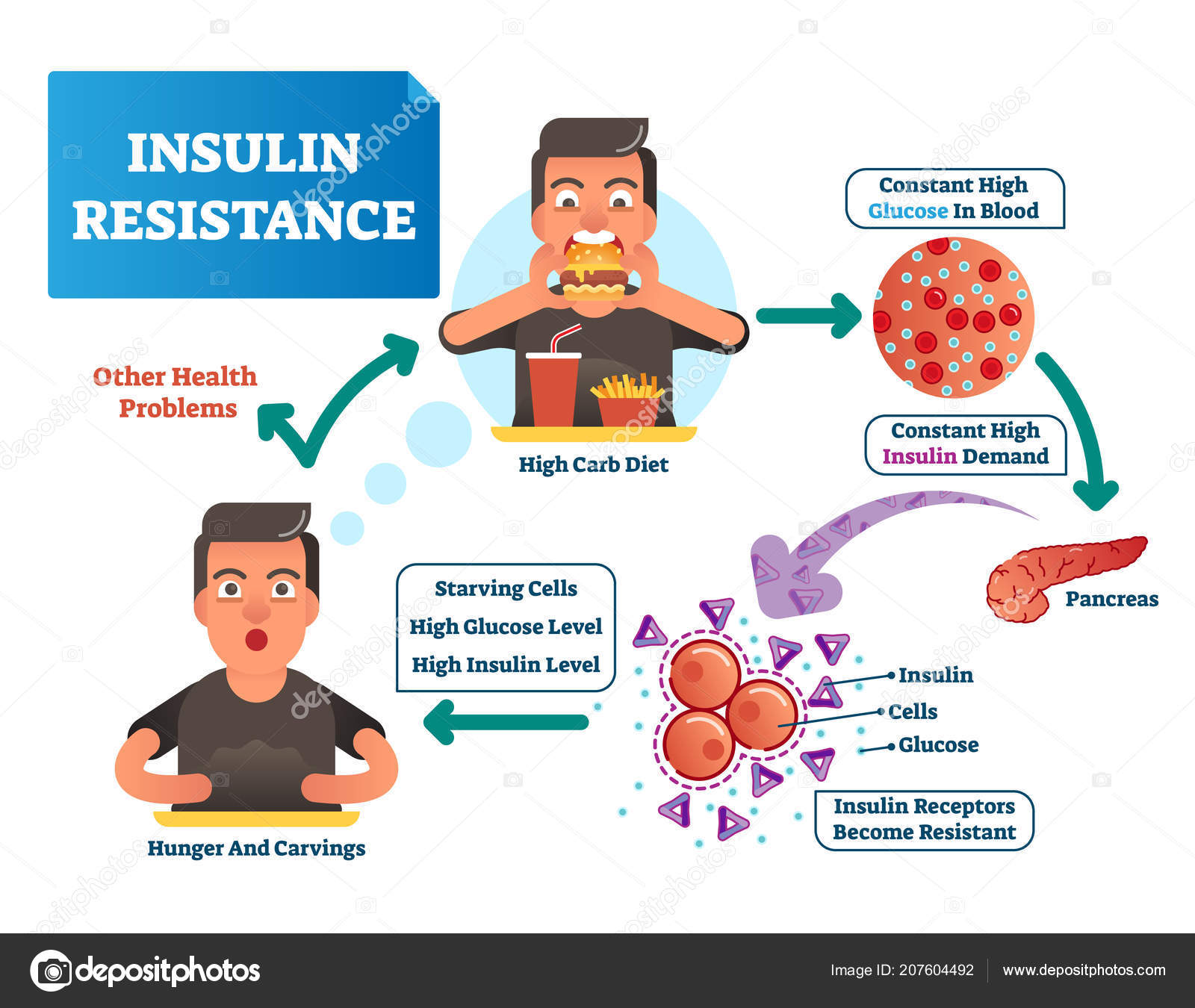 Наконец, некоторые из этих препаратов сопряжены с дополнительным риском, если у вас заболевание почек или другие заболевания.
Наконец, некоторые из этих препаратов сопряжены с дополнительным риском, если у вас заболевание почек или другие заболевания.
Еда и советы по диете
Инсулин — это гормон, который помогает организму усваивать глюкозу и поддерживает сбалансированный уровень сахара в крови. Инсулинорезистентность затрудняет усвоение глюкозы клетками организма. Однако некоторые диетические меры могут улучшить инсулинорезистентность.
Инсулинорезистентность — это когда клетки организма не поглощают инсулин должным образом. Со временем инсулинорезистентность может вызвать ряд проблем, включая постоянно высокий уровень сахара в крови и повреждение клеток органов, мышц, конечностей и глаз.
Людям с инсулинорезистентностью часто ставят диагноз преддиабет, который может привести к диабету 2 типа. Людям с инсулинорезистентностью могут потребоваться дополнительные проверки, чтобы убедиться, что у них не развивается диабет 2 типа.
Людям с инсулинорезистентностью могут потребоваться дополнительные проверки, чтобы убедиться, что у них не развивается диабет 2 типа.
Определенная диета и другой образ жизни могут увеличить риски, связанные с инсулинорезистентностью. Внесение изменений в диету может улучшить чувствительность к инсулину и снизить инсулинорезистентность и риск развития диабета 2 типа.
В этой статье мы рассмотрим, какие изменения в питании и образе жизни человек может внести, чтобы повысить чувствительность своего организма к инсулину.
В западных диетах обычно отсутствуют определенные питательные вещества, такие как магний, кальций, клетчатка и калий.
Эти питательные вещества необходимы для поддержания уровня сахара в крови. Людям с инсулинорезистентностью следует искать продукты, содержащие много этих питательных веществ.
По данным Американской диабетической ассоциации, люди с инсулинорезистентностью могут есть любую группу продуктов. Однако важно понимать, какие продукты повышают уровень сахара в крови, а какие поддерживают чувствительность к инсулину.
Следующие продукты помогают поддерживать чувствительность к инсулину и снижают риск развития диабета в целом:
- некрахмалистые овощи, такие как брокколи, темная листовая зелень и перец
- помидоры, которые являются отличным источником витамина С. и E
- цитрусовые, такие как лимоны, апельсины и лаймы
- продукты с высоким содержанием клетчатки, включая бобы и чечевицу
- некоторые цельнозерновые продукты, такие как овес, киноа и ячмень
- продукты, богатые белком, включая нежирное мясо , рыба, соя, бобовые и орехи
- рыба с высоким содержанием омега-3 жирных кислот, такая как лосось, сардины и сельдь
- продукты, содержащие антиоксиданты, такие как ягоды
- сладкий картофель с более низким ГИ чем обычный картофель
- вода, особенно в качестве заменителя подслащенных напитков
- несладкий чай
- несладкий йогурт
Некоторые продукты могут повышать уровень сахара в крови. Регулярное употребление продуктов с высоким содержанием сахара может привести к перегрузке способности организма вырабатывать достаточное количество инсулина.
Регулярное употребление продуктов с высоким содержанием сахара может привести к перегрузке способности организма вырабатывать достаточное количество инсулина.
Он также может ограничивать способность клеток поглощать сахар. Если клетки насыщаются слишком большим количеством сахара в крови или глюкозы, они постепенно все меньше и меньше реагируют на инсулин.
Когда это происходит, глюкоза остается в крови, вызывая проблемы со здоровьем, которые сопровождают постоянно повышенный уровень сахара в крови, например, повреждение почек (нефропатия) или конечностей (невропатия).
Избегание или значительное ограничение следующих продуктов может помочь снизить уровень сахара в крови:
- подслащенные напитки, включая фруктовые соки, газированные напитки и прохладительные напитки
- алкоголь, особенно пиво и зерновой алкоголь, особенно в больших количествах
- крахмалистые овощи, такие как картофель и ямс (особенно без кожи), тыква, кукуруза
- обработанные закуски и продукты в коробках
- сладкие сладости, такие как кексы, мороженое или плитки шоколада
- очищенные зерна, такие как белый хлеб, рис, макаронные изделия, и продукты на основе муки, которые содержат меньше клетчатки, чем цельнозерновые.

- молочные продукты, полученные от коров, особенно молоко
- жареные продукты, даже если это продукты, приготовление которых менее вредно, например, овощи
- продукты с высоким содержанием насыщенных жиров, включая шоколад, масло и соленую свинину
Поиск здорового баланса
Тем не менее, люди все еще могут есть продукты, содержащие эти жиры. список изредка, не причиняя долгосрочного вреда их чувствительности к инсулину.Главное — ограничить употребление этих продуктов и как можно чаще заменять их более полезными для здоровья вариантами.
Иногда случайное угощение может помочь человеку удовлетворить свое пристрастие к сладкому и сосредоточиться на более регулярной корректировке своего рациона.
Придерживаясь растительной диеты с высоким содержанием клетчатки и низким содержанием добавленных сахаров, человек может постепенно улучшить свою чувствительность к инсулину.
Ежедневные упражнения также являются важным фактором. Во время активности мышцы поглощают глюкозу из кровотока и не требуют инсулина.Прогулка после еды и активность в течение остального дня могут значительно улучшить контроль уровня сахара в крови.
Потеряв 5–10 процентов веса тела, человек также может значительно улучшить чувствительность к инсулину.
Эти изменения образа жизни могут снизить риск диабета 2 типа, сердечно-сосудистых заболеваний и других проблем со здоровьем.
Для получения дополнительных научно обоснованных ресурсов по питанию посетите наш специализированный центр.
Следование фиксированной диете, такой как средиземноморская диета, может улучшить чувствительность к инсулину.
Средиземноморская диета включает в себя употребление большого количества сезонных растительных продуктов, употребление фруктов на десерт и использование оливкового масла в качестве основного источника жира. Люди, соблюдающие эту диету, едят рыбу, птицу, бобовые и орехи в качестве основных белков, а молочные продукты — в умеренных количествах.
Средиземноморские едоки также ограничивают потребление красного мяса и употребляют немного вина во время еды.
В недавнем исследовании женщины, соблюдающие средиземноморскую диету, снизили риск сердечно-сосудистых заболеваний, включая такие факторы, как инсулинорезистентность, примерно на 25 процентов.
Люди должны рассчитывать ежедневное потребление калорий на основе своих целей по снижению веса и размера тела.
Средиземноморская диета — лишь один из вариантов здорового питания. Другие планы диеты, такие как DASH (диетические подходы к остановке гипертонии) и кетогенные диеты, также предлагают способы улучшить инсулинорезистентность. Они работают хорошо, когда человек сочетает их с другими практиками здорового образа жизни, такими как управление стрессом, достаточный сон от 7 до 9 часов каждую ночь и регулярная физическая активность.
Один из простейших способов борьбы с инсулинорезистентностью — есть продукты с низким гликемическим индексом (GI) и нагрузкой (GL).
В ГИ перечислены продукты, содержащие углеводы, по тому, насколько быстро они повышают уровень глюкозы в крови человека. GL принимает во внимание GI еды плюс размер порции.
Углеводы с высоким ГИ и ГЛ могут вызывать скачки сахара в крови и повышать потребность организма в производстве инсулина. Однако пищеварительная система медленно перерабатывает продукты с низким ГИ и ГЛ, что снижает скачки сахара в крови.
Употребление продуктов с низким ГИ и ГЛ — отличный способ поддерживать сбалансированный уровень сахара в крови и сохранять чувствительность к инсулину. Для идеального контроля уровня сахара в крови важно учитывать как GI, так и GL.
Организм нуждается в глюкозе для получения энергии. Однако многие клетки не могут поглощать глюкозу без посторонней помощи.
Поджелудочная железа выделяет инсулин в кровоток. Затем инсулин помогает глюкозе перемещаться в клетки организма, которые используют ее для получения энергии.
Инсулин позволяет клеткам поглощать глюкозу, следя за тем, чтобы:
- уровень сахара в крови оставался на безопасном уровне
- мышцы, жир, печень и другие клетки могут получать энергию
Когда у человека есть инсулинорезистентность, их клетки менее чувствительны к инсулину. Это означает, что поджелудочная железа должна вырабатывать больше инсулина, чтобы поддерживать нормальный уровень сахара в крови.
Это означает, что поджелудочная железа должна вырабатывать больше инсулина, чтобы поддерживать нормальный уровень сахара в крови.
Если поджелудочная железа не может удовлетворить повышенную потребность в инсулине, уровень сахара в крови повышается. Клетки не всегда могут использовать весь избыток глюкозы в крови, что может привести к высокому уровню сахара в крови, диабету 2 типа и различным другим проблемам со здоровьем.
Исследования показывают, что этнические и генетические факторы могут повышать риск инсулинорезистентности. Однако факторы образа жизни также имеют значение.
Положительные изменения в повседневных привычках могут значительно снизить инсулинорезистентность и риск диабета.
Диета
Диета влияет на инсулинорезистентность по крайней мере двумя основными способами.
Во-первых, потребление слишком большого количества калорий, будь то излишки жира, сахара или алкоголя, может вызвать увеличение веса. Это увеличивает риск инсулинорезистентности. Регулярная физическая активность может нейтрализовать некоторые из этих лишних калорий.
Регулярная физическая активность может нейтрализовать некоторые из этих лишних калорий.
Во-вторых, разные виды пищи влияют на инсулинорезистентность.Некоторые продукты повышают риск, а некоторые снижают его. Попробуйте средиземноморскую диету, по возможности придерживайтесь продуктов с низким ГИ или посоветуйтесь с врачом или диетологом, какие продукты есть.
Масса тела
Избыточный вес увеличивает вероятность развития инсулинорезистентности.
Люди с избыточным жиром в области талии и живота, в частности, подвергаются более высокому риску развития инсулинорезистентности. Это связано с тем, что жировые клетки выделяют гормоны и другие вещества, которые могут мешать процессам выработки инсулина.
Избыточный жир вокруг талии также может быть связан с хроническим воспалением. Это может вызвать широкий спектр проблем со здоровьем, включая резистентность к инсулину.
Сидячий образ жизни
Недостаточная физическая нагрузка может повлиять на то, как инсулин регулирует уровень глюкозы. По данным Американской диабетической ассоциации, физическая активность играет жизненно важную роль в поддержании стабильного уровня сахара в крови.
По данным Американской диабетической ассоциации, физическая активность играет жизненно важную роль в поддержании стабильного уровня сахара в крови.
Занимайтесь легкими упражнениями после еды. Физические упражнения заставляют мышцы расходовать глюкозу без инсулина.Это снижает уровень сахара в крови.
Другие факторы риска и образа жизни
Некоторые другие факторы образа жизни, влияющие на инсулинорезистентность, включают:
- Курение: это может ухудшить чувствительность к инсулину, а также выработку инсулина
- Проблемы со сном: потеря 1-3 часов сна в сутки может увеличиться резистентность к инсулину.
- Возраст: возраст старше 45 лет может увеличить риск инсулинорезистентности.
- Использование стероидов: Прием этого типа лекарств может повысить инсулинорезистентность на 60–80 процентов в зависимости от дозы.
- Основные состояния здоровья: высокое кровяное давление, предыдущие эпизоды инсульта или сердечных заболеваний, а также синдром поликистозных яичников (СПКЯ) могут увеличить риск развития инсулинорезистентности.

- Гормональные нарушения: нарушения, влияющие на выработку гормонов, такие как синдром Кушинга и акромегалия, могут нарушать чувствительность к инсулину.
- Раса: Люди афроамериканского, латиноамериканского происхождения, коренные жители Аляски, индейцы, гавайцы или американцы, а также выходцы с островов Тихого океана имеют более высокий риск инсулинорезистентности.
Инсулинорезистентность означает, что клетки становятся менее эффективными при поглощении глюкозы из крови. Это обычное явление при предиабете, на стадии до диабета 2 типа.
Диета играет важную роль в предотвращении инсулинорезистентности. Употребление продуктов с низким ГИ и ГЛ, а также контроль массы тела и абдоминального жира могут снизить риск. В основном растительная диета с высоким содержанием клетчатки и низким содержанием углеводов может помочь снизить риск.
Ешьте больше цитрусовых, помидоров и некрахмалистых овощей и избегайте сладких закусок, полуфабрикатов и крахмалистых продуктов, таких как кукуруза и рис.
Индекс массы тела (ИМТ) — это один из способов получить представление о риске для здоровья и диабета.
Щелкните здесь, чтобы узнать свой ИМТ и состояние здоровья.
Q:
Всегда ли предиабет превращается в диабет?
A:
Диагноз преддиабета не означает, что вы обязательно заболеете диабетом, хотя это высокий фактор риска.
Хорошая новость в том, что предиабет обратим. Фактические данные показывают, что риск развития диабета снижается на 40–70 процентов, если человек вносит изменения в здоровый образ жизни и поддерживает их.
К ним относятся сокращение общего потребления углеводов, переход с обработанных углеводов на углеводы с высоким содержанием клетчатки и низким ГИ, снижение веса, ежедневные упражнения, качественный сон в течение 7–9 часов в сутки и управление стрессом.
Натали Батлер, RD, LD Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Еда и советы по диете
Инсулин — это гормон, который помогает организму усваивать глюкозу и поддерживает сбалансированный уровень сахара в крови.Инсулинорезистентность затрудняет усвоение глюкозы клетками организма. Однако некоторые диетические меры могут улучшить инсулинорезистентность.
Инсулинорезистентность — это когда клетки организма не поглощают инсулин должным образом. Со временем инсулинорезистентность может вызвать ряд проблем, включая постоянно высокий уровень сахара в крови и повреждение клеток органов, мышц, конечностей и глаз.
Людям с инсулинорезистентностью часто ставят диагноз преддиабет, который может привести к диабету 2 типа.Людям с инсулинорезистентностью могут потребоваться дополнительные проверки, чтобы убедиться, что у них не развивается диабет 2 типа.
Определенная диета и другой образ жизни могут увеличить риски, связанные с инсулинорезистентностью. Внесение изменений в диету может улучшить чувствительность к инсулину и снизить инсулинорезистентность и риск развития диабета 2 типа.
В этой статье мы рассмотрим, какие изменения в питании и образе жизни человек может внести, чтобы повысить чувствительность своего организма к инсулину.
В западных диетах обычно отсутствуют определенные питательные вещества, такие как магний, кальций, клетчатка и калий.
Эти питательные вещества необходимы для поддержания уровня сахара в крови. Людям с инсулинорезистентностью следует искать продукты, содержащие много этих питательных веществ.
По данным Американской диабетической ассоциации, люди с инсулинорезистентностью могут есть любую группу продуктов. Однако важно понимать, какие продукты повышают уровень сахара в крови, а какие поддерживают чувствительность к инсулину.
Следующие продукты помогают поддерживать чувствительность к инсулину и снижают риск развития диабета в целом:
- некрахмалистые овощи, такие как брокколи, темная листовая зелень и перец
- помидоры, которые являются отличным источником витамина С. и E
- цитрусовые, такие как лимоны, апельсины и лаймы
- продукты с высоким содержанием клетчатки, включая бобы и чечевицу
- некоторые цельнозерновые продукты, такие как овес, киноа и ячмень
- продукты, богатые белком, включая нежирное мясо , рыба, соя, бобовые и орехи
- рыба с высоким содержанием омега-3 жирных кислот, такая как лосось, сардины и сельдь
- продукты, содержащие антиоксиданты, такие как ягоды
- сладкий картофель с более низким ГИ чем обычный картофель
- вода, особенно в качестве заменителя подслащенных напитков
- несладкий чай
- несладкий йогурт
Некоторые продукты могут повышать уровень сахара в крови. Регулярное употребление продуктов с высоким содержанием сахара может привести к перегрузке способности организма вырабатывать достаточное количество инсулина.
Регулярное употребление продуктов с высоким содержанием сахара может привести к перегрузке способности организма вырабатывать достаточное количество инсулина.
Он также может ограничивать способность клеток поглощать сахар. Если клетки насыщаются слишком большим количеством сахара в крови или глюкозы, они постепенно все меньше и меньше реагируют на инсулин.
Когда это происходит, глюкоза остается в крови, вызывая проблемы со здоровьем, которые сопровождают постоянно повышенный уровень сахара в крови, например, повреждение почек (нефропатия) или конечностей (невропатия).
Избегание или значительное ограничение следующих продуктов может помочь снизить уровень сахара в крови:
- подслащенные напитки, включая фруктовые соки, газированные напитки и прохладительные напитки
- алкоголь, особенно пиво и зерновой алкоголь, особенно в больших количествах
- крахмалистые овощи, такие как картофель и ямс (особенно без кожи), тыква, кукуруза
- обработанные закуски и продукты в коробках
- сладкие сладости, такие как кексы, мороженое или плитки шоколада
- очищенные зерна, такие как белый хлеб, рис, макаронные изделия, и продукты на основе муки, которые содержат меньше клетчатки, чем цельнозерновые.

- молочные продукты, полученные от коров, особенно молоко
- жареные продукты, даже если это продукты, приготовление которых менее вредно, например, овощи
- продукты с высоким содержанием насыщенных жиров, включая шоколад, масло и соленую свинину
Поиск здорового баланса
Тем не менее, люди все еще могут есть продукты, содержащие эти жиры. список изредка, не причиняя долгосрочного вреда их чувствительности к инсулину.Главное — ограничить употребление этих продуктов и как можно чаще заменять их более полезными для здоровья вариантами.
Иногда случайное угощение может помочь человеку удовлетворить свое пристрастие к сладкому и сосредоточиться на более регулярной корректировке своего рациона.
Придерживаясь растительной диеты с высоким содержанием клетчатки и низким содержанием добавленных сахаров, человек может постепенно улучшить свою чувствительность к инсулину.
Ежедневные упражнения также являются важным фактором. Во время активности мышцы поглощают глюкозу из кровотока и не требуют инсулина.Прогулка после еды и активность в течение остального дня могут значительно улучшить контроль уровня сахара в крови.
Во время активности мышцы поглощают глюкозу из кровотока и не требуют инсулина.Прогулка после еды и активность в течение остального дня могут значительно улучшить контроль уровня сахара в крови.
Потеряв 5–10 процентов веса тела, человек также может значительно улучшить чувствительность к инсулину.
Эти изменения образа жизни могут снизить риск диабета 2 типа, сердечно-сосудистых заболеваний и других проблем со здоровьем.
Для получения дополнительных научно обоснованных ресурсов по питанию посетите наш специализированный центр.
Следование фиксированной диете, такой как средиземноморская диета, может улучшить чувствительность к инсулину.
Средиземноморская диета включает в себя употребление большого количества сезонных растительных продуктов, употребление фруктов на десерт и использование оливкового масла в качестве основного источника жира. Люди, соблюдающие эту диету, едят рыбу, птицу, бобовые и орехи в качестве основных белков, а молочные продукты — в умеренных количествах.
Средиземноморские едоки также ограничивают потребление красного мяса и употребляют немного вина во время еды.
В недавнем исследовании женщины, соблюдающие средиземноморскую диету, снизили риск сердечно-сосудистых заболеваний, включая такие факторы, как инсулинорезистентность, примерно на 25 процентов.
Люди должны рассчитывать ежедневное потребление калорий на основе своих целей по снижению веса и размера тела.
Средиземноморская диета — лишь один из вариантов здорового питания. Другие планы диеты, такие как DASH (диетические подходы к остановке гипертонии) и кетогенные диеты, также предлагают способы улучшить инсулинорезистентность. Они работают хорошо, когда человек сочетает их с другими практиками здорового образа жизни, такими как управление стрессом, достаточный сон от 7 до 9 часов каждую ночь и регулярная физическая активность.
Один из простейших способов борьбы с инсулинорезистентностью — есть продукты с низким гликемическим индексом (GI) и нагрузкой (GL).
В ГИ перечислены продукты, содержащие углеводы, по тому, насколько быстро они повышают уровень глюкозы в крови человека. GL принимает во внимание GI еды плюс размер порции.
Углеводы с высоким ГИ и ГЛ могут вызывать скачки сахара в крови и повышать потребность организма в производстве инсулина. Однако пищеварительная система медленно перерабатывает продукты с низким ГИ и ГЛ, что снижает скачки сахара в крови.
Употребление продуктов с низким ГИ и ГЛ — отличный способ поддерживать сбалансированный уровень сахара в крови и сохранять чувствительность к инсулину. Для идеального контроля уровня сахара в крови важно учитывать как GI, так и GL.
Организм нуждается в глюкозе для получения энергии. Однако многие клетки не могут поглощать глюкозу без посторонней помощи.
Поджелудочная железа выделяет инсулин в кровоток. Затем инсулин помогает глюкозе перемещаться в клетки организма, которые используют ее для получения энергии.
Инсулин позволяет клеткам поглощать глюкозу, следя за тем, чтобы:
- уровень сахара в крови оставался на безопасном уровне
- мышцы, жир, печень и другие клетки могут получать энергию
Когда у человека есть инсулинорезистентность, их клетки менее чувствительны к инсулину. Это означает, что поджелудочная железа должна вырабатывать больше инсулина, чтобы поддерживать нормальный уровень сахара в крови.
Это означает, что поджелудочная железа должна вырабатывать больше инсулина, чтобы поддерживать нормальный уровень сахара в крови.
Если поджелудочная железа не может удовлетворить повышенную потребность в инсулине, уровень сахара в крови повышается. Клетки не всегда могут использовать весь избыток глюкозы в крови, что может привести к высокому уровню сахара в крови, диабету 2 типа и различным другим проблемам со здоровьем.
Исследования показывают, что этнические и генетические факторы могут повышать риск инсулинорезистентности. Однако факторы образа жизни также имеют значение.
Положительные изменения в повседневных привычках могут значительно снизить инсулинорезистентность и риск диабета.
Диета
Диета влияет на инсулинорезистентность по крайней мере двумя основными способами.
Во-первых, потребление слишком большого количества калорий, будь то излишки жира, сахара или алкоголя, может вызвать увеличение веса. Это увеличивает риск инсулинорезистентности. Регулярная физическая активность может нейтрализовать некоторые из этих лишних калорий.
Регулярная физическая активность может нейтрализовать некоторые из этих лишних калорий.
Во-вторых, разные виды пищи влияют на инсулинорезистентность.Некоторые продукты повышают риск, а некоторые снижают его. Попробуйте средиземноморскую диету, по возможности придерживайтесь продуктов с низким ГИ или посоветуйтесь с врачом или диетологом, какие продукты есть.
Масса тела
Избыточный вес увеличивает вероятность развития инсулинорезистентности.
Люди с избыточным жиром в области талии и живота, в частности, подвергаются более высокому риску развития инсулинорезистентности. Это связано с тем, что жировые клетки выделяют гормоны и другие вещества, которые могут мешать процессам выработки инсулина.
Избыточный жир вокруг талии также может быть связан с хроническим воспалением. Это может вызвать широкий спектр проблем со здоровьем, включая резистентность к инсулину.
Сидячий образ жизни
Недостаточная физическая нагрузка может повлиять на то, как инсулин регулирует уровень глюкозы.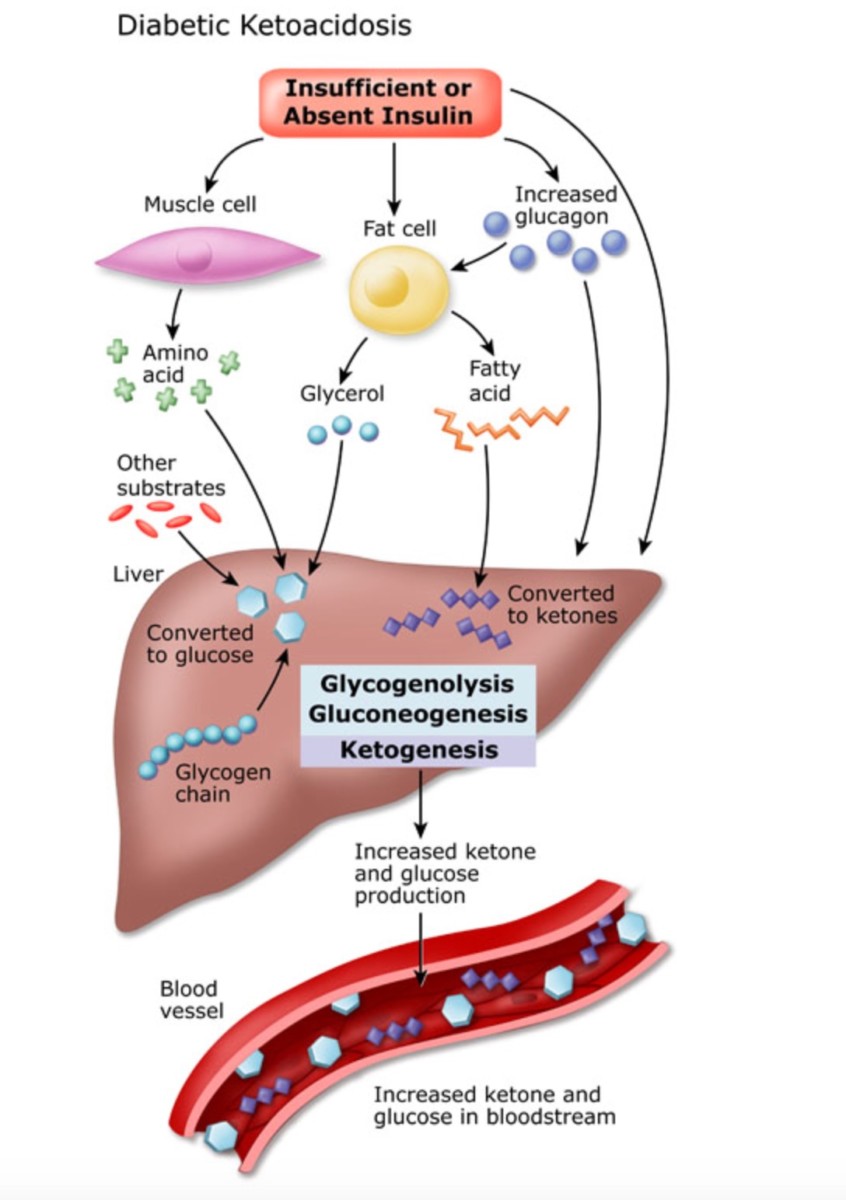 По данным Американской диабетической ассоциации, физическая активность играет жизненно важную роль в поддержании стабильного уровня сахара в крови.
По данным Американской диабетической ассоциации, физическая активность играет жизненно важную роль в поддержании стабильного уровня сахара в крови.
Занимайтесь легкими упражнениями после еды. Физические упражнения заставляют мышцы расходовать глюкозу без инсулина.Это снижает уровень сахара в крови.
Другие факторы риска и образа жизни
Некоторые другие факторы образа жизни, влияющие на инсулинорезистентность, включают:
- Курение: это может ухудшить чувствительность к инсулину, а также выработку инсулина
- Проблемы со сном: потеря 1-3 часов сна в сутки может увеличиться резистентность к инсулину.
- Возраст: возраст старше 45 лет может увеличить риск инсулинорезистентности.
- Использование стероидов: Прием этого типа лекарств может повысить инсулинорезистентность на 60–80 процентов в зависимости от дозы.
- Основные состояния здоровья: высокое кровяное давление, предыдущие эпизоды инсульта или сердечных заболеваний, а также синдром поликистозных яичников (СПКЯ) могут увеличить риск развития инсулинорезистентности.

- Гормональные нарушения: нарушения, влияющие на выработку гормонов, такие как синдром Кушинга и акромегалия, могут нарушать чувствительность к инсулину.
- Раса: Люди афроамериканского, латиноамериканского происхождения, коренные жители Аляски, индейцы, гавайцы или американцы, а также выходцы с островов Тихого океана имеют более высокий риск инсулинорезистентности.
Инсулинорезистентность означает, что клетки становятся менее эффективными при поглощении глюкозы из крови. Это обычное явление при предиабете, на стадии до диабета 2 типа.
Диета играет важную роль в предотвращении инсулинорезистентности. Употребление продуктов с низким ГИ и ГЛ, а также контроль массы тела и абдоминального жира могут снизить риск. В основном растительная диета с высоким содержанием клетчатки и низким содержанием углеводов может помочь снизить риск.
Ешьте больше цитрусовых, помидоров и некрахмалистых овощей и избегайте сладких закусок, полуфабрикатов и крахмалистых продуктов, таких как кукуруза и рис.
Индекс массы тела (ИМТ) — это один из способов получить представление о риске для здоровья и диабета.
Щелкните здесь, чтобы узнать свой ИМТ и состояние здоровья.
Q:
Всегда ли предиабет превращается в диабет?
A:
Диагноз преддиабета не означает, что вы обязательно заболеете диабетом, хотя это высокий фактор риска.
Хорошая новость в том, что предиабет обратим. Фактические данные показывают, что риск развития диабета снижается на 40–70 процентов, если человек вносит изменения в здоровый образ жизни и поддерживает их.
К ним относятся сокращение общего потребления углеводов, переход с обработанных углеводов на углеводы с высоким содержанием клетчатки и низким ГИ, снижение веса, ежедневные упражнения, качественный сон в течение 7–9 часов в сутки и управление стрессом.
Натали Батлер, RD, LD Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Еда и советы по диете
Инсулин — это гормон, который помогает организму усваивать глюкозу и поддерживает сбалансированный уровень сахара в крови.Инсулинорезистентность затрудняет усвоение глюкозы клетками организма. Однако некоторые диетические меры могут улучшить инсулинорезистентность.
Инсулинорезистентность — это когда клетки организма не поглощают инсулин должным образом. Со временем инсулинорезистентность может вызвать ряд проблем, включая постоянно высокий уровень сахара в крови и повреждение клеток органов, мышц, конечностей и глаз.
Людям с инсулинорезистентностью часто ставят диагноз преддиабет, который может привести к диабету 2 типа.Людям с инсулинорезистентностью могут потребоваться дополнительные проверки, чтобы убедиться, что у них не развивается диабет 2 типа.
Определенная диета и другой образ жизни могут увеличить риски, связанные с инсулинорезистентностью. Внесение изменений в диету может улучшить чувствительность к инсулину и снизить инсулинорезистентность и риск развития диабета 2 типа.
В этой статье мы рассмотрим, какие изменения в питании и образе жизни человек может внести, чтобы повысить чувствительность своего организма к инсулину.
В западных диетах обычно отсутствуют определенные питательные вещества, такие как магний, кальций, клетчатка и калий.
Эти питательные вещества необходимы для поддержания уровня сахара в крови. Людям с инсулинорезистентностью следует искать продукты, содержащие много этих питательных веществ.
По данным Американской диабетической ассоциации, люди с инсулинорезистентностью могут есть любую группу продуктов. Однако важно понимать, какие продукты повышают уровень сахара в крови, а какие поддерживают чувствительность к инсулину.
Следующие продукты помогают поддерживать чувствительность к инсулину и снижают риск развития диабета в целом:
- некрахмалистые овощи, такие как брокколи, темная листовая зелень и перец
- помидоры, которые являются отличным источником витамина С. и E
- цитрусовые, такие как лимоны, апельсины и лаймы
- продукты с высоким содержанием клетчатки, включая бобы и чечевицу
- некоторые цельнозерновые продукты, такие как овес, киноа и ячмень
- продукты, богатые белком, включая нежирное мясо , рыба, соя, бобовые и орехи
- рыба с высоким содержанием омега-3 жирных кислот, такая как лосось, сардины и сельдь
- продукты, содержащие антиоксиданты, такие как ягоды
- сладкий картофель с более низким ГИ чем обычный картофель
- вода, особенно в качестве заменителя подслащенных напитков
- несладкий чай
- несладкий йогурт
Некоторые продукты могут повышать уровень сахара в крови.Регулярное употребление продуктов с высоким содержанием сахара может привести к перегрузке способности организма вырабатывать достаточное количество инсулина.
Он также может ограничивать способность клеток поглощать сахар. Если клетки насыщаются слишком большим количеством сахара в крови или глюкозы, они постепенно все меньше и меньше реагируют на инсулин.
Когда это происходит, глюкоза остается в крови, вызывая проблемы со здоровьем, которые сопровождают постоянно повышенный уровень сахара в крови, например, повреждение почек (нефропатия) или конечностей (невропатия).
Избегание или значительное ограничение следующих продуктов может помочь снизить уровень сахара в крови:
- подслащенные напитки, включая фруктовые соки, газированные напитки и прохладительные напитки
- алкоголь, особенно пиво и зерновой алкоголь, особенно в больших количествах
- крахмалистые овощи, такие как картофель и ямс (особенно без кожи), тыква, кукуруза
- обработанные закуски и продукты в коробках
- сладкие сладости, такие как кексы, мороженое или плитки шоколада
- очищенные зерна, такие как белый хлеб, рис, макаронные изделия, и продукты на основе муки, которые содержат меньше клетчатки, чем цельнозерновые.
- молочные продукты, полученные от коров, особенно молоко
- жареные продукты, даже если это продукты, приготовление которых менее вредно, например, овощи
- продукты с высоким содержанием насыщенных жиров, включая шоколад, масло и соленую свинину
Поиск здорового баланса
Тем не менее, люди все еще могут есть продукты, содержащие эти жиры. список изредка, не причиняя долгосрочного вреда их чувствительности к инсулину.Главное — ограничить употребление этих продуктов и как можно чаще заменять их более полезными для здоровья вариантами.
Иногда случайное угощение может помочь человеку удовлетворить свое пристрастие к сладкому и сосредоточиться на более регулярной корректировке своего рациона.
Придерживаясь растительной диеты с высоким содержанием клетчатки и низким содержанием добавленных сахаров, человек может постепенно улучшить свою чувствительность к инсулину.
Ежедневные упражнения также являются важным фактором. Во время активности мышцы поглощают глюкозу из кровотока и не требуют инсулина.Прогулка после еды и активность в течение остального дня могут значительно улучшить контроль уровня сахара в крови.
Потеряв 5–10 процентов веса тела, человек также может значительно улучшить чувствительность к инсулину.
Эти изменения образа жизни могут снизить риск диабета 2 типа, сердечно-сосудистых заболеваний и других проблем со здоровьем.
Для получения дополнительных научно обоснованных ресурсов по питанию посетите наш специализированный центр.
Следование фиксированной диете, такой как средиземноморская диета, может улучшить чувствительность к инсулину.
Средиземноморская диета включает в себя употребление большого количества сезонных растительных продуктов, употребление фруктов на десерт и использование оливкового масла в качестве основного источника жира. Люди, соблюдающие эту диету, едят рыбу, птицу, бобовые и орехи в качестве основных белков, а молочные продукты — в умеренных количествах.
Средиземноморские едоки также ограничивают потребление красного мяса и употребляют немного вина во время еды.
В недавнем исследовании женщины, соблюдающие средиземноморскую диету, снизили риск сердечно-сосудистых заболеваний, включая такие факторы, как инсулинорезистентность, примерно на 25 процентов.
Люди должны рассчитывать ежедневное потребление калорий на основе своих целей по снижению веса и размера тела.
Средиземноморская диета — лишь один из вариантов здорового питания. Другие планы диеты, такие как DASH (диетические подходы к остановке гипертонии) и кетогенные диеты, также предлагают способы улучшить инсулинорезистентность. Они работают хорошо, когда человек сочетает их с другими практиками здорового образа жизни, такими как управление стрессом, достаточный сон от 7 до 9 часов каждую ночь и регулярная физическая активность.
Один из простейших способов борьбы с инсулинорезистентностью — есть продукты с низким гликемическим индексом (GI) и нагрузкой (GL).
В ГИ перечислены продукты, содержащие углеводы, по тому, насколько быстро они повышают уровень глюкозы в крови человека. GL принимает во внимание GI еды плюс размер порции.
Углеводы с высоким ГИ и ГЛ могут вызывать скачки сахара в крови и повышать потребность организма в производстве инсулина. Однако пищеварительная система медленно перерабатывает продукты с низким ГИ и ГЛ, что снижает скачки сахара в крови.
Употребление продуктов с низким ГИ и ГЛ — отличный способ поддерживать сбалансированный уровень сахара в крови и сохранять чувствительность к инсулину. Для идеального контроля уровня сахара в крови важно учитывать как GI, так и GL.
Организм нуждается в глюкозе для получения энергии. Однако многие клетки не могут поглощать глюкозу без посторонней помощи.
Поджелудочная железа выделяет инсулин в кровоток. Затем инсулин помогает глюкозе перемещаться в клетки организма, которые используют ее для получения энергии.
Инсулин позволяет клеткам поглощать глюкозу, следя за тем, чтобы:
- уровень сахара в крови оставался на безопасном уровне
- мышцы, жир, печень и другие клетки могут получать энергию
Когда у человека есть инсулинорезистентность, их клетки менее чувствительны к инсулину.Это означает, что поджелудочная железа должна вырабатывать больше инсулина, чтобы поддерживать нормальный уровень сахара в крови.
Если поджелудочная железа не может удовлетворить повышенную потребность в инсулине, уровень сахара в крови повышается. Клетки не всегда могут использовать весь избыток глюкозы в крови, что может привести к высокому уровню сахара в крови, диабету 2 типа и различным другим проблемам со здоровьем.
Исследования показывают, что этнические и генетические факторы могут повышать риск инсулинорезистентности. Однако факторы образа жизни также имеют значение.
Положительные изменения в повседневных привычках могут значительно снизить инсулинорезистентность и риск диабета.
Диета
Диета влияет на инсулинорезистентность по крайней мере двумя основными способами.
Во-первых, потребление слишком большого количества калорий, будь то излишки жира, сахара или алкоголя, может вызвать увеличение веса. Это увеличивает риск инсулинорезистентности. Регулярная физическая активность может нейтрализовать некоторые из этих лишних калорий.
Во-вторых, разные виды пищи влияют на инсулинорезистентность.Некоторые продукты повышают риск, а некоторые снижают его. Попробуйте средиземноморскую диету, по возможности придерживайтесь продуктов с низким ГИ или посоветуйтесь с врачом или диетологом, какие продукты есть.
Масса тела
Избыточный вес увеличивает вероятность развития инсулинорезистентности.
Люди с избыточным жиром в области талии и живота, в частности, подвергаются более высокому риску развития инсулинорезистентности. Это связано с тем, что жировые клетки выделяют гормоны и другие вещества, которые могут мешать процессам выработки инсулина.
Избыточный жир вокруг талии также может быть связан с хроническим воспалением. Это может вызвать широкий спектр проблем со здоровьем, включая резистентность к инсулину.
Сидячий образ жизни
Недостаточная физическая нагрузка может повлиять на то, как инсулин регулирует уровень глюкозы. По данным Американской диабетической ассоциации, физическая активность играет жизненно важную роль в поддержании стабильного уровня сахара в крови.
Занимайтесь легкими упражнениями после еды. Физические упражнения заставляют мышцы расходовать глюкозу без инсулина.Это снижает уровень сахара в крови.
Другие факторы риска и образа жизни
Некоторые другие факторы образа жизни, влияющие на инсулинорезистентность, включают:
- Курение: это может ухудшить чувствительность к инсулину, а также выработку инсулина
- Проблемы со сном: потеря 1-3 часов сна в сутки может увеличиться резистентность к инсулину.
- Возраст: возраст старше 45 лет может увеличить риск инсулинорезистентности.
- Использование стероидов: Прием этого типа лекарств может повысить инсулинорезистентность на 60–80 процентов в зависимости от дозы.
- Основные состояния здоровья: высокое кровяное давление, предыдущие эпизоды инсульта или сердечных заболеваний, а также синдром поликистозных яичников (СПКЯ) могут увеличить риск развития инсулинорезистентности.
- Гормональные нарушения: нарушения, влияющие на выработку гормонов, такие как синдром Кушинга и акромегалия, могут нарушать чувствительность к инсулину.
- Раса: Люди афроамериканского, латиноамериканского происхождения, коренные жители Аляски, индейцы, гавайцы или американцы, а также выходцы с островов Тихого океана имеют более высокий риск инсулинорезистентности.
Инсулинорезистентность означает, что клетки становятся менее эффективными при поглощении глюкозы из крови. Это обычное явление при предиабете, на стадии до диабета 2 типа.
Диета играет важную роль в предотвращении инсулинорезистентности. Употребление продуктов с низким ГИ и ГЛ, а также контроль массы тела и абдоминального жира могут снизить риск. В основном растительная диета с высоким содержанием клетчатки и низким содержанием углеводов может помочь снизить риск.
Ешьте больше цитрусовых, помидоров и некрахмалистых овощей и избегайте сладких закусок, полуфабрикатов и крахмалистых продуктов, таких как кукуруза и рис.
Индекс массы тела (ИМТ) — это один из способов получить представление о риске для здоровья и диабета.
Щелкните здесь, чтобы узнать свой ИМТ и состояние здоровья.
Q:
Всегда ли предиабет превращается в диабет?
A:
Диагноз преддиабета не означает, что вы обязательно заболеете диабетом, хотя это высокий фактор риска.
Хорошая новость в том, что предиабет обратим. Фактические данные показывают, что риск развития диабета снижается на 40–70 процентов, если человек вносит изменения в здоровый образ жизни и поддерживает их.
К ним относятся сокращение общего потребления углеводов, переход с обработанных углеводов на углеводы с высоким содержанием клетчатки и низким ГИ, снижение веса, ежедневные упражнения, качественный сон в течение 7–9 часов в сутки и управление стрессом.
Натали Батлер, RD, LD Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Еда и советы по диете
Инсулин — это гормон, который помогает организму усваивать глюкозу и поддерживает сбалансированный уровень сахара в крови.Инсулинорезистентность затрудняет усвоение глюкозы клетками организма. Однако некоторые диетические меры могут улучшить инсулинорезистентность.
Инсулинорезистентность — это когда клетки организма не поглощают инсулин должным образом. Со временем инсулинорезистентность может вызвать ряд проблем, включая постоянно высокий уровень сахара в крови и повреждение клеток органов, мышц, конечностей и глаз.
Людям с инсулинорезистентностью часто ставят диагноз преддиабет, который может привести к диабету 2 типа.Людям с инсулинорезистентностью могут потребоваться дополнительные проверки, чтобы убедиться, что у них не развивается диабет 2 типа.
Определенная диета и другой образ жизни могут увеличить риски, связанные с инсулинорезистентностью. Внесение изменений в диету может улучшить чувствительность к инсулину и снизить инсулинорезистентность и риск развития диабета 2 типа.
В этой статье мы рассмотрим, какие изменения в питании и образе жизни человек может внести, чтобы повысить чувствительность своего организма к инсулину.
В западных диетах обычно отсутствуют определенные питательные вещества, такие как магний, кальций, клетчатка и калий.
Эти питательные вещества необходимы для поддержания уровня сахара в крови. Людям с инсулинорезистентностью следует искать продукты, содержащие много этих питательных веществ.
По данным Американской диабетической ассоциации, люди с инсулинорезистентностью могут есть любую группу продуктов. Однако важно понимать, какие продукты повышают уровень сахара в крови, а какие поддерживают чувствительность к инсулину.
Следующие продукты помогают поддерживать чувствительность к инсулину и снижают риск развития диабета в целом:
- некрахмалистые овощи, такие как брокколи, темная листовая зелень и перец
- помидоры, которые являются отличным источником витамина С. и E
- цитрусовые, такие как лимоны, апельсины и лаймы
- продукты с высоким содержанием клетчатки, включая бобы и чечевицу
- некоторые цельнозерновые продукты, такие как овес, киноа и ячмень
- продукты, богатые белком, включая нежирное мясо , рыба, соя, бобовые и орехи
- рыба с высоким содержанием омега-3 жирных кислот, такая как лосось, сардины и сельдь
- продукты, содержащие антиоксиданты, такие как ягоды
- сладкий картофель с более низким ГИ чем обычный картофель
- вода, особенно в качестве заменителя подслащенных напитков
- несладкий чай
- несладкий йогурт
Некоторые продукты могут повышать уровень сахара в крови.Регулярное употребление продуктов с высоким содержанием сахара может привести к перегрузке способности организма вырабатывать достаточное количество инсулина.
Он также может ограничивать способность клеток поглощать сахар. Если клетки насыщаются слишком большим количеством сахара в крови или глюкозы, они постепенно все меньше и меньше реагируют на инсулин.
Когда это происходит, глюкоза остается в крови, вызывая проблемы со здоровьем, которые сопровождают постоянно повышенный уровень сахара в крови, например, повреждение почек (нефропатия) или конечностей (невропатия).
Избегание или значительное ограничение следующих продуктов может помочь снизить уровень сахара в крови:
- подслащенные напитки, включая фруктовые соки, газированные напитки и прохладительные напитки
- алкоголь, особенно пиво и зерновой алкоголь, особенно в больших количествах
- крахмалистые овощи, такие как картофель и ямс (особенно без кожи), тыква, кукуруза
- обработанные закуски и продукты в коробках
- сладкие сладости, такие как кексы, мороженое или плитки шоколада
- очищенные зерна, такие как белый хлеб, рис, макаронные изделия, и продукты на основе муки, которые содержат меньше клетчатки, чем цельнозерновые.
- молочные продукты, полученные от коров, особенно молоко
- жареные продукты, даже если это продукты, приготовление которых менее вредно, например, овощи
- продукты с высоким содержанием насыщенных жиров, включая шоколад, масло и соленую свинину
Поиск здорового баланса
Тем не менее, люди все еще могут есть продукты, содержащие эти жиры. список изредка, не причиняя долгосрочного вреда их чувствительности к инсулину.Главное — ограничить употребление этих продуктов и как можно чаще заменять их более полезными для здоровья вариантами.
Иногда случайное угощение может помочь человеку удовлетворить свое пристрастие к сладкому и сосредоточиться на более регулярной корректировке своего рациона.
Придерживаясь растительной диеты с высоким содержанием клетчатки и низким содержанием добавленных сахаров, человек может постепенно улучшить свою чувствительность к инсулину.
Ежедневные упражнения также являются важным фактором. Во время активности мышцы поглощают глюкозу из кровотока и не требуют инсулина.Прогулка после еды и активность в течение остального дня могут значительно улучшить контроль уровня сахара в крови.
Потеряв 5–10 процентов веса тела, человек также может значительно улучшить чувствительность к инсулину.
Эти изменения образа жизни могут снизить риск диабета 2 типа, сердечно-сосудистых заболеваний и других проблем со здоровьем.
Для получения дополнительных научно обоснованных ресурсов по питанию посетите наш специализированный центр.
Следование фиксированной диете, такой как средиземноморская диета, может улучшить чувствительность к инсулину.
Средиземноморская диета включает в себя употребление большого количества сезонных растительных продуктов, употребление фруктов на десерт и использование оливкового масла в качестве основного источника жира. Люди, соблюдающие эту диету, едят рыбу, птицу, бобовые и орехи в качестве основных белков, а молочные продукты — в умеренных количествах.
Средиземноморские едоки также ограничивают потребление красного мяса и употребляют немного вина во время еды.
В недавнем исследовании женщины, соблюдающие средиземноморскую диету, снизили риск сердечно-сосудистых заболеваний, включая такие факторы, как инсулинорезистентность, примерно на 25 процентов.
Люди должны рассчитывать ежедневное потребление калорий на основе своих целей по снижению веса и размера тела.
Средиземноморская диета — лишь один из вариантов здорового питания. Другие планы диеты, такие как DASH (диетические подходы к остановке гипертонии) и кетогенные диеты, также предлагают способы улучшить инсулинорезистентность. Они работают хорошо, когда человек сочетает их с другими практиками здорового образа жизни, такими как управление стрессом, достаточный сон от 7 до 9 часов каждую ночь и регулярная физическая активность.
Один из простейших способов борьбы с инсулинорезистентностью — есть продукты с низким гликемическим индексом (GI) и нагрузкой (GL).
В ГИ перечислены продукты, содержащие углеводы, по тому, насколько быстро они повышают уровень глюкозы в крови человека. GL принимает во внимание GI еды плюс размер порции.
Углеводы с высоким ГИ и ГЛ могут вызывать скачки сахара в крови и повышать потребность организма в производстве инсулина. Однако пищеварительная система медленно перерабатывает продукты с низким ГИ и ГЛ, что снижает скачки сахара в крови.
Употребление продуктов с низким ГИ и ГЛ — отличный способ поддерживать сбалансированный уровень сахара в крови и сохранять чувствительность к инсулину. Для идеального контроля уровня сахара в крови важно учитывать как GI, так и GL.
Организм нуждается в глюкозе для получения энергии. Однако многие клетки не могут поглощать глюкозу без посторонней помощи.
Поджелудочная железа выделяет инсулин в кровоток. Затем инсулин помогает глюкозе перемещаться в клетки организма, которые используют ее для получения энергии.
Инсулин позволяет клеткам поглощать глюкозу, следя за тем, чтобы:
- уровень сахара в крови оставался на безопасном уровне
- мышцы, жир, печень и другие клетки могут получать энергию
Когда у человека есть инсулинорезистентность, их клетки менее чувствительны к инсулину.Это означает, что поджелудочная железа должна вырабатывать больше инсулина, чтобы поддерживать нормальный уровень сахара в крови.
Если поджелудочная железа не может удовлетворить повышенную потребность в инсулине, уровень сахара в крови повышается. Клетки не всегда могут использовать весь избыток глюкозы в крови, что может привести к высокому уровню сахара в крови, диабету 2 типа и различным другим проблемам со здоровьем.
Исследования показывают, что этнические и генетические факторы могут повышать риск инсулинорезистентности. Однако факторы образа жизни также имеют значение.
Положительные изменения в повседневных привычках могут значительно снизить инсулинорезистентность и риск диабета.
Диета
Диета влияет на инсулинорезистентность по крайней мере двумя основными способами.
Во-первых, потребление слишком большого количества калорий, будь то излишки жира, сахара или алкоголя, может вызвать увеличение веса. Это увеличивает риск инсулинорезистентности. Регулярная физическая активность может нейтрализовать некоторые из этих лишних калорий.
Во-вторых, разные виды пищи влияют на инсулинорезистентность.Некоторые продукты повышают риск, а некоторые снижают его. Попробуйте средиземноморскую диету, по возможности придерживайтесь продуктов с низким ГИ или посоветуйтесь с врачом или диетологом, какие продукты есть.
Масса тела
Избыточный вес увеличивает вероятность развития инсулинорезистентности.
Люди с избыточным жиром в области талии и живота, в частности, подвергаются более высокому риску развития инсулинорезистентности. Это связано с тем, что жировые клетки выделяют гормоны и другие вещества, которые могут мешать процессам выработки инсулина.
Избыточный жир вокруг талии также может быть связан с хроническим воспалением. Это может вызвать широкий спектр проблем со здоровьем, включая резистентность к инсулину.
Сидячий образ жизни
Недостаточная физическая нагрузка может повлиять на то, как инсулин регулирует уровень глюкозы. По данным Американской диабетической ассоциации, физическая активность играет жизненно важную роль в поддержании стабильного уровня сахара в крови.
Занимайтесь легкими упражнениями после еды. Физические упражнения заставляют мышцы расходовать глюкозу без инсулина.Это снижает уровень сахара в крови.
Другие факторы риска и образа жизни
Некоторые другие факторы образа жизни, влияющие на инсулинорезистентность, включают:
- Курение: это может ухудшить чувствительность к инсулину, а также выработку инсулина
- Проблемы со сном: потеря 1-3 часов сна в сутки может увеличиться резистентность к инсулину.
- Возраст: возраст старше 45 лет может увеличить риск инсулинорезистентности.
- Использование стероидов: Прием этого типа лекарств может повысить инсулинорезистентность на 60–80 процентов в зависимости от дозы.
- Основные состояния здоровья: высокое кровяное давление, предыдущие эпизоды инсульта или сердечных заболеваний, а также синдром поликистозных яичников (СПКЯ) могут увеличить риск развития инсулинорезистентности.
- Гормональные нарушения: нарушения, влияющие на выработку гормонов, такие как синдром Кушинга и акромегалия, могут нарушать чувствительность к инсулину.
- Раса: Люди афроамериканского, латиноамериканского происхождения, коренные жители Аляски, индейцы, гавайцы или американцы, а также выходцы с островов Тихого океана имеют более высокий риск инсулинорезистентности.
Инсулинорезистентность означает, что клетки становятся менее эффективными при поглощении глюкозы из крови. Это обычное явление при предиабете, на стадии до диабета 2 типа.
Диета играет важную роль в предотвращении инсулинорезистентности. Употребление продуктов с низким ГИ и ГЛ, а также контроль массы тела и абдоминального жира могут снизить риск. В основном растительная диета с высоким содержанием клетчатки и низким содержанием углеводов может помочь снизить риск.
Ешьте больше цитрусовых, помидоров и некрахмалистых овощей и избегайте сладких закусок, полуфабрикатов и крахмалистых продуктов, таких как кукуруза и рис.
Индекс массы тела (ИМТ) — это один из способов получить представление о риске для здоровья и диабета.
Щелкните здесь, чтобы узнать свой ИМТ и состояние здоровья.
Q:
Всегда ли предиабет превращается в диабет?
A:
Диагноз преддиабета не означает, что вы обязательно заболеете диабетом, хотя это высокий фактор риска.
Хорошая новость в том, что предиабет обратим. Фактические данные показывают, что риск развития диабета снижается на 40–70 процентов, если человек вносит изменения в здоровый образ жизни и поддерживает их.
К ним относятся сокращение общего потребления углеводов, переход с обработанных углеводов на углеводы с высоким содержанием клетчатки и низким ГИ, снижение веса, ежедневные упражнения, качественный сон в течение 7–9 часов в сутки и управление стрессом.
Натали Батлер, RD, LD Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.
Диабет | Натуральный инсулин
Гормон инсулин необходим для регулирования уровня глюкозы в крови или сахара в крови внутри вашего тела.Инсулин вырабатывается определенными клетками поджелудочной железы, небольшого органа, расположенного рядом с печенью. Когда уровень сахара в крови повышается после еды, поджелудочная железа выделяет инсулин в кровоток. Затем инсулин помогает сахару покинуть кровоток и всасываться в клетки по всему телу. Эти клетки используют сахар в качестве энергии, которую ваше тело использует для нормального функционирования.
У многих людей, страдающих диабетом, организм не может вырабатывать достаточно естественного инсулина для вывода глюкозы из кровотока, или организм становится нечувствительным к действию инсулина.Когда глюкоза остается в кровотоке, у ваших клеток не хватает энергии для правильного функционирования, а высокий уровень сахара в крови может привести к серьезным проблемам. Некоторые лекарства могут повысить уровень инсулина, но многие люди также заинтересованы в том, чтобы помочь организму вырабатывать больше естественного инсулина. К счастью, есть несколько способов помочь вашему организму в этом. Обязательно сообщите своему врачу, если вы планируете дополнить свой план лечения другими вмешательствами; Таким образом вы сможете оставаться максимально здоровым.
Продукты для повышения естественного инсулина
Ваша поджелудочная железа вырабатывает инсулин в ответ на повышение уровня глюкозы в крови, например, когда вы едите. Но повышенное количество естественного инсулина может высвобождаться, если вы потребляете определенные пищевые вещества. Исследования показывают, что диета, богатая белком и полезными жирами, может помочь улучшить уровень инсулина у людей, живущих с диабетом.
В процессе пищеварения белки, которые вы едите, расщепляются на аминокислоты, которые играют важную роль в вашем организме.Некоторые аминокислоты, в том числе те, которые получены из белка, заставляют клетки поджелудочной железы производить и выделять больше инсулина. Хотя употреблять белки из различных источников полезно, некоторые исследования показывают, что растительные белки особенно полезны для повышения естественного уровня инсулина. Белки на растительной основе поступают из различных источников, включая бобы, чечевицу, горох, орехи и тофу.
Здоровые жиры также помогают естественной выработке инсулина поджелудочной железой. Хотя этот процесс до конца не изучен, исследования показывают, что жиры увеличивают вероятность высвобождения инсулина при повышении уровня сахара в крови.Полезные жиры содержатся во многих пищевых источниках, в том числе:
Авокадо
Орехи, такие как миндаль, арахис или кешью
Масла, включая оливковое, рапсовое или льняное масло
Некоторые виды рыбы, например, сельдь, лосось и сардины
Семена подсолнечника, тыквы или кунжута
Имейте в виду, что некоторые источники здоровых пищевых жиров, такие как орехи и масла, высококалорийны.Лучше всего употреблять эти жиры в небольших количествах.
Получение нужного количества сна
Каждый день ваше тело вырабатывает гормон под названием мелатонин в ответ на естественные дневные и ночные циклы. Мелатонин помогает улучшить сон, и многие люди принимают этот гормон в качестве пищевой добавки перед сном. Согласно некоторым исследованиям, мелатонин стимулирует поджелудочную железу выделять естественный инсулин.Это может помочь вам лучше контролировать уровень глюкозы в крови. Как бы многообещающе это ни звучало, другие исследования показывают, что высокий уровень мелатонина может фактически препятствовать выработке естественного инсулина поджелудочной железой.
Поскольку исследования роли мелатонина в высвобождении инсулина противоречивы, лучше всего придерживаться режима сна, который позволяет вам высыпаться достаточно, но не слишком много. Большинству взрослых полезно спать от семи до девяти часов каждую ночь. Чтобы поддерживать нормальный уровень мелатонина, важно придерживаться режима сна даже по выходным.
Жить с диабетом сложно, и может потребоваться время, чтобы найти план лечения, который лучше всего подходит для вас. Тем не менее, вы можете повысить уровень инсулина в организме естественным путем в дополнение к соблюдению рекомендованного врачом плана лечения. Простые изменения, такие как переход на большее количество белков растительного происхождения, могут существенно повлиять на способность вашего организма естественным образом выделять инсулин. Обязательно посоветуйтесь с врачом, прежде чем вносить какие-либо изменения в схему лечения дома.
Как повысить чувствительность к инсулину?
Что такое чувствительность к инсулину?
Определения
Чувствительность к инсулину — это общее явление в организме, которое можно измерить несколькими способами с помощью исследований.
Поджелудочная железа (орган, регулирующий уровень сахара в крови) выделяет инсулин в ответ на высокий уровень сахара в крови, а клетки (например, мышечные или жировые клетки) могут поглощать сахар в крови при стимуляции инсулином.
Чувствительность к инсулину — это отношение между количеством инсулина, которое необходимо произвести, чтобы отложить определенное количество глюкозы. Вы чувствительны к инсулину , если необходимо секретировать небольшое количество инсулина для депонирования определенного количества глюкозы, и инсулинорезистентный , если необходимо секретировать много инсулина для депонирования того же количества глюкозы.
Чувствительность к инсулину считается столь же хорошей, как и противоположная инсулинорезистентность, которая является основным фактором риска развития диабета II типа.
Типы чувствительности к инсулину
Существует три основных типа чувствительности к инсулину; периферическая чувствительность к инсулину, печеночная чувствительность к инсулину и панкреатическая чувствительность к инсулину.
Периферическая чувствительность к инсулину — это то, насколько легко клетки организма в периферийных тканях, таких как мышцы и жир, могут поглощать глюкозу; либо сами по себе (мышцы могут поглощать глюкозу при сокращении), либо когда их стимулирует инсулин.Это наиболее известная форма инсулинорезистентности.
Чувствительность печени к инсулину связана с процессом глюконеогенеза, выработкой нового сахара в крови. Обычно воспалительные факторы препятствуют действию инсулина в печени, вызывая инсулинорезистентность, и действие инсулина не может заставить печень «прекратить» производство глюкозы. [1] [2]
Чувствительность к инсулину поджелудочной железы — это функционирование клеток, которые секретируют инсулин, бета-клеток.Если они повреждены или не могут функционировать, может развиться инсулинорезистентность. Это больше вызывает беспокойство при таких болезненных состояниях, как диабет I типа (инсулиновая недостаточность) [3] [4] или кистозный фиброз (при котором функция физически затруднена). [5]
Чувствительность к инсулину — это то, насколько эффективно организм использует инсулин для снижения повышенного уровня глюкозы в крови, причем большая эффективность означает большую «чувствительность», а меньшая эффективность — более «резистентная». Когда организм слишком плохо использует инсулин для снижения уровня глюкозы в крови, наступает диабет II типа
Образ жизни
Немодифицируемые факторы
Похоже, что чувствительность к инсулину отрицательно связана с возрастом [6] , хотя это может быть больше связано с образом жизни, чем с возрастом как таковой . [7] Способность обратить вспять инсулинорезистентность с помощью упражнений, по-видимому, не различается у молодых и старых. [6] Для улучшения метаболизма глюкозы людям пожилого возраста рекомендуют выполнять упражнения. [8]
Модифицируемые факторы
Существует связь с ожирением и инсулинорезистентностью, когда у инсулинорезистентных людей обычно больше жира. Однако это также связано с образом жизни, поскольку повышение чувствительности к инсулину может происходить без потери веса. [9] Некоторые исследования действительно отмечают более существенные преимущества в сенсибилизации к инсулину у лиц с ожирением, что, вероятно, связано с худшими исходными статистическими данными. [9]
Упражнение
Аэробные упражнения (например, бег трусцой)
Аэробные упражнения, или упражнения, которые вы можете поддерживать в течение длительного периода времени, по-видимому, могут резко улучшить инсулинорезистентность за счет увеличения поглощения глюкозы клетками. Он может немедленно повысить чувствительность к инсулину, в виде сеанса продолжительностью 25-60 минут (при 60-95% VO 2 макс) в течение 3-5 дней. [10] Улучшения также можно увидеть после недели аэробных тренировок, когда в основном выполняются 2 короткие тренировки по 25 минут ходьбы с 70% VO 2 макс. [11] Интересно, что верно и обратное. Добровольное ограничение активности или резкое увеличение сидячей активности может снизить чувствительность к инсулину всего за 2 недели. [12]
В долгосрочной перспективе регулярные аэробные упражнения могут способствовать положительным изменениям чувствительности к инсулину. [13]
Чувствительность к инсулину в результате физических упражнений может возникать независимо от потери веса. [9] [14] Это не означает, что аэробные упражнения не приведут к потере веса, хотя могут. [15] Функция похудания, по-видимому, представляет собой сочетание активности и диеты, тогда как повышение чувствительности к инсулину может происходить без изменения диеты.
Что касается печеночной инсулинорезистентности, то она наблюдалась в течение 12 недель легкой аэробной активности [16] [9] , но исследования, продолжавшиеся 1 неделю, иногда не отмечали разницы. [11]
Анаэробные упражнения (например, тяжелая атлетика)
Силовые упражнения (обычно поднятие тяжестей) также связаны с повышением чувствительности к инсулину, а также с увеличением мышечной массы. [17]
У людей с нарушенной толерантностью к глюкозе большее количество подходов упражнений оказывается более эффективным, чем одиночные, а более высокая интенсивность — лучше, чем умеренная. [18]
Общая идея упражнений заключается в том, что вы хотите иметь сухую (мышечную) массу, и вы хотите, чтобы она несколько регулярно сокращалась, чтобы усваивать глюкозу.Чем больше у человека правильно функционирующей мышечной массы, тем лучше периферическая чувствительность к инсулину
Дополнение
У нас есть постоянно расширяющаяся мета-страница по чувствительности к инсулину, на которой собраны многообещающие добавки, которые могут повысить чувствительность к инсулину.
Эти добавки могут быть либо добавками, которые непосредственно действуют на клетки, вызывая эффекты сенсибилизации к инсулину (например, ресвератрол или карнитин), либо могут ингибировать или иным образом задерживать усвоение углеводов (например, катехины зеленого чая и, возможно, хлорогеновая кислота).
Было бы целесообразно использовать некоторые из этих соединений в сочетании с диетой / физическими упражнениями, способствующими восстановлению чувствительности к инсулину.

