Радиочастотная облитерация вен нижней конечности
Медицинский арсенал богат различными методами корректировки патологий кровообращения. Радиочастотная облитерация используется при:
- разных стадиях варикозного расширения вен. Особенно она эффективна на поздних этапах развития недуга сосудов. Тогда возникают серьезные нарушения в питании и иннервации тканей. Поэтому начинаются тромбофлебиты, трофические язвы и другие серьезные недуги. Если на начальных стадиях варикоза медикаментозные средства или массаж могут дать отличные результаты, то при глубоком расширении вен ситуацию спасет только оперативное вмешательство;
- посттромботической терапии. Иногда после всех мероприятий не удается спасти кровеносный сосуд и требуется его удаление. Метод волновой деструкции – самый безопасный, безболезненный и эффективный;
- венозной недостаточности. При таком патологическом нарушении операция используется вместе с медикаментозными средствами. Комплексный подход гарантирует быстрое достижение положительного результата и возвращение функциональных возможностей конечности.
Метод базируется на простых физических законах, поэтому не вызывает негативных последствий для организма.
В результате операции стенки вены прочно склеиваются
Облитерация имеет множество преимуществ, в сравнении с другими способами восстановления кровообращения. К ним относятся:
- короткая длительность самой манипуляции. Все оперативное вмешательство занимает порядка 20-30 минут. Об этом информируют отзывы пациентов;
- метод является самым современным и малотравматичным. После него нет открытых операционных ран, некрозов и других неприятных явлений. Это существенно ускоряет процесс выздоровления;
- отсутствие необходимости находиться после манипуляции в условиях стационара на постельном режиме. Сразу после процедуры пациент может передвигаться и заниматься своими привычными делами, занятиями;
- высокая эффективность;
- отсутствие шрамов и других следов оперативного вмешательства.
Радиочастотная облитерация при варикозе
Противопоказания к проведению такого оперативного вмешательства
К сожалению, операция не всегда способна скорректировать патологическое нарушение кровообращения. В некоторых случаях нужно будет прибегнуть к альтернативному методу оперативного вмешательства. К явным противопоказаниям манипуляции относят:
В некоторых случаях нужно будет прибегнуть к альтернативному методу оперативного вмешательства. К явным противопоказаниям манипуляции относят:
- беременность и кормление грудью. В этот период желательно ограничить любые хирургические манипуляции. Причиной этому служит вероятность неадекватной реакции на обезболивающие препараты, загущение крови и другие анатомические особенности. Поэтому скорректировать ситуацию варикоза или другого недуга вен стоит с помощью компрессионного трикотажа, массажей и фармакологических препаратов;
- атеросклеротические изменения стенок вен. Они влияют на процесс восстановления и могут привести к образованию различных осложнений. Поэтому не стоит испытывать судьбу и подвергать себя дополнительному риску;
- гнойно-воспалительные процессы инфекционной или вирусной природы на кожных покровах в зоне оперативного вмешательства. Такая ситуация угрожает занесением возбудителя в просвет сосуда во время манипуляции. Да и снижение локальных иммунных сил не будет способствовать быстрому восстановлению;
- наличие других заболеваний, которые не позволяют пользоваться компрессионным трикотажем.
 Ношение таких лечебных изделий – неотъемлемая часть процесса восстановления. Поэтому если невозможно ее провести, то радиочастотная облитерация не проводится.
Ношение таких лечебных изделий – неотъемлемая часть процесса восстановления. Поэтому если невозможно ее провести, то радиочастотная облитерация не проводится.
Механизм проведения
Облитерация представляет собой самое обычное склеивание пораженных стенок кровеносных сосудов. Многих пациентов пугает само название оперативного вмешательства. Стоит доктору подробно объяснить механизм его проведения, и больной полностью успокаивается.
- обезболивание пораженных варикозных сосудов. Хотя сама манипуляция практически не вызывает болевых ощущений и не приносит дискомфорта, но хирурги назначают эту процедуру. Это нужно для того, чтобы пациент расслабился и не дрогнул во время прокола вены. В противном случае будет нарушена точность внедрения, сосуд получит повреждение и невозможно будет ввести прибор качественно в полость вены. Именно поэтому на зону, где проводится оперативное вмешательство, наносят обезболивающие средства: кремы, спреи и другие фармакологические формы;
- вводят в просвет специальный радиочастотный прибор.
 Он будет посылать волновые излучения, которые воздействует на пораженные участки и соединительную ткань стенок сосудов. Его могут вводить под контролем УЗИ для того, чтобы проверить правильность расположения;
Он будет посылать волновые излучения, которые воздействует на пораженные участки и соединительную ткань стенок сосудов. Его могут вводить под контролем УЗИ для того, чтобы проверить правильность расположения; - после того как врач убедился, что радиочастотная облитерация вен идет по плану, будут введены в зону манипуляции специальные препараты. Они служат своеобразным барьером между пораженным участком сердечно-сосудистой системы и здоровыми венами;
- дальше на радиочастотный проводник передается ток определенной частоты. Он локально нагревает пораженный участок до 100 градусов. Под силой такого температурного воздействия стенки сосуда коагулируют (запекаются). Вскоре они спадают и больше не принимают участие в кровообращении;
- после процедуры на зону прокола накладывают специальный пластырь.
Подготовка
УЗИ исследование перед проведением РЧО операции на варикозе
Перед тем как приступить к такому методу лечения, флеболог (сосудистый хирург) проводит ряд исследований для того, чтобы установить полную картину состояния.
- визуальный осмотр пораженной зоны нижних конечностей. Пальпируя, врач может понять, где понадобится делать прокол, и в каком состоянии находятся стенки кровеносных сосудов;
- ультразвуковое сканирование или допплерография. Эти методы покажут просвет вены, степень поражения стенок и скорость циркуляции крови. Также с помощью такого исследования удается с точностью до миллиметра определить локализацию патологического нарушения кровообращения;
- в обязательном порядке проводятся биохимические анализы крови и мочи. По параметрам можно точно определить уровень сахара в крови, лейкоцитарную формулу, количество тромбоцитов и других факторов образования тромбов.
- Перед самой операцией будет необходимо избавиться от нежелательной растительности кожных покровов в зоне проведения манипуляции. Это позволит более точно сделать прокол вены, ввести прибор и избежать заражения раны разными возбудителями. Да и без волос намного проще заботиться о чистоте операционной зоны и добиться более плотного прилегания лечебного трикотажа.

- Восстановление и профилактика
- После процедуры стоит настроиться, что полное восстановление функциональных возможностей займет до 40 дней. За этот период нагрузку по поставке питательных веществ, кислорода возьмут на себя другие близлежащие сосуды нижних конечностей. Чтобы процесс регенерации прошел хорошо, необходимо:
- сразу надеть компрессионный трикотаж. В зависимости от локализации пораженного участка могут использоваться специальные лечебные гольфы, носки, чулки или колготки. Их подбирает только флеболог. Для правильного выбора понадобятся индивидуальные мерки. Они нужны для того, чтобы изделие плотно обжимало и поддерживало пораженный участок, но при этом не приносило ощущение дискомфорта. Иногда врач может порекомендовать первые сутки даже на ночь не снимать лечебный трикотаж. Поэтому стоит чутко прислушиваться к его рекомендациям;
- приступить к полноценным тренировкам или спортивным занятиям можно только после 7-10 дней восстановления.
 Не стоит соблюдать постельный режим в такой важный период заживления. Наоборот, пешие прогулки в умеренном темпе стают лучшей профилактикой отеков и других противопоказаний. Отзывы многих пациентов самое красноречивое подтверждение этому факту;
Не стоит соблюдать постельный режим в такой важный период заживления. Наоборот, пешие прогулки в умеренном темпе стают лучшей профилактикой отеков и других противопоказаний. Отзывы многих пациентов самое красноречивое подтверждение этому факту; - в период заживления не посещать бани и сауны, не загорать на солнце или в солярии;
- много пить воды и употреблять малое количество соли. Это позволит предотвратить появление отеков или загущенной крови.
На следующий прием к флебологу после оперативного вмешательства пациент попадает спустя пару месяцев. За этот период он полностью восстанавливает функциональные возможности пораженной конечности и вновь радуется легкости движений.
Преимущества метода РЧО
Радиочастотная облитерация вен превосходит другие известные методы лечения варикоза по ряду показателей:
- Быстрота проведения;
- Автоматический подбор генератором мощности воздействия;
- Малая болезненность;
- Отсутствие некрасивых рубцов и разрезов на ногах;
- Очень небольшое число побочных эффектов в виде кровотечений или инфекционных заражений;
- Возможно сочетание с фармакотерапией и склеротерапией;
- Может применяться для лечения пациентов, имеющих избыточную массу тела;
- Небольшой период реабилитации;
- Недолгое использование компрессионного белья;
- Возможность применения на проблемных зонах для профилактики.

Записаться на консультацию по радиочастотной облитерации вен (РЧО) можно по телефону, указанному на сайте.
8 (4832) 72- 09 — 03
Обращаем Ваше внимание!!!!!
Радиочастотная облитерация возможна как на платной, так и на бесплатной основе по полису ОМС.
Эндоваскулярная реконструкция артерий нижней конечности
«Мы пойдем другим путем!» — решили ангиохирурги и выполнили операцию нестандартным доступом
Пациент Б., 72 лет поступил к нам с жалобами на изнуряющие боли в левой голени и стопе. При осмотре отмечены трофические язвы на передней поверхности стопы и 2-3 пальцев. Дистанция ходьбы была ограничена квартирой, при попытке пройти бОльшие расстояния возникали резкие боли в левой ноге, требующие приема обезболивающих препаратов. Ранее пациент перенес бедренно-подколенное шунтирование на левой ноге.
На ангиографии обнаружена окклюзия (непроходимость) левой подколенной артерии в месте дистального анастомоза бедренно-подколенного шунта (рис.1). Была выполнена реканализация и баллонная ангиопластика подколенной артерии с хорошим эффектом, однако пройти из подколенной артерии в артерии голени не удалось, вследствие окклюзии устьев передней и задней большеберцовых артерий (рис.2). За местом окклюзии артерии голени заполнялись по коллатералям (ветвям сосудов, обеспечивающим кровоснабжение помимо основного сосуда). Было принято решение о повторной попытке реканализации передней большеберцовой артерии.
Через две недели пациент снова поступает к нам в стационар. Попытки пройти окклюзию антеградным доступом — через пункцию общей бедренной артерии — не увенчались успехом. Тогда нами была предпринята попытка ретроградной реканализации передней большеберцовой артерии. Под рентген-навигацией была выполнена пункция a.dorsalis pedis на передней поверхности левой стопы. Проводник диаметром 0,014 дюйма проведен через окклюзию передней большеберцовой артерии в подколенную артерию. Баллонным катетером была выполнена продолжительная дилатация передней большеберцовой артерии. На контрольной ангиограмме передняя большеберцовая артерия заполняется полностью до артерий фаланг, плантарная дуга заполняется полностью (рис.3).
Проводник диаметром 0,014 дюйма проведен через окклюзию передней большеберцовой артерии в подколенную артерию. Баллонным катетером была выполнена продолжительная дилатация передней большеберцовой артерии. На контрольной ангиограмме передняя большеберцовая артерия заполняется полностью до артерий фаланг, плантарная дуга заполняется полностью (рис.3).
Пульс на стопе появился непосредственно после реканализации. Пациент был выписан через сутки. Боли покоя прошли сразу же. В течение двух последующих недель мужчина отметил потепление стопы, заживление кожных дефектов и увеличение дистанции безболевой ходьбы. На сегодняшний день он самостоятельно выходит на прогулку, пока еще в месте заживления трофических язв отмечает небольшой дискомфорт при соприкосновении с одеждой или обувью.
Таким образом, эндоваскулярная реконструкция артерий нижней конечности позволяет не только сохранить конечности таким пациентам, но и значительно улучшить качество их жизни. А использование артерий стопы увеличивает эффективность эндоваскулярных процедур при лечении поражений артерий голени.
|
Рис.1 Окклюзия левой подколенной артерии |
Рис.2 Реканализация и баллонная ангиопластика подколенной артерии; сохраняется окклюзия устья передней большеберцовой и задней большеберцовой артерий |
Рис.3 Передняя большеберцовая артерия заполняется полностью |
Остеохондроз стопы и нижней конечности » Медвестник
Чем быстрее ребенок развивается, тем более уязвимыми становятся точки роста. Это особенно заметно у мальчиков в 4, 7-8 и 12 лет. То есть в том возрасте, когда происходит очередной скачок роста, и дети начинают активно заниматься спортом. А родители – переживать за их спортивные успехи.
На что обратить внимание, как не пропустить начало заболевания или его осложнения обсудили с Ольгой Чижевской, исполнительным директором Лиги содействия развитию подиатрии.
Кость развивается из гиалинового хряща, в котором постепенно происходят процессы оссификации и кальцификации. И к моменту рождения единственными зонами, где остается гиалиновый хрящ, являются суставная поверхность и зона пластины роста. Причем в последней мы наблюдаем наличие хряща даже к периоду скелетного созревания. То есть эта область остается уязвимой даже во взрослом состоянии.
Можно выделить три основных фактора, которые влияют на развитие остеохондроза: интенсивность роста, вес ребенка и его активность.
Вес ребенка связан с вертикальной нагрузкой на стопу и нижнюю конечность. При превышении оптимальной массы тела стопа испытывает дополнительную нагрузку, что может привести как к развитию плоскостопия, так и к более серьезным проблемам, включая остеохондроз.
«Скачки роста часто совпадают с началом занятия определенным видом спорта. Если плавание или велосипедный спорт разгружают стопу, то бег или футбол с повышенными вертикальными нагрузками наоборот способствуют развитию дегенеративных изменений.
В этом случае полезно чередовать разные виды спорта. Это поможет не только снизить риск развития остеохондроза, но и гармонично развивать скелетно-мышечный комплекс и даже позволит ребенку добиться более значимых спортивных результатов», – считает Владимир Нечаев, врач травматолог-ортопед, мануальный терапевт, спортивный врач, остеопат.
Диагностика остеохондрозовПервое, на что должен обратить внимание врач при диагностике остеохондроза нижних конечностей, это возраст пациента. Из-за физиологии развития костной системы, в разные периоды жизни наиболее уязвимыми оказываются разные отделы и кости.
Второе – клинические признаки. Чаще всего это болезненность без признаков воспаления. Если в области поражения наблюдается местное повышение температуры, покраснение кожи и отек, возможно развитие более серьезных воспалительных заболеваний.
Третий критерий диагностики – результаты рентгенологического исследования. Но они могут быть валидными только при наличии клинической картины.
Этот нечастый вариант остеохондроза, встречающийся у мальчиков в возрасте от 2 лет. В этом возрасте ребенок начинает ходить, стопа начинает испытывать весовую нагрузку и в ладьевидной кости появляются вторичные очаги оссификации.
При этом заболевании ребенок просто отказывается нагружать больную ногу, отказывается ходить. Попытки осмотра и пальпации также вызывают острую боль и плач. В этой ситуации возможна только осторожная поверхностная пальпация, при которой можно обнаружить болезненность именно в области ладьевидной кости.
Главная опасность этого состояния в том, что может развитьсяа асептический некроз. Также всегда стоит помнить о риске осложнений, в том числе инфекционных. Поэтому если при обследовании выявляется не только болезненность, но и признаки воспаления – стоит особенно тщательно подойти к диагностике.
Самый простой метод лечения – наложение гипсовой иммобилизирующей повязки на 4-6 недель. Также в зависимости от индивидуального состояния стопы можно использовать ортезы, чтобы разгрузить пораженную конечность. При подборе лечения всегда нужно обращать внимание на выраженность болевого синдрома, скорость восстановления функции нижней конечности при уменьшении весовой нагрузки.
Также в зависимости от индивидуального состояния стопы можно использовать ортезы, чтобы разгрузить пораженную конечность. При подборе лечения всегда нужно обращать внимание на выраженность болевого синдрома, скорость восстановления функции нижней конечности при уменьшении весовой нагрузки.
Наиболее распространенный вариант остеохондроза стопы. Заболевание развивается у детей в возрасте 7-14 лет. Именно в этом возрасте в пяточной кости появляется вторичный центр оссификации. Такие дети будут жаловаться на боль в пятке после занятий спортом и периодически появляющуюся хромоту. Если пятку сжать при осмотре, то ребенок почувствует болезненность.
Клинически врач должен подтвердить поражение именно апофиза, а не самой пяточной кости или голеностопного сустава. Если есть признаки воспаления или ребенок жалуется на боль не только после занятий спортом, а и в другие периоды, то стоит более внимательно подойти к диагностике чтобы исключить осложнения, в том числе идиопатический ювенильный артрит.
При лечении можно рекомендовать растягивать икроножную группу мышц, использовать обувь с высоким подпяточником, чтобы разгрузить нужные отделы стопы и ростовой пластинки. При правильном подборе обуви ребенок может вернуться в спорт и продолжать тренировки.
Болезнь Перте (Perthe) – остеохондроз тазобедренного суставаЭто заболевание развивается с 4 лет и поражает детей в возрасте до 10 лет. Мальчики болеют в 4 раза чаще, чем девочки. Как правила, сустав поражается только на одной стороне, хотя возможно и двустороннее заболевание.
Клинически проявляется хромотой. При осмотре у ребенка сокращен объем движений в пораженном тазобедренном суставе по сравнению со здоровым. На рентгенограмме видна фрагментация суставной поверхности.
Также этот вид остеохондроза может проявляться болью в колене. Поэтому если при характерных жалобах при обследовании нет никаких структурных изменений именно в области колена, стоит обратить внимание на тазобедренный сустав.
Ведение такого пациента предполагает в основном покой и разгрузку пораженной конечности. Но ребенку в таком возрасте тяжело отказаться от активности. В этом случае можно заменить бег на плавание, чтобы разгрузить тазобедренный сустав.
Болезнь Осгуда-Шляттера (Osgood Schlatter) – остеохондроз бугристости большеберцовой костиТак же как пятка – самая страдающая кость стопы, поражение колена – самый часто встречающийся остеохондроз нижней конечности.
Это состояние развивается у детей 8 лет, средний возрастной диапазон – 8-15 лет. Это заболевание называют самолимитирующим состоянием, то есть считается, что к 15-18 годам оно проходит самостоятельно. Но последние исследования говорят о том, что не все так просто.
Примерно у 40% детей спустя 2 года после начала заболевания все еще сохраняются признаки поражения. То есть ребенок все еще ограничен в своей физической активности. У 25% детей они сохраняются даже спустя 8-10 лет после манифестации.
Клинически ребенок испытывает боль при беге, занятиях спортом и любой физической активности, где требуются резкие разгибательные движения колена. При осмотре зона бугристости большеберцовой кости резко болезненна при пальпации. Надколенник может стоять достаточно высоко.
В течение первого месяца рекомендовано обеспечить покой. Также стоит сменить вид активности с бега или других видов спорта с высокой нагрузкой на колено на плавание. Хороший результат дают тренировки, направленные на укрепление четырехглавой мышцы бедра.
При дифференциальной диагностике следует помнить, что подобные признаки могут давать и более серьезные заболевания. Самое опасное из них – остеогенная саркома. В этом случае характерным симптомом будет боль по ночам.
При диагностике остеохондрозов нижних конечностей стоит обращать внимание не только на клиническую картину, но и на возраст манифестации, который характерен для определенных заболеваний. Также важно не пропустить развивающиеся осложнения, такие как идиопатический ювенильный артрит, инфекционные осложнения, травмы, остеогенную саркому или асептический некроз.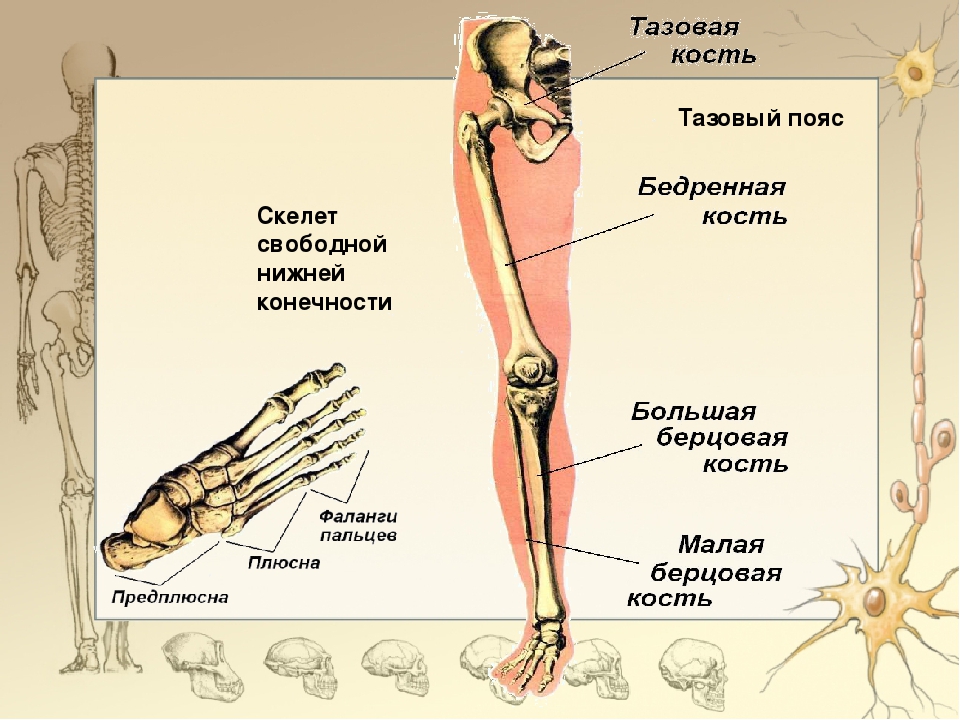
Как подчеркивает , исполнительный директор Лиги содействия развитию подиатрии, при лечении остеохондроза у детей нужно обеспечить пораженному суставу покой через ограничение физических нагрузок или наложение шины. Также можно разгрузить сустав с помощью ортопедической обуви или ортезов, сменить вид физической активности и чередовать различные виды спорта.
Гангрена нижней конечности: причины, методы лечения
Гангрена – это омертвение части тела. Причиной гангрены могут быть отморожения, ожоги, травмы, инфекция, но чаще всего она возникает при недостаточном кровоснабжении органа (подобное состояние называется ишемией). Наиболее часто кровообращение нарушается в нижних конечностях и приводит к омертвению пальцев, стопы или всей ноги. Ишемическая гангрена верхних конечностей и внутренних органов встречается реже.
Различают несколько видов гангрены:
1. Сухая гангрена. Данный вид гангрены наименее опасен для пациента. Развивается постепенно на фоне ишемии. Ткани мумифицируются (сохнут). Иногда исходом является самоампутация. Развития инфекционных процессов не происходит.
Развивается постепенно на фоне ишемии. Ткани мумифицируются (сохнут). Иногда исходом является самоампутация. Развития инфекционных процессов не происходит.
2. Влажная гангрена. Данный тип омертвения тканей сопровождается присоединением инфекции с бурным размножением бактерий, что сопровождается тяжелой интоксикацией и может привести к заражению крови. Влажная гангрена требует принятия неотложных мер по ее устранению, при отсутствии срочного лечения может привести к смерти.
3. Газовая гангрена. Бывает редко, является разновидностью влажной гангрены, обусловлена заражением бактериями рода Клостридии. Отличается молниеносным течением, тяжелой интоксикацией и требует экстренной ампутации пораженной конечности.
Причины гангрены нижней конечности
1. Облитерирующий атеросклероз артерий нижних конечностей. Наиболее частая причина возникновения ишемии (недостаточности кровоснабжения). В этом случае болезнь развивается постепенно. Сначала могут появиться боли, судороги в ногах при ходьбе, потом в покое. Если боли в ноге становятся постоянными и приобретают нестерпимый характер (уменьшить боль можно в положении сидя, свесив ногу вниз), нога становится холодной, бледной (при ходьбе цвет может меняться на синюшно-багровый за счет набухания вен), это состояние называется критической ишемией и требует срочного лечения. Как правило, на этой стадии медикаментозная терапия неэффективна и необходимо хирургическое восстановление кровотока для сохранения ноги.
В этом случае болезнь развивается постепенно. Сначала могут появиться боли, судороги в ногах при ходьбе, потом в покое. Если боли в ноге становятся постоянными и приобретают нестерпимый характер (уменьшить боль можно в положении сидя, свесив ногу вниз), нога становится холодной, бледной (при ходьбе цвет может меняться на синюшно-багровый за счет набухания вен), это состояние называется критической ишемией и требует срочного лечения. Как правило, на этой стадии медикаментозная терапия неэффективна и необходимо хирургическое восстановление кровотока для сохранения ноги.
2. Сахарный диабет с поражением стоп (синдром диабетической стопы) также часто является причиной гангрены нижней конечности. В этом случае гангрена может иметь ограниченный характер, поражая пальцы и части стопы, а может развиваться по типу влажной гангрены с прогрессированием инфекционного процесса и быстрым распространением. Лечение должно быть комплексным и включать борьбу с инфекцией, восстановление нарушенного кровотока, контроль нарушений, вызванных диабетом. При несвоевременном лечении возможны потеря ноги и заражение крови с тяжелыми последствиями.
При несвоевременном лечении возможны потеря ноги и заражение крови с тяжелыми последствиями.
3. Острая ишемия. Развивается при тромбозе артерий питающих ногу или эмболии из полостей сердца при мерцательной аритмии, полости аневризм аорты или подвздошных артерий. Развивается внезапно, требует экстренной операции по удалению тромба.
4. Облитерирующий эндартериит (болезнь Бюргера), болезнь Рейно. Хронические заболевания, характеризующиеся воспалением и сужением артерий конечностей, постепенно прогрессирующие в течение жизни, в терминальной стадии могут привести к гангрене. Существуют схемы терапевтического лечения, замедляющие патологический процесс. При тяжелой ишемии применяются микрохирургические методы восстановления кровотока.
Методы лечения гангрены нижней конечности
Лечение гангрены должно быть комплексным, используются как хирургические, так и консервативные методы. Консервативные методы направлены, прежде всего, на подавление активности инфекции, улучшение общего состояния больного, лечение заболеваний, на фоне которых развилась гангрена. Цель хирургического лечения состоит в отделении жизнеспособных тканей от омертвевших и удалении последних. При этом максимальные усилия прилагаются для сохранения конечности.
Консервативные методы направлены, прежде всего, на подавление активности инфекции, улучшение общего состояния больного, лечение заболеваний, на фоне которых развилась гангрена. Цель хирургического лечения состоит в отделении жизнеспособных тканей от омертвевших и удалении последних. При этом максимальные усилия прилагаются для сохранения конечности.
В Госпитальном центре «Семейного доктора» проводится терапевтическое и хирургическое лечение при критической ишемии, начавшейся гангрене нижних конечностей, диабетической гангрене, в том числе и в тех случаях, когда пациенту отказали в сохранении ноги другие медицинские учреждения. При невозможности остановить гангрену на стопе, и неизбежной ампутации делается всё возможное для сохранения коленного сустава, что в дальнейшем облегчает протезирование и продлевает пациенту активную жизнь.
Хирургическое лечение
Могут быть использованы такие методы хирургического лечения, как:
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Похожие заболевания
Все заболеванияДля перенесших ампутацию конечностей вопрос об установлении инвалидности будет решаться в течение трех дней
Постановление Правительства России от 4 июня 2019 года № 715 «О внесении изменений в Правила признания лица инвалидом» подготовлено Минтрудом России с целью повышения доступности для инвалидов услуги по первичному протезированию.
Обеспечение инвалидов протезами осуществляется за счет средств федерального бюджета.
При этом первичное протезирование необходимо начинать сразу после заживления операционных ран в лечебном учреждении, где произведена ампутация. Первичное протезирование, то есть подготовка культи к нагрузкам и приобретение навыков ходьбы с использованием протеза, способствует сокращению периода адаптации к протезу, выработке уверенности в восстановлении двигательной активности.
В настоящее время при таких дефектах и деформациях нижней конечности как ампутация области тазобедренного сустава, экзартикуляция бедра, культи бедра, голени, отсутствие стопы человек признается инвалидом бессрочно. Таким образом, если гражданину будет произведена ампутация конечностей, то он при оформлении необходимых документов безусловно будет признан инвалидом и ему будет установлена нуждаемость в обеспечении протезами. Однако оформление этих документов требовало существенных временных затрат и начало протезирования затягивалось.
Постановлением введена норма, предусматривающая более короткие, в течение трех рабочих дней, сроки направления на медико-социальную экспертизу гражданина, находящегося в стационаре медицинской организации после перенесенной операции по ампутации (реампутации) конечности (конечностей), нуждающегося в первичном протезировании, и проведение ему медико-социальной экспертизы также в течение трех рабочих дней с даты поступления данного направления. Ранее для этих случаев применялись общие сроки проведения экспертизы, которые составляют 30 дней.
Ранее для этих случаев применялись общие сроки проведения экспертизы, которые составляют 30 дней.
Данная норма позволит ускорить проведение такому гражданину медико-социальной экспертизы и предоставление необходимых протезов для начала мероприятий по протезированию сразу после заживления операционных ран в медицинской организации, где произведена ампутация.
Реваскуляризация миокарда и нижней конечности у больной сахарным диабетом с критической ишемией нижней конечности и тяжелой безболевой ишемией миокарда
Сахарный диабет (СД) — независимый фактор риска развития сердечно-сосудистых заболеваний и смерти от них [10, 23, 24, 32]. СД увеличивает риск развития ишемической болезни сердца (ИБС), ишемии головного мозга и заболеваний периферических артерий более чем в 4 раза, существенно ухудшая прогноз у пациентов с сосудистыми заболеваниями [23, 28]. Вместе с тем СД приблизительно от 2 до 4 раз увеличивает риск развития критической ишемии нижней конечности (КИНК) — конечной стадии клинической манифестации заболеваний периферических артерий, что является одной из основных причин ампутации конечности [39]. В свою очередь КИНК у пациентов с СД является независимым фактором сердечно-сосудистой смертности, сравнимым с наличием тяжелой ИБС [6, 11-13, 19, 21, 29, 30, 34, 40, 42, 45]. Несмотря на ранее проведенные исследования, в которых показана роль заболеваний периферических артерий как независимого фактора риска развития осложнений и смерти от сердечно-сосудистых заболеваний, тактика лечения ИБС у больных КИНК остается неопределенной. В том числе это касается и пациентов, у которых исходно имеются показания к реваскуляризации миокарда [15, 41]. Существующие рекомендации освещают только отдельные моменты ведения пациентов с СД и КИНК. Так, имеются алгоритмы определения предоперационного риска у пациентов перед несердечными сосудистыми операциями [4], определена тактика ведения пациентов с периферическим атеросклерозом и КИНК [3, 4, 14, 15], четко сформулированы показания и выбор метода реваскуляризации у пациентов с ИБС [2, 25, 27]. Однако тактика ведения пациентов, имеющих сочетание ИБС, СД и КИНК, в должной мере не разработана, нуждается в определении тактики диагностики и лечения ИБС у пациентов данной категории.
В свою очередь КИНК у пациентов с СД является независимым фактором сердечно-сосудистой смертности, сравнимым с наличием тяжелой ИБС [6, 11-13, 19, 21, 29, 30, 34, 40, 42, 45]. Несмотря на ранее проведенные исследования, в которых показана роль заболеваний периферических артерий как независимого фактора риска развития осложнений и смерти от сердечно-сосудистых заболеваний, тактика лечения ИБС у больных КИНК остается неопределенной. В том числе это касается и пациентов, у которых исходно имеются показания к реваскуляризации миокарда [15, 41]. Существующие рекомендации освещают только отдельные моменты ведения пациентов с СД и КИНК. Так, имеются алгоритмы определения предоперационного риска у пациентов перед несердечными сосудистыми операциями [4], определена тактика ведения пациентов с периферическим атеросклерозом и КИНК [3, 4, 14, 15], четко сформулированы показания и выбор метода реваскуляризации у пациентов с ИБС [2, 25, 27]. Однако тактика ведения пациентов, имеющих сочетание ИБС, СД и КИНК, в должной мере не разработана, нуждается в определении тактики диагностики и лечения ИБС у пациентов данной категории. Мы приводим клинический случай, в котором представлена тактика лечения больной СД 2-го типа с КИНК и тяжелой безболевой ишемией миокарда (БИМ).
Мы приводим клинический случай, в котором представлена тактика лечения больной СД 2-го типа с КИНК и тяжелой безболевой ишемией миокарда (БИМ).
Пациентка Н., 78 лет, поступила в Эндокринологический научный центр Минздрава России с жалобами на наличие раневого дефекта в левой пяточной области, интенсивные постоянные боли в левой нижней конечности. Боли за грудиной не беспокоили.
Из анамнеза известно, что пациентка более 20 лет страдает СД 2-го типа. Эпизодически отмечала повышение артериального давления — АД (максимально до 180/80 мм рт.ст.), адаптирована к АД 130/80 мм рт.ст. Данных, подтверждающих перенесенные инфаркты или инсульты, не выявлено. Постоянно принимала гликлазид 60 мг/сут, аспирин, периодически периндоприл. В течение 3 лет беспокоило ощущение «онемения» и «покалывания» в икроножных мышцах, больше слева, без четкой связи с физической нагрузкой.
В 2009 г. впервые появился язвенный дефект пяточной области левой стопы; выполнено стентирование поверхностной бедренной артерии (ПБА), подколенной артерии (ПкА). Однако в связи с сохранением трофической язвы левой стопы и развитием рестенозов в стентах в 2010 г. проведены две повторные баллонные ангиопластики. В мае 2011 г. в связи с вновь развившейся критической ишемией левой нижней конечности, обусловленной окклюзией в стентах ПБА, выполнено бедренно-подколенное шунтирование. В течение 1 мес после шунтирования вновь появились интенсивные боли в покое в левой стопе, образовалась рана левой пяточной области. При проведении дуплексного сканирования артерий нижних конечностей выявлена окклюзия бедренно-подколенного шунта, окклюзия в стентах ПБА, ПкА и окклюзии артерий голени.
Однако в связи с сохранением трофической язвы левой стопы и развитием рестенозов в стентах в 2010 г. проведены две повторные баллонные ангиопластики. В мае 2011 г. в связи с вновь развившейся критической ишемией левой нижней конечности, обусловленной окклюзией в стентах ПБА, выполнено бедренно-подколенное шунтирование. В течение 1 мес после шунтирования вновь появились интенсивные боли в покое в левой стопе, образовалась рана левой пяточной области. При проведении дуплексного сканирования артерий нижних конечностей выявлена окклюзия бедренно-подколенного шунта, окклюзия в стентах ПБА, ПкА и окклюзии артерий голени.
При поступлении состояние больной средней тяжести, что было обусловлено наличием гнойно-некротической раны стопы, признаками интоксикации и выраженными постоянными болями в левой нижней конечности, требовавшими введения аналогов наркотических анальгетиков до 4-5 раз в сутки. АД 150-160/80-90 мм рт.ст., частота сердечных сокращений около 90 уд/мин. Температура тела 37,2 °С. В анализах крови выявлено незначительное снижение уровня гемоглобина — 117 г/л, лейкоцитоз (10,3·109/л), повышение СОЭ до 36 мм/ч. Холестерин липопротеидов низкой плотности 3 ммоль/л, креатинин 59 мкмоль/л, калий 4,1 мкмоль/л. Уровень гликированного гемоглобина (НbА1с) 8,7%, уровень глюкозы в крови в течение суток 9-13 ммоль/л.
В анализах крови выявлено незначительное снижение уровня гемоглобина — 117 г/л, лейкоцитоз (10,3·109/л), повышение СОЭ до 36 мм/ч. Холестерин липопротеидов низкой плотности 3 ммоль/л, креатинин 59 мкмоль/л, калий 4,1 мкмоль/л. Уровень гликированного гемоглобина (НbА1с) 8,7%, уровень глюкозы в крови в течение суток 9-13 ммоль/л.
Больной назначена двухкомпонентная антиагрегантная терапия (аспирин 100 мг и клопидогрел 75 мг/сут), β-адреноблокаторы (метопролол сукцинат 100 мг/сут), блокаторы кальциевых каналов (фелодипин 5 мг/сут), ингибиторы ангиотензинпревращающего фермента (периндоприл 5 мг/сут), статины (розувастатин 10 мг/сут), антибиотики (фиксированная комбинация цефоперазона и сульбактама в дозе 2 г/сут). Уровень НbА1с и значения суточной гликемии свидетельствовали о декомпенсации углеводного обмена, что явилось показанием к назначению инсулинотерапии, которая проводилась по интенсифицированной схеме: гларгин (16 ед/сут) и инсулин аспарт (вводился в зависимости от уровня глюкозы в крови — от 6-8 ед перед основными приемами пищи). Больной проводили перевязки раны стопы с применением раствора повидон-йод.
Больной проводили перевязки раны стопы с применением раствора повидон-йод.
При поступлении на электрокардиограмме (ЭКГ) регистрировалась небольшая депрессия сегмента ST в отведениях II, III, aVF, V4-6. На серии ЭКГ в течение суток отмечалась динамика положения сегмента ST — от выраженной депрессии до почти полного «восстановления» до изолинии (рис. 1).Рисунок 1. Электрокардиограммы (ЭКГ), выполненные в течение нескольких дней с момента поступления. а — ЭКГ с незначительной депрессией сегмента ST в отведениях II, III, aVF, V4-6; б — ЭКГ с выраженной депрессией сегмента ST в отведениях II, III, aVF, V4-6; в — ЭКГ с «восстановлением» положения сегмента ST до изолинии. При этом даже при подробном расспросе больная не предъявляла жалоб на боли в грудной клетке, беспокоили лишь боли в пораженной конечности.
При эхокардиографии нарушений локальной и глобальной сократимости выявлено не было, значимой гипертрофии миокарда и клапанных пороков также не обнаружено. Уровень тропонина Т при двукратном измерении оставался отрицательным, что позволило исключить острый некроз миокарда.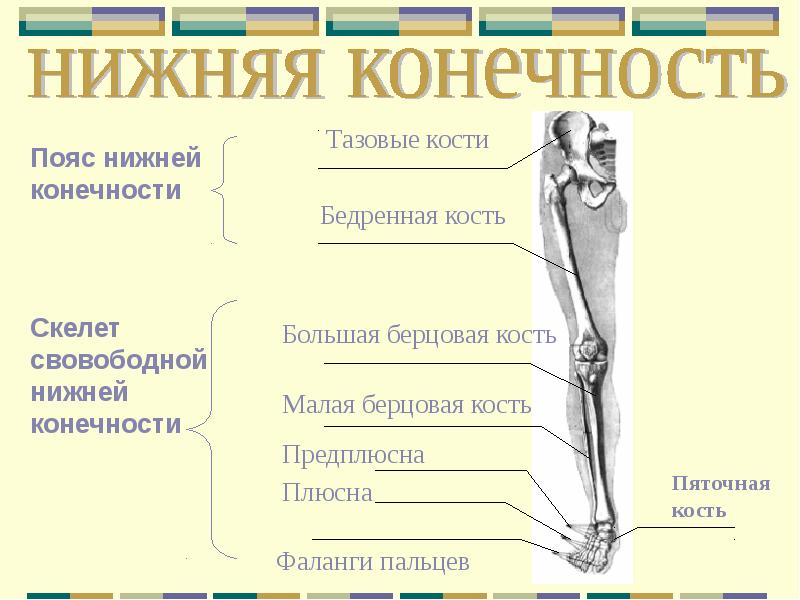
Наличие КИНК у больной, сопровождающееся выраженными болями и прогрессирующим развитием раны на стопе, требовало проведения реваскуляризации конечности в кратчайшие сроки. Однако признаки тяжелой ишемии миокарда на ЭКГ, даже в отсутствие «стенокардических» болей или их эквивалентов, явились критерием высокого операционного риска перед несердечным хирургическим вмешательством, что определяло показания к коронарографии (КГ) до вмешательства на конечности. Больной проведена КГ, при которой выявлены гемодинамически незначимое поражение передней межжелудочковой артерии, стеноз 90% проксимальной трети огибающей артерии, а также короткая окклюзия проксимальной трети правой коронарной артерии — ПКА (рис. 2).Рисунок 2. Коронарограммы при поступлении. а — левая коронарная артерия; б — правая коронарная артерия.
Данные КГ позволили предполагать, что поражение огибающей артерии (ОА) является симптом-связанным. Учитывая рецидивирующую ишемию миокарда, несмотря на проведение оптимальной медикаментозной терапии, больной в первую очередь было показано проведение реваскуляризации миокарда — стентирование ОА. Вместе с тем выраженные боли в конечности, быстро нарастающая ишемия конечности требовали скорейшего проведения реваскуляризации конечности. Таким образом, было принято решение об одномоментном проведении реваскуляризации миокарда и конечности.
Вместе с тем выраженные боли в конечности, быстро нарастающая ишемия конечности требовали скорейшего проведения реваскуляризации конечности. Таким образом, было принято решение об одномоментном проведении реваскуляризации миокарда и конечности.
В первую очередь выполнено стентирование ОА, имплантирован стент с лекарственным покрытием, кровоток по артерии восстановлен полностью — TIMI III (рис. 3).Рисунок 3. Результат стентирования огибающей артерии.
Сразу же после вмешательства на КА проведена баллонная ангиопластика со стентированием ПБА, ПкА, баллонная ангиопластика артерий голени. Удалось достичь адекватного антеградного кровотока до пальцев стопы (рис. 4).Рисунок 4. Ангиограммы артерий левой нижней конечности. а — до вмешательства; б, в — после вмешательства.
После рентгенэндоваскулярного вмешательства боли в конечности у больной полностью прекратились, на ЭКГ признаки ишемии миокарда не регистрировались.
В дальнейшем в связи с отсутствием по данным эхокардиографии нарушения локальной кинетики левого желудочка в плановом порядке (на 5-й день после первого вмешательства) выполнены реканализация и баллонная ангиопластика со стентированием правой КА. После вмешательства кровоток по ПКА TIMI III (рис. 5).Рисунок 5. Результат стентирования правой коронарной артерии.
После вмешательства кровоток по ПКА TIMI III (рис. 5).Рисунок 5. Результат стентирования правой коронарной артерии.
На фоне лечения симптомы критической ишемии регрессировали: болей в конечности не было, нормализовались температура тела и уровень лейкоцитов крови, рана стопы «очистилась» и хорошо регенерировала. Нормализовался уровень АД, сегмент ST на ЭКГ оставался на изолинии, ангинозных приступов и их эквивалентов не было. По данным холтеровского мониторирования ЭКГ, средняя частота сердечных сокращений за сутки составила 62 уд/мин, значимых нарушений ритма и проводимости, признаки интермиттирующей ишемии миокарда не регистрировались. Кроме того, больная была обучена принципам самоконтроля уровня глюкозы в крови и технике введения инсулина, на фоне чего удалось достичь индивидуального целевого уровня 7-8 ммоль/л в течение суток. Выписана на 12-й день после госпитализации.
Подобное сочетанное атеросклеротическое поражение сосудистого русла у пациентов с СД весьма распространено. По данным J. Alcázar и соавт. [5], при обследовании 156 (21,6%) пациентов диагностировано сочетанное поражение коронарных сосудов и артерий нижних конечностей. Эти данные подтверждены в международных исследованиях REACH (Reduction in Atherothrombosis for Continued Health) и AGATHA (A Global Atherothrombosis Assessment), где более чем у 60% пациентов имелись признаки КИНК, требующей хирургического вмешательства [22, 44].
По данным J. Alcázar и соавт. [5], при обследовании 156 (21,6%) пациентов диагностировано сочетанное поражение коронарных сосудов и артерий нижних конечностей. Эти данные подтверждены в международных исследованиях REACH (Reduction in Atherothrombosis for Continued Health) и AGATHA (A Global Atherothrombosis Assessment), где более чем у 60% пациентов имелись признаки КИНК, требующей хирургического вмешательства [22, 44].
БИМ для больных СД является характерной формой ИБС [43]. По данным литературы, распространенность БИМ представляется достаточно высокой. Так, в исследовании E. Cosson [9], по данным КГ, около 27% пациентов СД имеют БИМ. Структура большинства исследований, посвященных распространенности БИМ, предусматривает активное выявление ишемии миокарда — проведение нагрузочных тестов. Нередко также для постановки диагноза БИМ используются данные, полученные при холтеровском мониторировании ЭКГ — изменение конечной части комплекса QRST, что может несколько преувеличивать данные о распространенности БИМ. В нашем случае у больной имелись признаки ишемии миокарда в покое — преходящая депрессия сегмента ST на ЭКГ в 2 смежных отведениях и более. Эти изменения в отсутствие стенокардии или ее эквивалентов послужили основанием для постановки диагноза БИМ. Несомненные признаки ишемии миокарда на ЭКГ покоя у больной отражали тяжесть ишемии миокарда. Частота развития БИМ покоя, в частности у больных СД и КИНК, остается до конца не изученной. Однако можно предполагать, что именно эта форма является наиболее опасной и ассоциирована с высоким риском внезапной смерти.
В нашем случае у больной имелись признаки ишемии миокарда в покое — преходящая депрессия сегмента ST на ЭКГ в 2 смежных отведениях и более. Эти изменения в отсутствие стенокардии или ее эквивалентов послужили основанием для постановки диагноза БИМ. Несомненные признаки ишемии миокарда на ЭКГ покоя у больной отражали тяжесть ишемии миокарда. Частота развития БИМ покоя, в частности у больных СД и КИНК, остается до конца не изученной. Однако можно предполагать, что именно эта форма является наиболее опасной и ассоциирована с высоким риском внезапной смерти.
По данным литературы, имеются некоторые разногласия по поводу поражения коронарных артерий (КА) у больных БИМ. По некоторым данным, для больных БИМ характерно многососудистое поражение КА, а по другим данным — многососудистое поражение КА одинаково часто встречается у больных с «безболевой» и клинически проявляющейся ишемией миокарда. Так, в одной из работ российских ученых [1] показано, что для больных с БИМ характерно двухсосудистое поражение КА и не характерно поражение ствола левой КА. Справедливо отметить, что в данном исследовании число пациентов с СД составило лишь 10%. По данным Y. Pena и соавт. [35], почти у 70% пациентов с СД и БИМ, подтвержденной положительным нагрузочным тестом с использованием однопротонной эмиссионной томографии, имелось многососудистое поражение КА.
Справедливо отметить, что в данном исследовании число пациентов с СД составило лишь 10%. По данным Y. Pena и соавт. [35], почти у 70% пациентов с СД и БИМ, подтвержденной положительным нагрузочным тестом с использованием однопротонной эмиссионной томографии, имелось многососудистое поражение КА.
Проводимая нашей пациентке медикаментозная терапия соответствовала определению «оптимальной» или недавно принятому термину, введенного американскими и одобренный европейскими медицинскими экспертами, «медикаментозная терапия, соответствующая действующим рекомендациям» — guideline-direct medical therapy (GDMT) [20]: больной были назначены двойная антиагрегантная терапия, β-адреноблокаторы и статины. Кроме того, пациентке была подобрана сахароснижающая, ангиангинальная, антигипертензивная и антибактериальная терапия. По данным литературы, частота назначения аспирина больным СД и КИНК достигает 100%. Нашей пациентке в качестве второго антиагреганта назначен клопидогрел. Согласно рекомендациям по диагностике и лечению заболеваний периферических артерий Европейского общества кардиологов [16], возможно назначение любого тиенопиридина. В связи с этим в работах, посвященных лечению КИНК у больных СД, нередко встречается применение комбинации аспирина и тиклопедина [17, 18, 46]. Терапия β-адреноблокаторами и статинами у больных СД и КИНК является одной из ключевой, так как эти препараты способны улучшать прогноз, снижать риск смерти и частоту развития инфаркта миокарда [18, 25, 36], а также снижать риск хирургического вмешательства при несердечных сосудистых операциях [7, 33, 37, 38]. Несмотря на известную эффективность и целесообразность терапии препаратами данной группы у больных СД и КИНК, частота назначения этих лекарств остается недостаточно высокой. Так, в работе F. Liistro и соавт. [31], посвященной оценке влияния КИНК на прогноз у больных СД, которые перенесли реваскуляризацию миокарда, частота назначения β-адреноблокаторов составила 74%, а статинов — 80%. В исследовании PREVENT III [8] всего 46% пациентов получали терапию статинами, а лечение β-адреноблокаторами — только 48%. Успех лечения КИНК у больных СД в том числе заключается в проведении оптимальной медикаментозной терапии с достижением целевых значений частоты сердечных сокращений и уровня липопротеидов низкой плотности.
В связи с этим в работах, посвященных лечению КИНК у больных СД, нередко встречается применение комбинации аспирина и тиклопедина [17, 18, 46]. Терапия β-адреноблокаторами и статинами у больных СД и КИНК является одной из ключевой, так как эти препараты способны улучшать прогноз, снижать риск смерти и частоту развития инфаркта миокарда [18, 25, 36], а также снижать риск хирургического вмешательства при несердечных сосудистых операциях [7, 33, 37, 38]. Несмотря на известную эффективность и целесообразность терапии препаратами данной группы у больных СД и КИНК, частота назначения этих лекарств остается недостаточно высокой. Так, в работе F. Liistro и соавт. [31], посвященной оценке влияния КИНК на прогноз у больных СД, которые перенесли реваскуляризацию миокарда, частота назначения β-адреноблокаторов составила 74%, а статинов — 80%. В исследовании PREVENT III [8] всего 46% пациентов получали терапию статинами, а лечение β-адреноблокаторами — только 48%. Успех лечения КИНК у больных СД в том числе заключается в проведении оптимальной медикаментозной терапии с достижением целевых значений частоты сердечных сокращений и уровня липопротеидов низкой плотности. Поэтому все больные СД и КИНК в отсутствие противопоказаний должны получать терапию антиагрегантами, β-адреноблокаторами и статинами, сопровождающуюся сахароснижающей терапией.
Поэтому все больные СД и КИНК в отсутствие противопоказаний должны получать терапию антиагрегантами, β-адреноблокаторами и статинами, сопровождающуюся сахароснижающей терапией.
Очевидно, что пациенты с СД и КИНК относятся группе очень высокого риска. В связи с этим ИБС (в частности ее тяжелые формы) должна быть диагностирована до вмешательства на конечности. Индивидуально для каждого больного должна быть проведена оценка сопутствующих факторов, влияющих на исход заболевания. Остается неясным перечень необходимых обследований для определения тяжести ИБС у больных СД и КИНК: у кого возможно ограничиться анализом ЭКГ и данными эхокардиографии, кому показано проведение тестов для выявления индуцированной ишемии миокарда, а кому сразу необходимо проведение инвазивного обследования — КГ. Согласно Российским рекомендациям [3, 4], больным с КИНК показано проводить нагрузочную эхокардиографию. Однако нет четких указаний о сроках проведения этого исследования; повсеместное и обязательное применение такого теста у всех больных СД и КИНК, по нашему мнению, нерационально и увеличивает сроки до проведения реваскуляризации конечности.
Мы считаем, что проведение КГ всем больным данной категории необоснованно. Существующие рекомендации по инвазивной диагностике ИБС не могут в полной мере быть применены у пациентов данной группы. Сложность в определении показаний к КГ и сроков ее проведения у больных СД заключается в наличии самой КИНК, что ограничивает время и выбор методов диагностики ИБС и обусловливает необходимость в скорейшем вмешательстве на конечности.
Приведенный нами клинический случай демонстрирует пример тяжелой БИМ у больной СД и КИНК. Своевременная диагностика и лечение тяжелых форм ИБС у больных такой категории позволяют предотвратить развитие инфаркта миокарда и смерть, а также улучшить непосредственные результаты лечения КИНК.
Острая ишемия нижних конечностей | Сосудистая хирургия
Критическая острая ишемия нижних конечностей
Критическая острая ишемия нижних конечностей – остро развивающаяся блокада артериального кровотока нижних конечностей. Возникает внезапно, но чаще ей предшествует перемежающаяся хромота. Возникает вследствие полного перекрытия тока крови атеросклеротичес
Возникает вследствие полного перекрытия тока крови атеросклеротичес
Характеризуется возникновение резкой боли в ноге или в 1 пальце ступни с резким побледнением кожных покровов без связи с физической нагрузкой. Часто сопровождается развитием незаживающих язв на голени и некрозом пальцев стоп. Без неотложного лечения приводит к ампутации конечности или летальному исходу.
Симптоматика
-
Острая боль в ноге
-
Блестящая бледная сухая кожа ноги
-
Отсутствие пульса под лодыжкой или в подколенной ямке
Факторы риска
Факторы риска возникновения те же, что и возникновения и прогрессирования общего атеросклероза с образованием бляшек
-
возраст
-
курение
-
ожирение
-
сидячий образ жизни
-
высокий уровень холестерина крови
-
повышенный уровень АД
-
наследственность по атеросклерозу или перемещающейся хромоте
Диагностика
Лечащий доктор устанавливает диагноз критической ишемии, используя следующие методы
-
при аускультации стетоскопом — наличие грубых «скребущих» шумов над артерией в зоне поражения или полное отсутствие шумов
-
расчет лодыжечно-плечев
ого индекса – разницы АД на голени и на плече -
УЗИ- исследование артерий
-
КТ-артерий
-
Магнитно-резонан
сная ангиография артерий – проводится в Клинике «АНДРОМЕДА» для определения кровотока в магистральных сосудах
Лечение критической острой ишемии должно выполняться в экстренном порядке в условиях сосудистого центра. Промедление приведет к развитию гангрены и ампутации части нижней конечности. Эндоваскулярные методы – миниинвазивные способы лечения в условиях сосудистого центра. Они представляют собой внутрисосудистое вмешательство – проводится введение катетера по игле в артериальную систему и специальное устройство подводится непосредственно к атеросклеротичес
Промедление приведет к развитию гангрены и ампутации части нижней конечности. Эндоваскулярные методы – миниинвазивные способы лечения в условиях сосудистого центра. Они представляют собой внутрисосудистое вмешательство – проводится введение катетера по игле в артериальную систему и специальное устройство подводится непосредственно к атеросклеротичес
-
Ангиопластика – раздувание просвета сосуда баллоном, наполненным изотонической жидкостью
-
«Режущий» баллон – в баллоне содержатся мини-лезвия для разрушения бляшки
-
Крио-баллон – баллон вместо изотонической жидкости наполняется крио-газом, который холодом разрушает атеросклеротичес
кую бляшку -
Стентирование – введение в артерию саморасширяющейс
я металлической проволочной трубки для поддержания просвета сосуда в раскрытом состоянии -
Лазерная атероэктомия – бляшки выпариваются лазером внутри сосуда
-
Прямая атерэктомия – непосредственное иссечение бляшки вращающимися лезвиями внутри просвета артерии
Восстановление после этих процедур происходит в течение 1-2 дней и пациент возвращается к обычной жизни. Хирургические методы лечения — выполняются при обширном процессе и невозможности эндоваскулярных вмешательств. В этом случае выполняется шунтирование (байпас) пораженного участка сосудистым протезом из собственной вены или из синтетического материала открытым хирургическим доступом. Пациент находится в сосудистом центре от нескольких дней до недели. Процесс восстановления занимает в этом случае несколько недель.
Хирургические методы лечения — выполняются при обширном процессе и невозможности эндоваскулярных вмешательств. В этом случае выполняется шунтирование (байпас) пораженного участка сосудистым протезом из собственной вены или из синтетического материала открытым хирургическим доступом. Пациент находится в сосудистом центре от нескольких дней до недели. Процесс восстановления занимает в этом случае несколько недель.
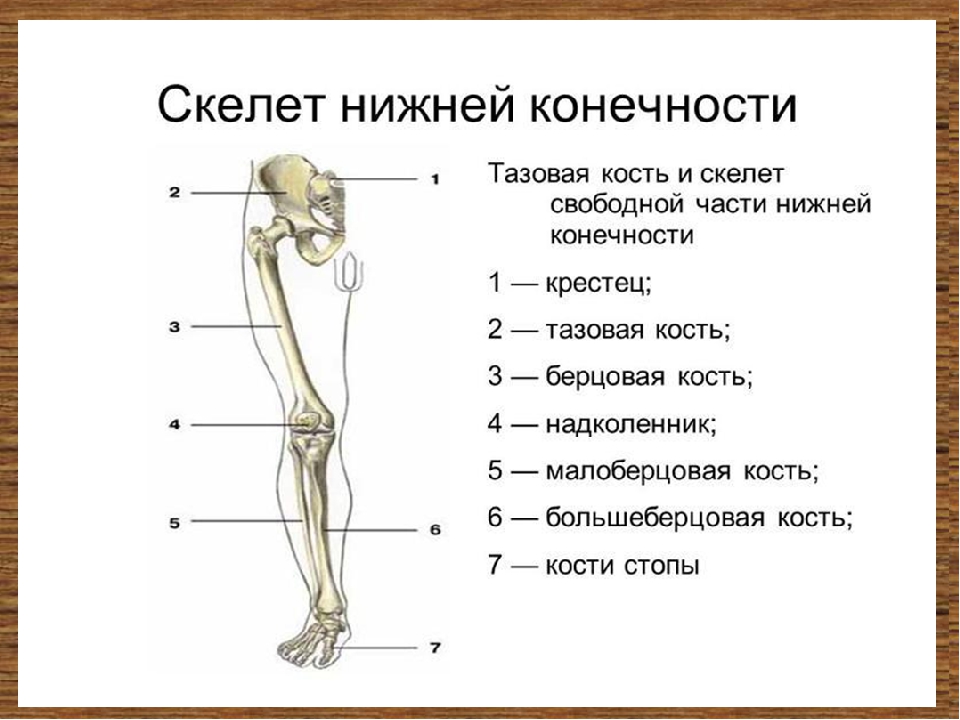
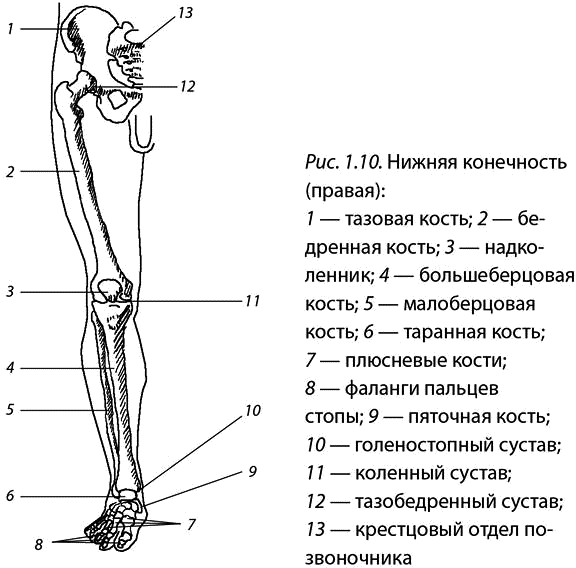
Части нижней конечности тела
Под нижней конечностью понимается часть тела от бедра до пальцев ног. Нижняя конечность включает тазобедренный, коленный и голеностопный суставы, а также кости бедра, голени и стопы.
Томас Барвик / Getty Images Многие люди называют нижнюю конечность ногой. По сути, нога — это часть тела между коленным и голеностопным суставами. Правильно описать нижнюю конечность — это нижняя конечность. Это может показаться незначительной деталью.Однако при передаче медицинской информации между больницами, врачами и другими медицинскими работниками важно использовать один и тот же язык. Анатомически тело описывается следующим образом.
Анатомически тело описывается следующим образом.
Нижняя конечность
- Бедро: сегмент между тазобедренным суставом и коленным суставом
- Нога: сегмент между коленным суставом и голеностопным суставом
Верхняя конечность
- Рука: сегмент между плечевым суставом и локтевым суставом
- Предплечье: сегмент между локтевым суставом и лучезапястным суставом
Части нижней конечности
Теперь, когда вы знаете, что нога не такая, как вся нижняя конечность, вот различные части:
- Кровоснабжение : Нижняя конечность снабжается кровью через бедренную артерию.Кровь возвращается через поверхностные подкожные вены и глубокие вены, которые включают бедренную, подколенную, переднюю большеберцовую, заднюю большеберцовую и малоберцовые вены. Тромбоз глубоких вен — опасное состояние, когда в этих венах образуются сгустки
- Нервы: Нервы нижних конечностей ответвляются от пояснично-крестцового сплетения.
 Седалищный нерв проходит от таза вниз по задней части каждой ноги и разделяется на малоберцовый и большеберцовый нервы, чтобы контролировать ноги и ступни. Повреждение малоберцового нерва может привести к опусканию стопы, потере чувствительности верхней части стопы и невозможности поднять стопу.Сдавливание спинномозговых нервов может вызвать иррадиирующую боль вдоль седалищного нерва, известную как ишиас.
Седалищный нерв проходит от таза вниз по задней части каждой ноги и разделяется на малоберцовый и большеберцовый нервы, чтобы контролировать ноги и ступни. Повреждение малоберцового нерва может привести к опусканию стопы, потере чувствительности верхней части стопы и невозможности поднять стопу.Сдавливание спинномозговых нервов может вызвать иррадиирующую боль вдоль седалищного нерва, известную как ишиас. - Кости и суставы: Нижняя конечность прикрепляется через тазобедренный сустав к тазовым костям. Бедренная кость или бедренная кость доходит до коленного сустава и сочленяется с надколенником. Кости ноги включают большую большеберцовую кость (голень) и малую малоберцовую кость. Они соединяются через голеностопный сустав с костями предплюсны, которые включают таранную кость, пяточную кость (пяточную кость), кубовидную, ладьевидную и клинописную кости.Они соединяются через плюснево-фаланговые суставы с пятью плюсневыми костями стопы, которые, в свою очередь, соединяются с фалангами пальцев стопы, имеющими межфаланговые суставы.
 Нередки переломы костей и травмы суставов нижних конечностей. Замена коленного и тазобедренного суставов часто выполняется, когда суставы повреждены остеоартритом.
Нередки переломы костей и травмы суставов нижних конечностей. Замена коленного и тазобедренного суставов часто выполняется, когда суставы повреждены остеоартритом. - Мышцы : Мышцы нижней конечности включают самые сильные и длинные части тела, так как они должны быть для силовой ходьбы и вставания в вертикальном положении.Эти мышцы двигают бедро и ногу и контролируют стопу. Они включают большую ягодичную мышцу, среднюю ягодичную мышцу, подвздошно-поясничную мышцу, приводящие мышцы, портняжную мышцу и тонкую мышцу бедра. К мышцам бедра относятся четырехглавые мышцы спереди и подколенные сухожилия сзади. К икроножным мышцам относятся икроножная, камбаловидная, длинная малоберцовая мышца, передняя большеберцовая мышца, длинный сгибатель пальцев и длинный разгибатель пальцев. Ахиллово сухожилие — это выступающий шнур, прикрепленный к пяточной кости, и самое большое сухожилие в организме.
Нижние конечности | Лаборатория анатомии и физиологии человека (BSB 141)
Информация
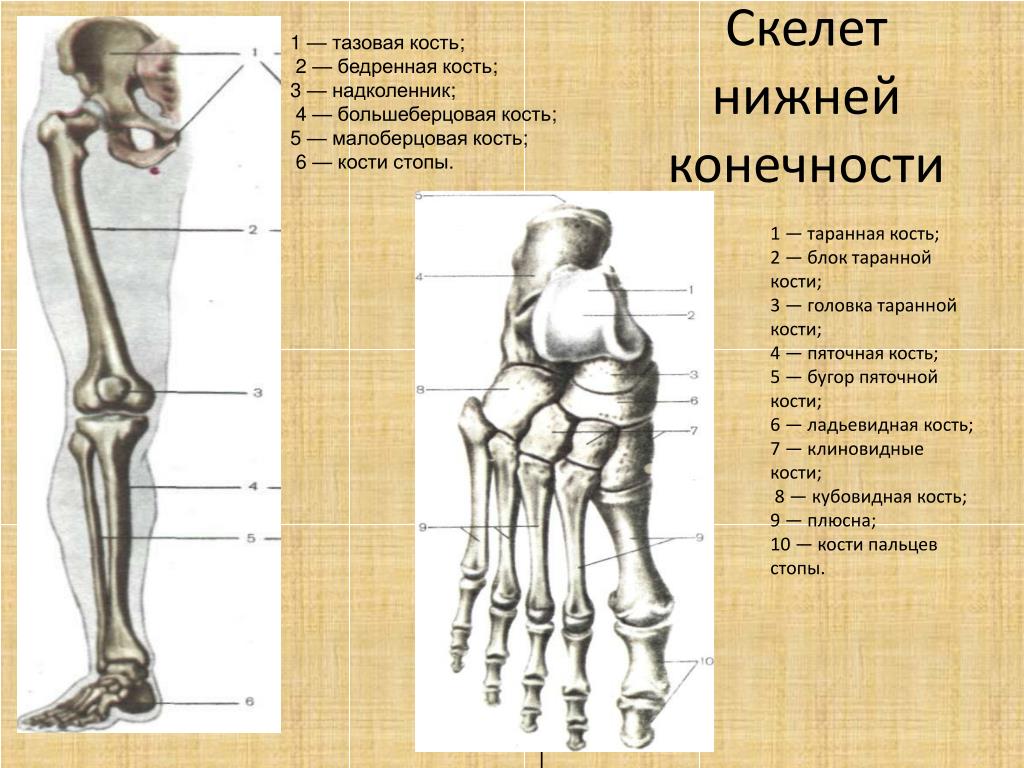
Для анатомов нижняя конечность состоит из бедра (бедра), голени (голени) и ступни. Бедро состоит из единственной кости бедренной кости . Нога состоит из двух длинных костей, большеберцовой кости и малоберцовой кости , и сесамовидной кости надколенника , которая служит коленной чашечкой. Стопа состоит из 26 костей, которые сгруппированы в плюсневых костей , плюсневых костей и фаланг .
Бедро состоит из единственной кости бедренной кости . Нога состоит из двух длинных костей, большеберцовой кости и малоберцовой кости , и сесамовидной кости надколенника , которая служит коленной чашечкой. Стопа состоит из 26 костей, которые сгруппированы в плюсневых костей , плюсневых костей и фаланг .
Рисунок 7-18. Кости левой нижней конечности.
Основные отростки и отметки бедренной кости, надколенника и большеберцовой и малоберцовой костей показаны на рисунках 7-19, 7-20 и 7-21 соответственно. Межкостная перепонка, соединяющая большеберцовую и малоберцовую кости, показана на рисунке 7-22.
Рисунок 7-19. Левое бедро и его различные отростки и отметины.
Рисунок 7-20.Правая коленная чашечка.
Рисунок 7-21. Левая большеберцовая кость и бедренная кость, их различные отростки и отметины.
Левая большеберцовая кость и бедренная кость, их различные отростки и отметины.
Рисунок 7-22. Межкостная перепонка левой голени.
Кости стопы показаны на Рисунке 7-23 ниже. Пяточная кость , — пяточная кость, а таранная кость , — голеностопный сустав с большеберцовой и малоберцовой костью. Пяточная кость и предплюсна — две из семи костей предплюсны , которые находятся позади первых длинных костей стопы, плюсневых костей .Кости пальцев стопы — это фаланг и , то же название используется для костей пальцев.
Рисунок 7-23. Кости левой стопы.
Лаборатория 7 упражнений 7,6
- Используя один из полных скелетов в комнате, заполните приведенные ниже таблицы с тремя или четырьмя шагами, чтобы определить, происходит ли каждая отдельная кость нижней конечности анатомически слева или анатомически справа.

- Вы можете описать любые элементы этой кости и в каком направлении она должна быть повернута, чтобы вы могли определить, анатомически ли эта конкретная кость находится слева или анатомически справа.
- Вам не нужно использовать анатомический жаргон, если вы этого не хотите. Используйте термины, которые будут иметь смысл для вас, когда вы снова прочитаете его. Используйте столько шагов, сколько вам нужно, не обязательно четыре.
| Бедренная кость — анатомическая слева от анатомической справа. |
| 1. |
| 2. |
| 3. |
| 4. |
| Большеберцовая кость — анатомическая слева от анатомической справа. |
| 1. |
| 2. |
| 3. |
| 4. |
Малоберцовая кость — анатомическая слева от анатомической справа. |
| 1. |
| 2. |
| 3. |
| 4. |
- Снова используя один из полных скелетов, заполните приведенные ниже таблицы с помощью трех или четырех шагов, чтобы определить, как отличить пяточную кость от таранной кости.
- Вам не нужно использовать анатомический жаргон, если вы этого не хотите. Используйте термины, которые будут иметь смысл для вас, когда вы снова прочитаете его. Используйте столько шагов, сколько вам нужно, не обязательно три.
Кости нижней конечности — анатомия и физиология
OpenStaxCollege
Цели обучения
К концу этого раздела вы сможете:
- Определите отделы нижней конечности и опишите кости каждой области
- Опишите кости и костные ориентиры, которые соединяются в каждом суставе нижней конечности
Как и верхняя конечность, нижняя конечность разделена на три области. Бедро — это часть нижней конечности, расположенная между тазобедренным и коленным суставами. Нога — это область между коленным и голеностопным суставами. Дистальнее лодыжки находится стопа. Нижняя конечность содержит 30 костей. Это бедренная кость, надколенник, голень, малоберцовая кость, предплюсневые кости, плюсневые кости и фаланги (см. [Ссылка]). Бедренная кость — единственная кость бедра. Надколенник — это коленная чашечка, которая сочленяется с дистальным отделом бедра. Большеберцовая кость — большая несущая кость, расположенная на медиальной стороне ноги, а малоберцовая кость — тонкая кость боковой части ноги.Кости стопы делятся на три группы. Задняя часть стопы образована группой из семи костей, каждая из которых известна как предплюсневая кость, тогда как средняя часть стопы содержит пять удлиненных костей, каждая из которых является плюсневой костью. Пальцы стопы содержат 14 мелких костей, каждая из которых является фалангой стопы.
Бедро — это часть нижней конечности, расположенная между тазобедренным и коленным суставами. Нога — это область между коленным и голеностопным суставами. Дистальнее лодыжки находится стопа. Нижняя конечность содержит 30 костей. Это бедренная кость, надколенник, голень, малоберцовая кость, предплюсневые кости, плюсневые кости и фаланги (см. [Ссылка]). Бедренная кость — единственная кость бедра. Надколенник — это коленная чашечка, которая сочленяется с дистальным отделом бедра. Большеберцовая кость — большая несущая кость, расположенная на медиальной стороне ноги, а малоберцовая кость — тонкая кость боковой части ноги.Кости стопы делятся на три группы. Задняя часть стопы образована группой из семи костей, каждая из которых известна как предплюсневая кость, тогда как средняя часть стопы содержит пять удлиненных костей, каждая из которых является плюсневой костью. Пальцы стопы содержат 14 мелких костей, каждая из которых является фалангой стопы.
Бедренная кость, или бедренная кость, — это единственная кость в области бедра ([ссылка]). Это самая длинная и прочная кость тела, составляющая примерно четверть общего роста человека.Закругленный проксимальный конец — это головка бедренной кости, которая сочленяется с вертлужной впадиной тазовой кости, образуя тазобедренный сустав. Головная ямка — это небольшое углубление на медиальной стороне головки бедренной кости, которое служит местом прикрепления связки головки бедренной кости. Эта связка охватывает бедро и вертлужную впадину, но она слабая и мало поддерживает тазобедренный сустав. Однако он несет важную артерию, которая снабжает головку бедренной кости.
Это самая длинная и прочная кость тела, составляющая примерно четверть общего роста человека.Закругленный проксимальный конец — это головка бедренной кости, которая сочленяется с вертлужной впадиной тазовой кости, образуя тазобедренный сустав. Головная ямка — это небольшое углубление на медиальной стороне головки бедренной кости, которое служит местом прикрепления связки головки бедренной кости. Эта связка охватывает бедро и вертлужную впадину, но она слабая и мало поддерживает тазобедренный сустав. Однако он несет важную артерию, которая снабжает головку бедренной кости.
Бедренная кость и надколенник
Бедренная кость — единственная кость в области бедра.Он сочленяется сверху с тазовой костью в тазобедренном суставе и снизу с большеберцовой костью в коленном суставе. Коленная чашечка сочленяется только с дистальным концом бедренной кости.
Суженная область под головой — шейка бедренной кости. Это обычная область переломов бедренной кости. Большой вертел — это большой костный выступ, расположенный выше основания шеи.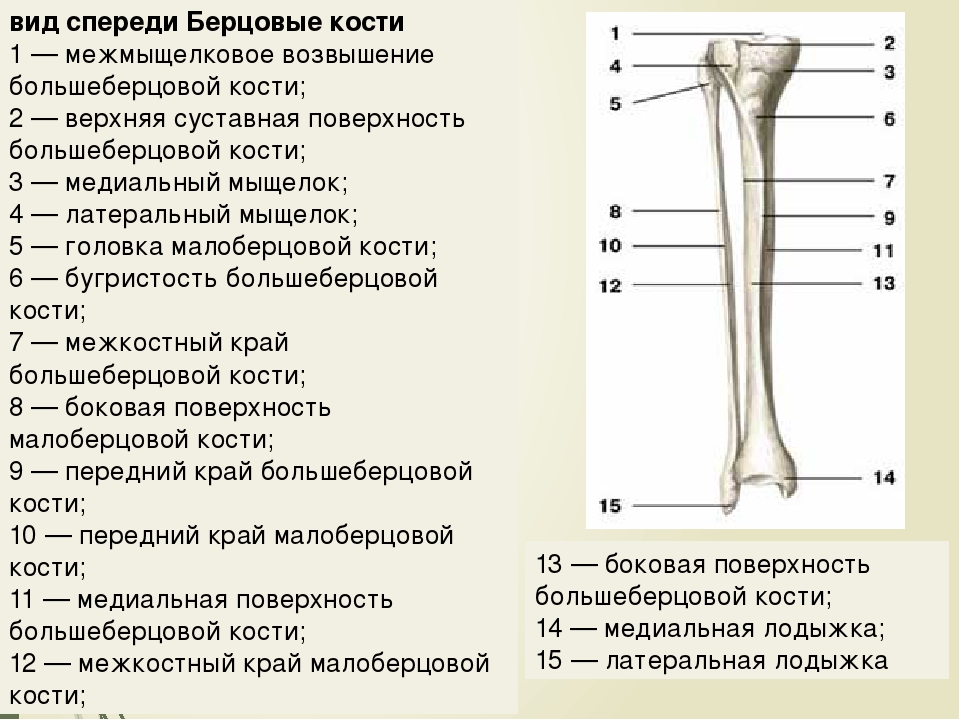 Множественные мышцы, которые действуют поперек тазобедренного сустава, прикрепляются к большому вертлугу, который из-за его выступа из бедренной кости дает этим мышцам дополнительное усилие.Большой вертел можно прощупать под кожей на боковой стороне верхней части бедра. Малый вертел — это небольшой костный выступ, который находится на медиальной стороне бедренной кости, чуть ниже шеи. К малому вертлугу прикрепляется одна мощная мышца. Между большим и малым вертелами на передней стороне бедра проходит шероховатая межвертельная линия. Вертеллы также соединяются на задней стороне бедра большим межвертельным гребнем.
Множественные мышцы, которые действуют поперек тазобедренного сустава, прикрепляются к большому вертлугу, который из-за его выступа из бедренной кости дает этим мышцам дополнительное усилие.Большой вертел можно прощупать под кожей на боковой стороне верхней части бедра. Малый вертел — это небольшой костный выступ, который находится на медиальной стороне бедренной кости, чуть ниже шеи. К малому вертлугу прикрепляется одна мощная мышца. Между большим и малым вертелами на передней стороне бедра проходит шероховатая межвертельная линия. Вертеллы также соединяются на задней стороне бедра большим межвертельным гребнем.
Удлиненный стержень бедренной кости имеет небольшой передний изгиб или искривление. На своем проксимальном конце задний диафиз имеет ягодичный бугорок, шероховатую область, отходящую вниз от большого вертела. Еще ниже, ягодичный бугорок переходит в линию aspera («грубая линия»). Это шероховатый гребень, который проходит дистально по задней стороне середины бедра. Множественные мышцы бедра и бедра образуют длинные тонкие прикрепления к бедренной кости по линии aspera.
Дистальный конец бедренной кости имеет медиальные и латеральные костные расширения. На боковой стороне гладкая часть, которая покрывает дистальный и задний аспекты бокового расширения, представляет собой латеральный мыщелок бедренной кости. Шероховатая область на внешней, боковой стороне мыщелка — это латеральный надмыщелок бедренной кости. Точно так же гладкая область дистальной и задней медиальной части бедренной кости является медиальным мыщелком бедренной кости, а неправильная внешняя медиальная сторона — медиальным надмыщелком бедра.Латеральный и медиальный мыщелки соединяются с голенью, образуя коленный сустав. Надмыщелки обеспечивают прикрепление мышц и поддерживающих связок колена. Приводящий бугорок — это небольшая выпуклость, расположенная на верхнем крае медиального надмыщелка. Сзади медиальный и латеральный мыщелки разделены глубоким углублением, которое называется межмыщелковой ямкой. Спереди гладкие поверхности мыщелков соединяются вместе, образуя широкую бороздку, называемую поверхностью надколенника, которая обеспечивает сочленение с костью надколенника. Комбинация медиального и латерального мыщелков с поверхностью надколенника придает дистальному концу бедренной кости форму подковы (U).
Комбинация медиального и латерального мыщелков с поверхностью надколенника придает дистальному концу бедренной кости форму подковы (U).
Посмотрите это видео, чтобы узнать, как хирургическим путем восстанавливается перелом средней части бедра. Как стабилизируются две части сломанной бедренной кости во время хирургического восстановления перелома бедренной кости?
Надколенник (коленная чашечка) — самая крупная сесамовидная кость тела (см. [Ссылку]). Сесамовидная кость — это кость, которая включается в сухожилие мышцы там, где это сухожилие пересекает сустав.Сесамовидная кость сочленяется с нижележащими костями, чтобы предотвратить повреждение мышечного сухожилия из-за трения о кости во время движений сустава. Надколенник находится в сухожилии четырехглавой мышцы бедра, большой мышцы передней части бедра, которая проходит через переднюю часть колена и прикрепляется к большеберцовой кости. Надколенник сочленяется с поверхностью надколенника бедренной кости и, таким образом, предотвращает трение сухожилием мышцы о дистальный отдел бедра. Коленная чашечка также поднимает сухожилие от коленного сустава, что увеличивает силу воздействия четырехглавой мышцы бедра, когда она действует через колено.Надколенник не сочленяется с голенью.
Коленная чашечка также поднимает сухожилие от коленного сустава, что увеличивает силу воздействия четырехглавой мышцы бедра, когда она действует через колено.Надколенник не сочленяется с голенью.
Посетите этот сайт, чтобы выполнить виртуальную операцию по замене коленного сустава. Для правильной работы компоненты протеза колена должны быть правильно выровнены. Как обеспечивается это согласование?
Гомеостатический дисбаланс
Колено бегуна
Колено бегуна, также известное как пателлофеморальный синдром, является наиболее распространенной травмой, вызванной чрезмерным перенапряжением среди бегунов. Чаще всего встречается у подростков и молодых людей и чаще встречается у женщин.Это часто является результатом чрезмерного бега, особенно при спуске с горы, но также может возникать у спортсменов, которые много сгибают колени, например, прыгунов, лыжников, велосипедистов, штангистов и футболистов. Это ощущается как тупая ноющая боль в передней части колена и глубоко в надколеннике. Боль может ощущаться при ходьбе или беге, подъеме или спуске по лестнице, при стоянии на коленях или при сидении на корточках или после длительного сидения с согнутыми коленями.
Боль может ощущаться при ходьбе или беге, подъеме или спуске по лестнице, при стоянии на коленях или при сидении на корточках или после длительного сидения с согнутыми коленями.
Пателлофеморальный синдром может быть вызван множеством причин, включая индивидуальные вариации формы и движения надколенника, прямой удар по надколеннику, плоскостопие или неподходящую обувь, которые вызывают чрезмерное выворачивание или выкатывание стопы или ноги.Эти факторы могут вызвать дисбаланс в мышечном напряжении, которое действует на надколенник, что приводит к ненормальному отслеживанию надколенника, что позволяет ему слишком далеко отклоняться к боковой стороне поверхности надколенника на дистальном отделе бедренной кости.
Поскольку бедра шире, чем область колена, бедро имеет диагональную ориентацию в пределах бедра, в отличие от вертикально ориентированной большеберцовой кости голени ([ссылка]). Q-угол — это мера того, насколько бедро наклонено вбок от вертикали.Q-угол обычно составляет 10–15 градусов, у женщин обычно больше Q-угол из-за более широкого таза. Во время разгибания колена четырехглавая мышца бедра тянет надколенник как вверх, так и в стороны, при этом латеральное напряжение больше у женщин из-за их большого Q-угла. Это делает женщин более уязвимыми к развитию пателлофеморального синдрома, чем мужчин. Обычно большая губа на боковой стороне поверхности надколенника бедренной кости компенсирует латеральное натяжение надколенника и, таким образом, помогает поддерживать ее правильное отслеживание.
Во время разгибания колена четырехглавая мышца бедра тянет надколенник как вверх, так и в стороны, при этом латеральное напряжение больше у женщин из-за их большого Q-угла. Это делает женщин более уязвимыми к развитию пателлофеморального синдрома, чем мужчин. Обычно большая губа на боковой стороне поверхности надколенника бедренной кости компенсирует латеральное натяжение надколенника и, таким образом, помогает поддерживать ее правильное отслеживание.
Однако, если натяжение, создаваемое медиальной и латеральной сторонами четырехглавой мышцы бедра, не сбалансировано должным образом, может произойти ненормальное отслеживание надколенника по направлению к боковой стороне. При постоянном использовании это вызывает боль и может привести к повреждению суставных поверхностей надколенника и бедра, а также к возможному развитию артрита в будущем. Лечение обычно включает прекращение деятельности, вызывающей боль в коленях, на период времени с последующим постепенным возобновлением активности. Правильное укрепление четырехглавой мышцы бедра для коррекции дисбаланса также важно для предотвращения повторения.
Правильное укрепление четырехглавой мышцы бедра для коррекции дисбаланса также важно для предотвращения повторения.
Угол Q
Q-угол — это величина бокового отклонения бедренной кости от вертикальной линии большеберцовой кости. Взрослые самки имеют больший Q-угол из-за более широкого таза, чем взрослые самцы.
Большеберцовая кость (большеберцовая кость) — это медиальная кость голени, она больше малоберцовой кости, с которой она соединена ([ссылка]).Большеберцовая кость является основной несущей костью голени и второй по длине костью тела после бедренной кости. Медиальная сторона большеберцовой кости располагается непосредственно под кожей, что позволяет легко пальпировать ее по всей длине медиальной ножки.
Голень и малоберцовая кость
Большеберцовая кость — большая несущая кость, расположенная на медиальной стороне ноги. Малоберцовая кость — это тонкая кость на боковой стороне ноги, не несущая веса.
Проксимальный конец большеберцовой кости сильно расширен. Две стороны этого расширения образуют медиальный мыщелок большеберцовой кости и латеральный мыщелок большеберцовой кости. На большеберцовой кости нет надмыщелков. Верхняя поверхность каждого мыщелка гладкая и уплощенная. Эти области соединяются с медиальным и латеральным мыщелками бедренной кости, образуя коленный сустав. Между суставными поверхностями мыщелков большеберцовой кости находится межмыщелковое возвышение, неровная возвышенная область, которая служит нижней точкой крепления двух поддерживающих связок колена.
Две стороны этого расширения образуют медиальный мыщелок большеберцовой кости и латеральный мыщелок большеберцовой кости. На большеберцовой кости нет надмыщелков. Верхняя поверхность каждого мыщелка гладкая и уплощенная. Эти области соединяются с медиальным и латеральным мыщелками бедренной кости, образуя коленный сустав. Между суставными поверхностями мыщелков большеберцовой кости находится межмыщелковое возвышение, неровная возвышенная область, которая служит нижней точкой крепления двух поддерживающих связок колена.
Бугристость большеберцовой кости — это приподнятая область на передней стороне большеберцовой кости, около ее проксимального конца. Это последнее место прикрепления сухожилия мышцы, связанного с надколенником. Внизу голени стержень становится треугольной формы. Передняя вершина
MH этот треугольник образует переднюю границу большеберцовой кости, которая начинается у бугристости большеберцовой кости и проходит снизу по длине большеберцовой кости. Как передняя граница, так и медиальная сторона треугольного стержня расположены непосредственно под кожей и легко прощупываются по всей длине большеберцовой кости. Небольшой гребень, идущий вниз по боковой стороне диафиза большеберцовой кости, является межкостной границей большеберцовой кости. Это для прикрепления межкостной перепонки голени, слоя плотной соединительной ткани, соединяющей большеберцовые и малоберцовые кости. На задней стороне большеберцовой кости расположена подошвенная линия, идущий по диагонали шероховатый гребень, который начинается ниже основания латерального мыщелка и проходит вниз и медиально через проксимальную треть задней большеберцовой кости. К этой линии прикрепляются мышцы задней ноги.
Небольшой гребень, идущий вниз по боковой стороне диафиза большеберцовой кости, является межкостной границей большеберцовой кости. Это для прикрепления межкостной перепонки голени, слоя плотной соединительной ткани, соединяющей большеберцовые и малоберцовые кости. На задней стороне большеберцовой кости расположена подошвенная линия, идущий по диагонали шероховатый гребень, который начинается ниже основания латерального мыщелка и проходит вниз и медиально через проксимальную треть задней большеберцовой кости. К этой линии прикрепляются мышцы задней ноги.
Большое расширение на медиальной стороне дистального отдела большеберцовой кости — это медиальная лодыжка («маленький молоток»). Это формирует большую костную шишку на медиальной стороне области лодыжки. И гладкая поверхность на внутренней стороне медиальной лодыжки, и гладкая область на дистальном конце большеберцовой кости сочленяются с таранной костью стопы как часть голеностопного сустава. На боковой стороне дистального отдела большеберцовой кости находится широкая бороздка, называемая малоберцовой выемкой. Эта область сочленяется с дистальным концом малоберцовой кости, образуя дистальный тибиофибулярный сустав.
Эта область сочленяется с дистальным концом малоберцовой кости, образуя дистальный тибиофибулярный сустав.
Малоберцовая кость — это тонкая кость, расположенная на боковой стороне голени (см. [Ссылку]). Малоберцовая кость не несет веса. Он служит в основном для прикрепления мышц и, таким образом, в основном окружен мышцами. Пальпируется только проксимальный и дистальный концы малоберцовой кости.
Головка малоберцовой кости — это небольшой шишковидный проксимальный конец малоберцовой кости. Он соединяется с нижней частью латерального мыщелка большеберцовой кости, образуя проксимальный тибиофибулярный сустав. Тонкий стержень малоберцовой кости имеет межкостную границу малоберцовой кости, узкий гребень, проходящий по его медиальной стороне для прикрепления межкостной мембраны, которая охватывает малоберцовую и большеберцовую кости.Дистальный конец малоберцовой кости образует латеральную лодыжку, которая образует легко пальпируемую костную выпуклость на боковой стороне лодыжки. Глубокая (медиальная) сторона латеральной лодыжки сочленяется с таранной костью стопы как часть голеностопного сустава. Дистальный отдел малоберцовой кости также сочленяется с малоберцовой вырезкой большеберцовой кости.
Глубокая (медиальная) сторона латеральной лодыжки сочленяется с таранной костью стопы как часть голеностопного сустава. Дистальный отдел малоберцовой кости также сочленяется с малоберцовой вырезкой большеберцовой кости.
Задняя половина стопы образована семью костями предплюсны ([ссылка]). Самая верхняя кость — таранная кость. Он имеет относительно квадратную верхнюю поверхность, которая сочленяется с большеберцовой и малоберцовой костью, образуя голеностопный сустав.Три области сочленения образуют голеностопный сустав: надосредиальная поверхность таранной кости сочленяется с медиальной лодыжкой большеберцовой кости, верхняя часть таранной кости сочленяется с дистальным концом большеберцовой кости, а латеральная сторона таранной кости сочленяется с латеральной лодыжкой. лодыжка малоберцовой кости. В нижней части таранная кость сочленяется с пяточной костью (пяточной костью), самой большой костью стопы, которая образует пятку. Вес тела переносится с большеберцовой кости на таранную кость к пяточной кости, которая опирается на землю. Медиальная пяточная кость имеет выступающее костное расширение, называемое sustentaculum tali («опора для таранной кости»), которое поддерживает медиальную сторону таранной кости.
Медиальная пяточная кость имеет выступающее костное расширение, называемое sustentaculum tali («опора для таранной кости»), которое поддерживает медиальную сторону таранной кости.
Кости стопы
Кости стопы делятся на три группы. Задняя стопа образована семью костями предплюсны. В средней части стопы расположены пять плюсневых костей. Пальцы ног содержат фаланги.
Кубовидная кость сочленяется с передним концом пяточной кости. Кубовид имеет глубокую бороздку, проходящую по его нижней поверхности, через которую проходит мышечное сухожилие.Таранная кость сочленяется спереди с ладьевидной костью, которая, в свою очередь, сочленяется спереди с тремя клиновидными («клиновидными») костями. Это медиальная клинопись, промежуточная клинопись и латеральная клинопись. Каждая из этих костей имеет широкую верхнюю поверхность и узкую нижнюю поверхность, которые вместе создают поперечную (медиально-латеральную) кривизну стопы. Ладьевидная и латеральная клиновидные кости также сочленяются с медиальной стороной кубовидной кости.
Используйте это руководство, чтобы изучить кости стопы.Какие кости предплюсны входят в проксимальную, промежуточную и дистальную группы?
Передняя половина стопы образована пятью плюсневыми костями, которые расположены между предплюсневыми костями задней части стопы и фалангами пальцев стопы (см. [Ссылка]). Эти удлиненные кости пронумерованы 1–5, начиная с медиальной стороны стопы. Первая плюсневая кость короче и толще остальных. Вторая плюсневая кость самая длинная. Основание плюсневой кости — это проксимальный конец каждой плюсневой кости.Они соединяются с кубовидной или клиновидной костями. Основание пятой плюсневой кости имеет большое латеральное расширение, обеспечивающее прикрепление мышц. Это расширенное основание пятой плюсневой кости можно почувствовать как костлявую шишку в средней точке вдоль латеральной границы стопы. Расширенный дистальный конец каждой плюсневой кости является головкой плюсневой кости. Каждая плюсневая кость соединяется с проксимальной фалангой пальца стопы, образуя плюснево-фаланговый сустав. Головки плюсневых костей также опираются на землю и образуют шар (передний конец) стопы.
Головки плюсневых костей также опираются на землю и образуют шар (передний конец) стопы.
Пальцы ног содержат в общей сложности 14 костей фаланг (фаланг), расположенных аналогично фалангам пальцев (см. [Ссылка]). Пальцы ноги пронумерованы от 1 до 5, начиная с большого пальца стопы (hallux). У большого пальца ноги есть две фаланги, проксимальная и дистальная фаланги. У всех остальных пальцев есть проксимальная, средняя и дистальная фаланги. Сустав между соседними костями фаланги называется межфаланговым суставом.
Перейдите по этой ссылке, чтобы узнать о бурсите, локализованном отеке на медиальной стороне стопы, рядом с первым плюснефаланговым суставом, у основания большого пальца стопы.Что такое бурсит и какой тип обуви, скорее всего, вызовет его развитие?
Когда ступня соприкасается с землей во время ходьбы, бега или прыжков, вес тела оказывает на ступню огромное давление и силу. Во время бега сила, прилагаемая к каждой ноге, когда она касается земли, может в 2,5 раза превышать вес вашего тела. Кости, суставы, связки и мышцы стопы поглощают эту силу, что значительно снижает количество ударов, которые передаются в нижнюю конечность и тело.Своды стопы играют важную роль в этой амортизирующей способности. Когда к стопе прикладывается вес, эти своды несколько сглаживаются, поглощая энергию. Когда вес снимается, арка отскакивает, придавая шагу «пружину». Арки также служат для распределения веса тела из стороны в сторону и между концами стопы.
Кости, суставы, связки и мышцы стопы поглощают эту силу, что значительно снижает количество ударов, которые передаются в нижнюю конечность и тело.Своды стопы играют важную роль в этой амортизирующей способности. Когда к стопе прикладывается вес, эти своды несколько сглаживаются, поглощая энергию. Когда вес снимается, арка отскакивает, придавая шагу «пружину». Арки также служат для распределения веса тела из стороны в сторону и между концами стопы.
Стопа имеет поперечный свод, медиальный продольный свод и латеральный продольный свод (см. [Ссылка]). Поперечный свод стопы формирует медиально-латеральный изгиб средней части стопы.Он образован клиновидной формой клиновидных костей и оснований (проксимальных концов) с первой по четвертую плюсневые кости. Эта арка помогает распределить вес тела из стороны в сторону внутри стопы, позволяя стопе адаптироваться к неровной поверхности.
Продольные своды проходят по всей длине стопы. Боковая продольная дуга относительно плоская, а медиальная продольная дуга больше (выше). Продольные дуги образованы костей предплюсны сзади и костей плюсны спереди.Эти арки поддерживаются с обоих концов, где они касаются земли. Сзади эта поддержка обеспечивается пяточной костью, а спереди головками (дистальными концами) плюсневых костей. Таранная кость, принимающая на себя вес тела, расположена вверху продольных дуг. Затем вес тела передается от таранной кости к земле через передний и задний концы этих дуг. Крепкие связки соединяют соседние кости стопы, чтобы предотвратить нарушение свода стопы при нагрузке.В нижней части стопы дополнительные связки связывают передний и задний концы дужек. Эти связки обладают эластичностью, что позволяет им несколько растягиваться при нагрузке, что позволяет раздвигать продольные дуги. Растяжение этих связок сохраняет энергию в стопе, а не передает эти силы в ногу. Сокращение мышц стопы также играет важную роль в поглощении энергии. Когда вес снимается, эластичные связки отталкиваются и сближают концы дуг.Это восстановление свода высвобождает накопленную энергию и повышает энергоэффективность ходьбы.
Продольные дуги образованы костей предплюсны сзади и костей плюсны спереди.Эти арки поддерживаются с обоих концов, где они касаются земли. Сзади эта поддержка обеспечивается пяточной костью, а спереди головками (дистальными концами) плюсневых костей. Таранная кость, принимающая на себя вес тела, расположена вверху продольных дуг. Затем вес тела передается от таранной кости к земле через передний и задний концы этих дуг. Крепкие связки соединяют соседние кости стопы, чтобы предотвратить нарушение свода стопы при нагрузке.В нижней части стопы дополнительные связки связывают передний и задний концы дужек. Эти связки обладают эластичностью, что позволяет им несколько растягиваться при нагрузке, что позволяет раздвигать продольные дуги. Растяжение этих связок сохраняет энергию в стопе, а не передает эти силы в ногу. Сокращение мышц стопы также играет важную роль в поглощении энергии. Когда вес снимается, эластичные связки отталкиваются и сближают концы дуг.Это восстановление свода высвобождает накопленную энергию и повышает энергоэффективность ходьбы.
Растяжение связок, поддерживающих продольные дуги, может вызвать боль. Это может произойти у людей с избыточным весом, у людей, которые работают в течение длительного времени (например, официантка), ходят пешком или бегают на большие расстояния. Если растяжение связок является продолжительным, чрезмерным или повторяющимся, оно может привести к постепенному удлинению поддерживающих связок с последующим вдавлением или разрушением продольных дуг, особенно на медиальной стороне стопы.Это состояние называется pes planus («плоскостопие» или «выпадение сводов стопы»).
Нижняя конечность разделена на три области. Это бедро, расположенное между тазобедренным и коленным суставами; нога, расположенная между коленным и голеностопным суставами; и дистальнее щиколотки — стопы. В каждой нижней конечности по 30 костей. Это бедренная кость, надколенник, большеберцовая кость, малоберцовая кость, семь предплюсневых костей, пять плюсневых костей и 14 фаланг.
Бедренная кость — единственная кость бедра. Его закругленная головка соединяется с вертлужной впадиной тазовой кости, образуя тазобедренный сустав.На головке имеется ямка на голове для прикрепления связки головки бедренной кости. Узкая шейка снизу соединяется с большим и малым вертлугами. Между этими костными расширениями проходят межвертельная линия на передней части бедра и более крупный межвертельный гребень на задней части бедра. На заднем диафизе бедренной кости проксимально расположен ягодичный бугорок, а в его средней части — aspera linea. Расширенный дистальный конец состоит из трех суставных поверхностей: медиального и латерального мыщелков и поверхности надколенника.Наружными краями мыщелков являются медиальный и латеральный надмыщелки. Приводящий бугорок находится на верхней стороне медиального надмыщелка.
Его закругленная головка соединяется с вертлужной впадиной тазовой кости, образуя тазобедренный сустав.На головке имеется ямка на голове для прикрепления связки головки бедренной кости. Узкая шейка снизу соединяется с большим и малым вертлугами. Между этими костными расширениями проходят межвертельная линия на передней части бедра и более крупный межвертельный гребень на задней части бедра. На заднем диафизе бедренной кости проксимально расположен ягодичный бугорок, а в его средней части — aspera linea. Расширенный дистальный конец состоит из трех суставных поверхностей: медиального и латерального мыщелков и поверхности надколенника.Наружными краями мыщелков являются медиальный и латеральный надмыщелки. Приводящий бугорок находится на верхней стороне медиального надмыщелка.
Надколенник — это сесамовидная кость, расположенная внутри мышечного сухожилия. Он сочленяется с поверхностью надколенника на передней стороне дистального отдела бедренной кости, тем самым защищая сухожилие мышцы от трения о бедро.
Нога содержит большую большеберцовую кость с медиальной стороны и тонкую малоберцовую кость с латеральной стороны. Большеберцовая кость несет вес тела, тогда как малоберцовая кость не несет веса.Межкостная граница каждой кости является местом прикрепления межкостной перепонки голени, соединительнотканного полотна, соединяющего большеберцовую и малоберцовую кости.
Проксимальный отдел голени состоит из расширенных медиального и латерального мыщелков, которые соединяются с медиальным и латеральным мыщелками бедренной кости, образуя коленный сустав. Между мыщелками большеберцовой кости находится межмыщелковое возвышение. На передней стороне проксимального отдела большеберцовой кости находится бугристость большеберцовой кости, которая в нижней части продолжается с передней границей большеберцовой кости.На задней стороне проксимальный отдел большеберцовой кости имеет изогнутую подошвенную линию. Костное расширение на медиальной стороне дистального отдела большеберцовой кости — это медиальная лодыжка. Бороздка на латеральной стороне дистального отдела большеберцовой кости — это малоберцовая выемка.
Бороздка на латеральной стороне дистального отдела большеберцовой кости — это малоберцовая выемка.
Головка малоберцовой кости образует проксимальный конец и сочленяется с нижней стороной латерального мыщелка большеберцовой кости. Дистальный отдел малоберцовой кости сочленяется с малоберцовой вырезкой большеберцовой кости. Расширенный дистальный конец малоберцовой кости — это латеральная лодыжка.
Задняя стопа образована семью костями предплюсны.Таранная кость соединяется выше с дистальным отделом большеберцовой кости, медиальной лодыжкой большеберцовой кости и латеральной лодыжкой малоберцовой кости, образуя голеностопный сустав. Нижняя таранная кость сочленяется с пяточной костью. Sustentaculum tali пяточной кости помогает поддерживать таранную кость. Кпереди от таранной кости находится ладьевидная кость, а кпереди от нее — медиальная, промежуточная и латеральная клиновидные кости. Кубовидная кость находится впереди пяточной кости.
Пять плюсневых костей образуют переднюю часть стопы. Основание этих костей сочленяется с кубовидной или клиновидной костями. Головки плюсневой кости своими дистальными концами сочленяются с проксимальными фалангами пальцев стопы. Большой палец стопы (палец №1) имеет проксимальную и дистальную фаланги. Остальные пальцы имеют проксимальную, среднюю и дистальную фаланги.
Основание этих костей сочленяется с кубовидной или клиновидной костями. Головки плюсневой кости своими дистальными концами сочленяются с проксимальными фалангами пальцев стопы. Большой палец стопы (палец №1) имеет проксимальную и дистальную фаланги. Остальные пальцы имеют проксимальную, среднюю и дистальную фаланги.
Посмотрите это видео, чтобы узнать, как хирургическим путем восстанавливается перелом средней части бедра. Как стабилизируются две части сломанной бедренной кости во время хирургического восстановления перелома бедренной кости?
В большом вертеле просверливается отверстие, костномозговое (медуллярное) пространство внутри бедренной кости увеличивается, и, наконец, в бедренную кость вводится интрамедуллярный стержень.Затем этот стержень прикрепляется к кости винтами.
Посетите этот сайт, чтобы выполнить виртуальную операцию по замене коленного сустава. Для правильной работы компоненты протеза колена должны быть правильно выровнены. Как обеспечивается это согласование?
Шаблоны для резки металла прикрепляются к костям, чтобы гарантировать, что кости будут правильно обрезаны перед установкой компонентов протеза.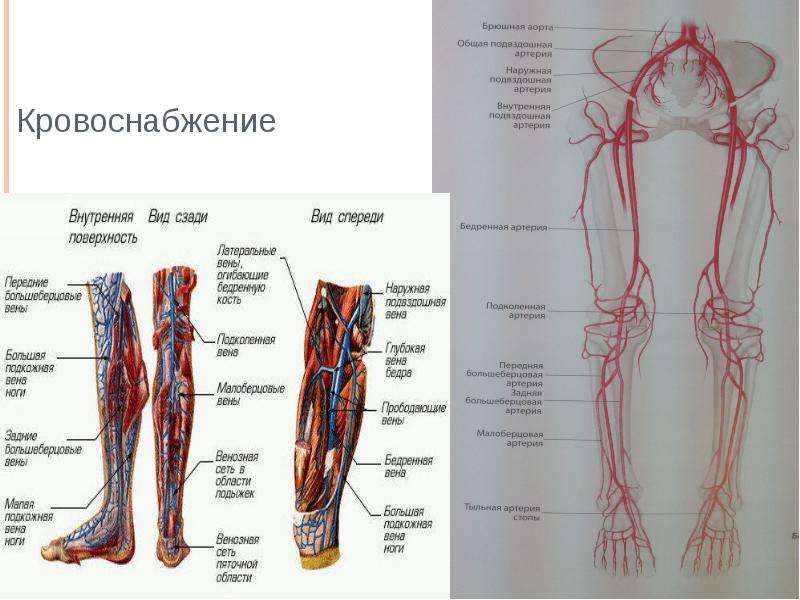
Используйте это руководство, чтобы изучить кости стопы. Какие кости предплюсны входят в проксимальную, промежуточную и дистальную группы?
Проксимальная группа костей предплюсны включает пяточную и таранную кости, ладьевидную кость является промежуточной, а дистальная группа состоит из кубовидной кости плюс медиальной, промежуточной и латеральной клиновидных костей.
Перейдите по этой ссылке, чтобы узнать о бурсите, локализованном отеке на медиальной стороне стопы, рядом с первым плюснефаланговым суставом, у основания большого пальца стопы. Что такое бурсит и какой тип обуви, скорее всего, вызовет его развитие?
Бурсит большого пальца стопы возникает в результате отклонения большого пальца стопы по направлению ко второму пальцу стопы, в результате чего дистальный конец первой плюсневой кости выступает наружу. Бурсит также может быть вызван продолжительным давлением на стопу со стороны остроконечной обуви с узкой коробкой для пальцев, которая сжимает большой палец и толкает его ко второму пальцу.
Какой костный ориентир бедра служит местом прикрепления мышц?
- ямка головы
- Малый вертел
- голова
- медиальный мыщелок
Какая структура способствует развитию коленного сустава?
- латеральная лодыжка малоберцовой кости
- бугристость большеберцовой кости
- медиальный мыщелок большеберцовой кости
- латеральный надмыщелок бедренной кости
Какая тарзальная кость соединяется с большеберцовой и малоберцовой костью?
- пяточная кость
- кубовид
- ладьевидная кость
- осыпь
Сколько всего костей найдено в стопе и пальцах ног?
- 7
- 14
- 26
- 30
Большеберцовая кость ________.
- имеет расширенный дистальный конец, называемый боковой лодыжкой.

- кость не несущая
- прочно прикреплен к малоберцовой кости межкостной перепонкой
- пальпируется (ощущается) под кожей только на ее проксимальном и дистальном концах
Определите области нижней конечности, назовите кости, обнаруженные в каждой области, и опишите костные ориентиры, которые соединяются вместе, образуя тазобедренные, коленные и голеностопные суставы.
Нижняя конечность разделена на три области.Бедро — это область, расположенная между тазобедренным и коленным суставами. Он содержит бедренную кость и надколенник. Тазобедренный сустав образован сочленением вертлужной впадины тазовой кости и головки бедренной кости. Нога — это область между коленным и голеностопным суставами, в которую входят большеберцовая кость (медиально) и малоберцовая кость (латерально). Коленный сустав образован сочленениями между медиальным и латеральным мыщелками бедренной кости, а также медиальным и латеральным мыщелками большеберцовой кости.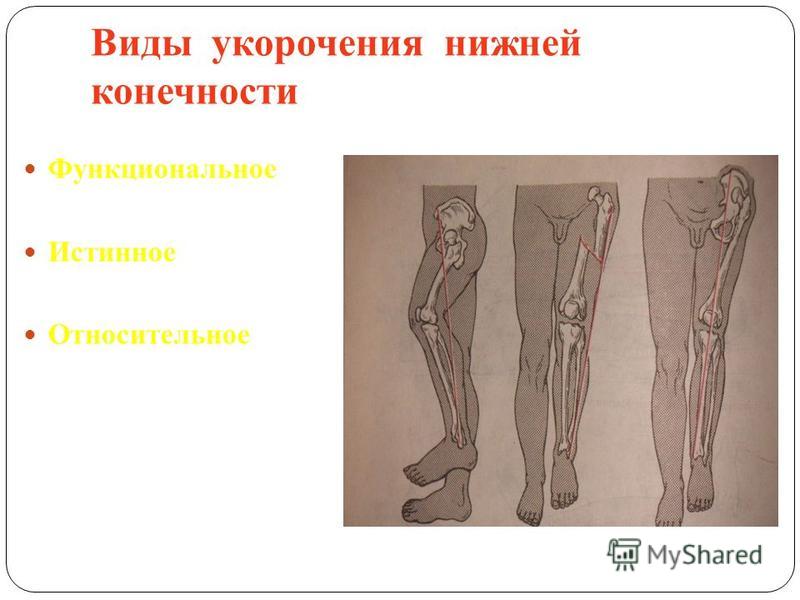 Также с коленом связана коленная чашечка, которая сочленяется с поверхностью надколенника дистального отдела бедренной кости.Стопа находится дистальнее лодыжки и содержит 26 костей. Голеностопный сустав образован сочленениями между таранной костью стопы и дистальным концом большеберцовой кости, медиальной лодыжкой большеберцовой кости и латеральной лодыжкой малоберцовой кости. Задняя стопа содержит семь костей предплюсны: таранная, пяточная, ладьевидная, кубовидная, а также медиальная, промежуточная и латеральная клиновидные кости. Передняя часть стопы состоит из пяти плюсневых костей, пронумерованных от 1 до 5, начиная с медиальной стороны стопы.Пальцы стопы содержат 14 костей фаланги, причем большой палец стопы (палец номер 1) имеет проксимальную и дистальную фаланги, а другие пальцы стопы имеют проксимальную, среднюю и дистальную фаланги.
Также с коленом связана коленная чашечка, которая сочленяется с поверхностью надколенника дистального отдела бедренной кости.Стопа находится дистальнее лодыжки и содержит 26 костей. Голеностопный сустав образован сочленениями между таранной костью стопы и дистальным концом большеберцовой кости, медиальной лодыжкой большеберцовой кости и латеральной лодыжкой малоберцовой кости. Задняя стопа содержит семь костей предплюсны: таранная, пяточная, ладьевидная, кубовидная, а также медиальная, промежуточная и латеральная клиновидные кости. Передняя часть стопы состоит из пяти плюсневых костей, пронумерованных от 1 до 5, начиная с медиальной стороны стопы.Пальцы стопы содержат 14 костей фаланги, причем большой палец стопы (палец номер 1) имеет проксимальную и дистальную фаланги, а другие пальцы стопы имеют проксимальную, среднюю и дистальную фаланги.
Таранная кость стопы принимает вес тела на большеберцовую кость. Затем таранная кость распределяет этот вес к земле в двух направлениях: половина веса тела передается в заднем направлении, а половина веса передается в переднем направлении.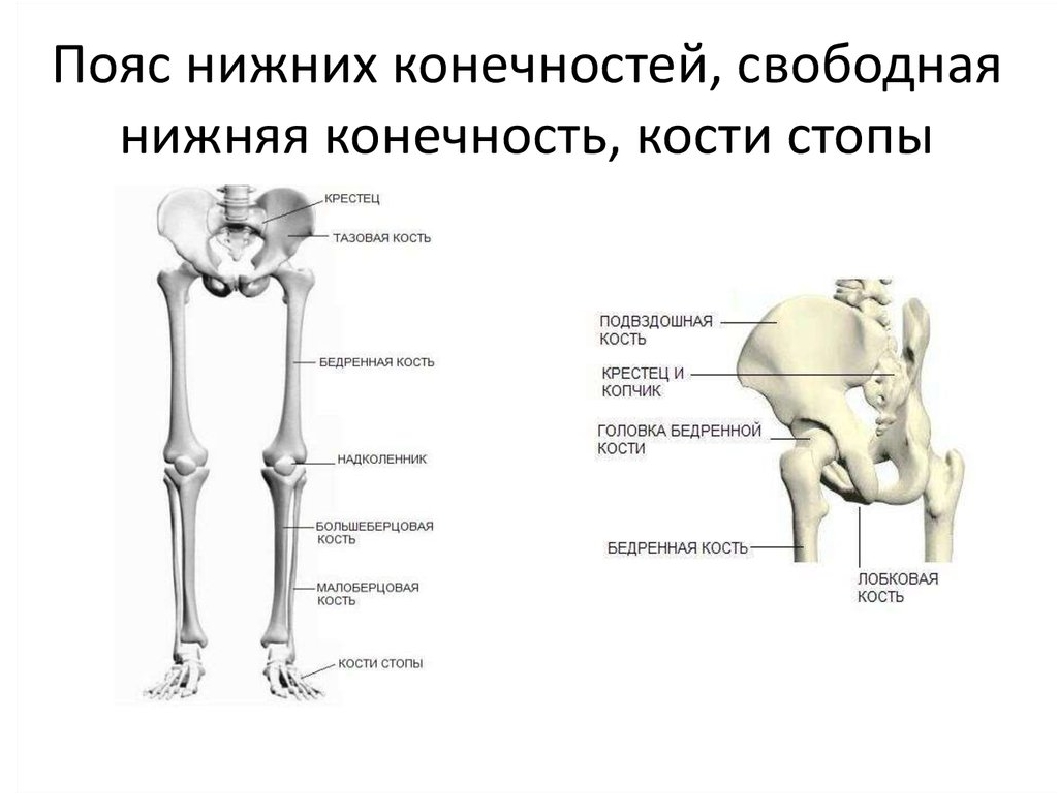 Опишите расположение костей предплюсны и плюсны, которые участвуют как в заднем, так и в переднем распределении массы тела.
Опишите расположение костей предплюсны и плюсны, которые участвуют как в заднем, так и в переднем распределении массы тела.
Таранная кость соединяется выше большеберцовой и малоберцовой костей в голеностопном суставе, при этом вес тела передается с большеберцовой кости на таранную кость. Вес тела от таранной кости передается на землю обоими концами медиального и латерального продольных сводов стопы. Вес передается сзади через обе дуги к пяточной кости, которая образует пятку стопы и контактирует с землей. На медиальной стороне стопы вес тела передается кпереди от таранной кости на ладьевидную кость, а затем на медиальную, промежуточную и латеральную клиновидные кости.Клиновидные кости передают вес вперед к первой, второй и третьей плюсневым костям, головки (дистальные концы) которых соприкасаются с землей. На боковой стороне масса тела передается кпереди от таранной кости через пяточную, кубовидную, четвертую и пятую плюсневые кости. Таким образом, таранная кость передает вес тела кзади к пяточной кости и кпереди через ладьевидную, клиновидную, кубовидную кости и плюсневые кости с первой по пятую.
Глоссарий
- приводящий бугорок
- небольшая костная выпуклость, расположенная на верхней стороне медиального надмыщелка бедренной кости
- голеностопный сустав
- сустав, который разделяет голени и ступни нижней конечности; образован сочленениями между таранной костью стопы снизу и дистальным концом большеберцовой кости, медиальной лодыжкой большеберцовой кости и латеральной лодыжкой малоберцовой кости сверху
- передний край большеберцовой кости
- узкий передний край большеберцовой кости, отходящий снизу от бугристости большеберцовой кости
- основание плюсневой кости
- расширенный проксимальный конец каждой плюсневой кости
- пяточная кость
- пяточная кость; задняя, нижняя предплюсневая кость, образующая пятку стопы
- кубовид
- предплюсневая кость, которая сочленяется сзади с пяточной костью, медиально с боковой клиновидной костью и спереди с четвертой и пятой плюсневыми костями
- большеберцово-малоберцовый сустав дистальный
- сочленение между дистальным отделом малоберцовой кости и малоберцовой вырезкой большеберцовой кости
- бедра
- бедренная кость; единственная кость бедра
- малоберцовая кость
- на боковой стороне голени обнаружена тонкая, не несущая нагрузка кость
- малоберцовая вырезка
- широкая борозда на боковой стороне дистального отдела большеберцовой кости для сочленения с малоберцовой костью в дистальном отделе большеберцовой кости
- фут
- Часть нижней конечности, расположенная дистальнее голеностопного сустава
- ямка головы
- Незначительное углубление на головке бедренной кости, которое служит местом прикрепления связки к головке бедренной кости
- ягодичный бугорок
- Шероховатая область на задней стороне проксимального отдела бедренной кости, идущая ниже от основания большого вертела
- большой вертел
- большое костное расширение бедренной кости, которое выступает выше основания шейки бедра
- большой палец
- большой палец ноги; цифра 1 стопы
- головка бедра
- закругленный проксимальный конец бедренной кости, который сочленяется с вертлужной впадиной бедренной кости, образуя тазобедренный сустав
- головка малоберцовой кости
- небольшой шишковидный проксимальный конец малоберцовой кости; сочленяется с нижней стороной латерального мыщелка большеберцовой кости
- головка плюсневой кости
- расширенный дистальный конец каждой плюсневой кости
- сустав тазобедренный
- сустав, расположенный на проксимальном конце нижней конечности; образуется сочленением между вертлужной впадиной бедренной кости и головкой бедренной кости
- межмыщелковое возвышение
- неровное возвышение на верхнем конце большеберцовой кости между суставными поверхностями медиального и латерального мыщелков
- межмыщелковая ямка
- глубокое углубление на задней стороне дистального отдела бедренной кости, разделяющее медиальный и латеральный мыщелки
- промежуточная клинопись
- середина из трех клинописных костей предплюсны; сочленяется сзади с ладьевидной костью, медиально с медиальной клиновидной костью, латерально с боковой клиновидной костью и спереди со второй плюсневой костью
- межкостный край малоберцовой кости
- небольшой гребень, спускающийся по медиальной стороне диафиза малоберцовой кости; для прикрепления межкостной перепонки между малоберцовой и большеберцовой костью
- межкостный край голени
- небольшой гребень, спускающийся по боковой стороне диафиза большеберцовой кости; для прикрепления межкостной перепонки между большеберцовой и малоберцовой костью
- межкостная перепонка голени
- лист плотной соединительной ткани, объединяющий стержни большеберцовой и малоберцовой костей
- межвертельный гребень
- короткий выступающий гребень между большим и малым вертелами на задней стороне проксимального отдела бедра
- межвертельная линия
- Малый гребень, проходящий между большим и малым вертелами на передней стороне проксимального отдела бедренной кости
- коленный шарнир
- сустав, разделяющий бедренную и голеную части нижней конечности; образованы сочленениями между медиальным и латеральным мыщелками бедренной кости, а также медиальным и латеральным мыщелками большеберцовой кости
- боковой мыщелок бедренной кости
- гладкая суставная поверхность, которая образует дистальную и заднюю стороны бокового расширения дистального отдела бедренной кости
- латеральный мыщелок большеберцовой кости
- латеральная расширенная область проксимального отдела большеберцовой кости, которая включает гладкую поверхность, которая сочленяется с латеральным мыщелком бедренной кости как часть коленного сустава
- боковая клинопись
- самая латеральная из трех клинописных костей предплюсны; сочленяется сзади с ладьевидной костью, медиально с промежуточной клиновидной костью, латерально с кубовидной костью и спереди с третьей плюсневой костью
- латеральный надмыщелок бедренной кости
- Шероховатая область бедренной кости, расположенная на боковой стороне латерального мыщелка
- боковая лодыжка
- расширенный дистальный конец малоберцовой кости
- нога
- Часть нижней конечности, расположенная между коленным и голеностопным суставами
- малый вертел
- небольшой костный выступ на медиальной стороне проксимального отдела бедра, у основания шейки бедра
- связка головки бедренной кости
- связка, охватывающая вертлужную впадину бедренной кости и ямку головки бедра
- линия aspera
- продольно идущий костный гребень, расположенный в средней трети заднего бедра
- медиальный мыщелок бедренной кости
- гладкая суставная поверхность, которая образует дистальную и заднюю стороны медиального расширения дистального отдела бедренной кости
- медиальный мыщелок большеберцовой кости
- медиальная расширенная область проксимального отдела большеберцовой кости, которая включает гладкую поверхность, которая сочленяется с медиальным мыщелком бедренной кости как часть коленного сустава
- медиальная клинопись
- самая медиальная из трех клинописных костей предплюсны; сочленяется сзади с ладьевидной костью, латерально с промежуточной клиновидной костью и спереди с первой и второй плюсневыми костями
- медиальный надмыщелок бедренной кости
- Шероховатая область дистального отдела бедренной кости, расположенная на медиальной стороне медиального мыщелка
- медиальная лодыжка
- Костное расширение на медиальной стороне дистального отдела большеберцовой кости
- плюсневая кость
- одна из пяти удлиненных костей, образующих переднюю половину стопы; пронумерованы 1–5, начиная с медиальной стороны стопы
- плюснефаланговый сустав
- сочленение между плюсневой костью стопы и проксимальной фалангой пальца стопы
- ладьевидная кость
- предплюсневая кость, которая сочленяется сзади с таранной костью, латерально с кубовидной костью и спереди с медиальной, промежуточной и латеральной клиновидными костями
- шейка бедра
- суженная область, расположенная ниже головки бедренной кости
- надколенник
- коленная чашечка; самая большая сесамовидная кость тела; сочленяется с дистальным отделом бедра
- поверхность надколенника
- гладкая бороздка, расположенная на передней стороне дистального отдела бедра, между медиальным и латеральным мыщелками; место сочленения надколенника
- фаланга стопы
- (множественное число = фаланги) одна из 14 костей, образующих пальцы ног; к ним относятся проксимальная и дистальная фаланги большого пальца стопы, а также проксимальная, средняя и дистальная фаланги пальцев со второго по пятый
- проксимальный тибиофибулярный сустав
- сочленение между головкой малоберцовой кости и нижней частью латерального мыщелка большеберцовой кости
- стержень бедренной кости
- область цилиндрической формы, образующая центральную часть бедренной кости
- стержень малоберцовой кости
- удлиненная тонкая часть, расположенная между расширенными концами малоберцовой кости
- Вал большеберцовой кости
- треугольной формы, центральная часть большеберцовой кости
- единственная линия
- Небольшой диагонально идущий гребень, расположенный на задней стороне проксимального отдела большеберцовой кости
- Sustentaculum tali
- Костный выступ, отходящий от медиальной стороны пяточной кости
- осыпь
- предплюсневая кость, которая соединяется сверху с большеберцовой и малоберцовой костью в голеностопном суставе; также соединяется снизу с пяточной костью и спереди с ладьевидной костью
- кость предплюсны
- одна из семи костей задней части стопы; включает пяточную, таранную, ладьевидную, кубовидную, медиальную клиновидную, промежуточную клиновидную и латеральную клиновидные кости
- бедро
- Часть нижней конечности, расположенная между тазобедренным и коленным суставами
- большеберцовая кость
- кость голени; большая несущая кость, расположенная на медиальной стороне ноги
- бугристость большеберцовой кости
- возвышение на передней поверхности проксимального отдела большеберцовой кости
Патологии нижних конечностей у детей
ПАМЕЛА САСС, M. D., и ГИНВА ХАССАН, доктор медицины, Государственный университет Нью-Йорка — Медицинский центр Нижнего штата, Бруклин, Нью-Йорк
D., и ГИНВА ХАССАН, доктор медицины, Государственный университет Нью-Йорка — Медицинский центр Нижнего штата, Бруклин, Нью-Йорк
Am Fam Physician. 1 августа 2003 г .; 68 (3): 461-468.
Вращательные и угловые проблемы — это два типа аномалий нижних конечностей, часто встречающиеся у детей. Проблемы с вращением включают в себя вход и выход. Инвазия вызывается одним из трех типов деформации: приведенная плюсневая кость, внутренний перекрут большеберцовой кости и усиление антеверсии бедренной кости. Инициирование встречается реже, чем входящее, и его причины аналогичны, но противоположны причинам проникновения.К ним относятся ретроверсия бедра и наружный перекрут большеберцовой кости. Угловые проблемы включают искривление ног и колени. Точный диагноз может быть поставлен на основании тщательного анамнеза и физического обследования, которое включает торсионный профиль (четырехкомпонентный состав измерений нижних конечностей). Доступны графики нормальных значений и значений с двумя стандартными отклонениями для каждого компонента торсионного профиля. В большинстве случаев аномалия со временем улучшается. Тщательное медицинское обследование, объяснение естественного течения болезни и серийные измерения обычно успокаивают родителей.Лечение обычно консервативное. Специальная обувь, гипсовая повязка или подтяжки редко бывают полезными и не имеют доказанной эффективности. Хирургия предназначена для детей старшего возраста с деформацией от трех до четырех стандартных отклонений от нормы.
Родители часто обращаются за медицинской помощью по поводу внешнего вида нижних конечностей у своих детей. В большинстве случаев жалоба связана с нормальным ростом и развитием ребенка, и проблема разрешается без лечения по мере роста ребенка. Общие вариации включают проблемы с вращением (входящий, носковый) и угловые проблемы (genu varum [кривые ноги], genu valgum [удары коленями]).
Нормальный диапазон вращения стопы, ноги и бедра включает измерения, которые находятся в пределах двух стандартных отклонений от среднего. Вариация становится уродством, когда величина отклонения от нормы для данного возраста составляет более двух стандартных отклонений. Например, нормальный внешний поворот бедра для пятилетнего ребенка составляет от 30 до 65 градусов. Те, у кого значения вращения бедра за пределами этого диапазона, считаются деформациями. Тщательный анамнез и физикальное обследование — все, что необходимо, чтобы определить, требует ли жалоба дальнейшей оценки.
Анамнез и физикальное обследование
В таблице 1 даны определения ортопедической терминологии, используемые при анамнезе, осмотре и диагностике. Таблица 21,2 включает важные аспекты, которые необходимо получить при обследовании ребенка с проблемами нижних конечностей.
Просмотр / печать таблицы
ТАБЛИЦА 1Ортопедическая терминология
| Термин | Определение |
|---|---|
Антеверсия | Передний поворот головки бедра или угол наклона головки бедра. |
Аддукция | Движение конечности по направлению к средней линии тела в коронарной плоскости. |
Valgum | Угол кости дистальнее сустава или в части кости от средней линии. Genu valgum приводит к поражению коленями, потому что углы дистальнее колен отклоняются от средней линии. |
Varum | Угол кости или внутри кости по направлению к средней линии.Genu varum приводит к искривлению ног. |
Ортопедическая терминология
| Термин | Определение |
|---|---|
Антеверсия | Переднее скручивание или изгиб головки бедренной кости. |
Аддукция | Движение конечности по направлению к средней линии тела в коронарной плоскости. |
Valgum | Угол кости дистальнее сустава или в части кости от средней линии.Genu valgum приводит к поражению коленями, потому что углы дистальнее колен отклоняются от средней линии. |
Varum | Угол кости или внутри кости по направлению к средней линии. Genu varum приводит к искривлению ног. |
Посмотреть / распечатать таблицу
ТАБЛИЦА 2История приема ребенка с проблемами нижних конечностей
Основная жалоба | Точно знайте, что беспокоит родителей, чтобы предоставить прогностическую информацию и обсудить естественная история. |
Полная история болезни | Включите беременность, роды и развитие матери. Опрос перинатальных событий и двигательного развития может выявить диагноз церебрального паралича. |
Продолжительность жалобы и прогрессирование | В анамнезе следует выяснить, возникла ли проблема при рождении, до или после ходьбы. Как изменилась проблема за последние несколько месяцев? |
Семейный анамнез | Аномалии нижних конечностей часто имеют наследственную тенденцию.Знание опыта родителей и их отношения к аналогичным проблемам может помочь в обсуждении позже. |
Почему беспокойство? | Узнайте, почему ребенок находится в вашем офисе или клинике. Это походка или косметика? Походка и ноги малыша отличаются от походки и ног взрослого. Беспокойство родителей часто связано с непониманием того, как развивается походка. |
Признаки и симптомы | Спросите о боли, хромоте, спотыкании и падении. |
Привычки сидения | Внутренний перекрут большеберцовой кости обычно ассоциируется с сидением на ступнях, в то время как усиление антеверсии бедренной кости связано с сидением в положении «W». |
Отягчающие факторы | Деформации скручивания становятся более очевидными при утомлении. |
Сбор анамнеза у ребенка с проблемами нижних конечностей
Основная жалоба | Точно знайте, что беспокоит родителей, чтобы предоставить прогностическую информацию и обсудить естественную историю. |
Полная история болезни | Включите беременность, роды и развитие матери. Опрос перинатальных событий и двигательного развития может выявить диагноз церебрального паралича. |
Продолжительность жалобы и прогрессирование | В анамнезе следует выяснить, возникла ли проблема при рождении, до или после ходьбы. Как изменилась проблема за последние несколько месяцев? |
Семейный анамнез | Аномалии нижних конечностей часто имеют наследственную тенденцию.Знание опыта родителей и их отношения к аналогичным проблемам может помочь в обсуждении позже. |
Почему беспокойство? | Узнайте, почему ребенок находится в вашем офисе или клинике. Это походка или косметика? Походка и ноги малыша отличаются от походки и ног взрослого. Беспокойство родителей часто связано с непониманием того, как развивается походка. |
Признаки и симптомы | Спросите о боли, хромоте, спотыкании и падении. |
Привычки сидения | Внутренний перекрут большеберцовой кости обычно ассоциируется с сидением на ступнях, в то время как усиление антеверсии бедренной кости связано с сидением в положении «W». |
Отягчающие факторы | Деформации скручивания становятся более очевидными при утомлении. |
Физический осмотр должен включать оценку роста и веса. Нормальный для возраста размер создает патологические состояния (например,g., гипофосфатемический рахит, метаболическое заболевание костей) маловероятно. 3,4 Необходимо обследовать позвоночник на предмет сколиоза, волосяных пятен или пазух носа. Необходимо провести неврологическое обследование, чтобы исключить нервно-мышечные расстройства.1,5 Нижние конечности следует исследовать на предмет признака Тренделенбурга (рис. 1) и несоответствия длины ног, чтобы исключить дисплазию тазобедренного сустава.1,4,5 Диапазон движений бедер , колени и лодыжки должны быть определены. необходимо проверить признаки расшатывания суставов (рис. 2), которые имитируют появление крутильной / угловой деформации.Большинство детей младше трех лет будут иметь все результаты. Таким образом, эти характеристики становятся более значимыми по мере взросления детей.
Просмотреть / распечатать Рисунок
РИСУНОК 1.
Знак Тренделенбурга. Таз наклоняется к нормальному бедру, когда вес приходится на пораженную сторону. [ исправлено]
РИСУНОК 1.
Знак Тренделенбурга. Таз наклоняется к нормальному бедру, когда вес приходится на пораженную сторону.[ исправлено]
РИСУНОК 2.
Системы регистрации вялости у детей.
Следует установить наличие или отсутствие плоскостопия. Следует проверить боковой край стопы; если она загнута внутрь, у ребенка имеется плюсневая мышца. Нормальное тыльное сгибание голеностопного сустава выше нейтрального положения (Рисунок 3) необходимо проверить, чтобы определить, является ли деформация стопы гибкой.4
Просмотр / печать Рисунок
РИСУНОК 3.
Нормальный диапазон тыльного сгибания голеностопного сустава составляет 20 градусов. Нормальное подошвенное сгибание составляет 50 градусов.
РИСУНОК 3.
Нормальный диапазон тыльного сгибания голеностопного сустава составляет 20 градусов. Нормальное подошвенное сгибание составляет 50 градусов.
Торсионный профиль
Торсионный профиль — это совокупность измерений нижних конечностей.6 Он различает изменения бедер, голеней и стоп как анатомическую основу аномалии скручивания. Он также документирует серьезность отклонения от нормы.Проблемы вращения должны быть клинически оценены, а результаты сопоставлены с нормальными значениями. На рисунке 4 показаны нормальные значения и значения с двумя стандартными отклонениями для трех из четырех компонентов торсионного профиля, а именно: угол продвижения стопы, выравнивание передней части стопы, вращение бедра и угол бедра и стопы.
Просмотр / печать Рисунок
РИСУНОК 4.
Торсионные профили. Диаграммы включают нормальные значения и два стандартных отклонения и могут использоваться для записи результатов и демонстрации родителям.
По материалам Wenger DR, Rang M. Искусство и практика детской ортопедии. Нью-Йорк: Raven Press, 1993.
РИСУНОК 4.
Торсионные профили. Диаграммы включают нормальные значения и два стандартных отклонения и могут использоваться для записи результатов и демонстрации родителям.
По материалам Wenger DR, Rang M. Искусство и практика детской ортопедии. Нью-Йорк: Raven Press, 1993.
Угол движения стопы
Также известный как угол походки, это угол, образованный ступней по отношению к прямой линии, нанесенной в направлении движения ребенка.7 Ноги ребенка можно протереть мелом, прежде чем идти по длинной полоске бумаги к своим родителям. 6 Затем можно измерить угол. Знак плюс обозначает угол наклона, а знак минус обозначает угол наклона. Угол прогрессирования стопы может быть нормальным у детей с комбинированной торсионной деформацией (например, медиальный перекрут бедренной кости, компенсированный латеральным перекрутом большеберцовой кости). боковая кайма — С-образная.
Вращение бедра
Диапазон внутреннего и внешнего вращения бедер следует измерять, когда ребенок лежит на животе, а колени согнуты под углом 90 градусов. Внутреннее вращение определяется полным отведением ног. Наружное вращение определяется полным приведением ног. Степени внутреннего и внешнего вращения обычно равны, около 45 градусов. У детей с избыточной антеверсией бедренной кости ось шейки бедра повернута кпереди по отношению к фронтальной плоскости мыщелков бедренной кости.Внутреннее вращение намного превосходит внешнее вращение, в то время как обратное верно при ретроверсии бедренной кости.
Угол бедра и стопы
Угол между осью стопы и осью бедра следует измерять, когда ребенок лежит на животе, а колени согнуты под углом 90 градусов. Углам вхождения в схождение присваиваются отрицательные значения, а углам выхода из схождения — положительные значения. Угол описывает степень перекрута большеберцовой кости. Следует измерить каждую ногу, потому что проблема может быть односторонней или ноги могут отличаться по степени перекручивания.5 Обычно ось стопы смещена на 10 градусов относительно оси бедра. Если стопа поворачивается относительно оси бедра, у ребенка имеется внутренний перекрут большеберцовой кости.7
Дополнительные измерения
В дополнение к тесту профиля скручивания для кривоногих и коленных суставов необходимо количественно определить изгиб, измеряя межмыщелковое или межмыщелковое расстояние. (Рисунок 5) .3 Стандартные значения для этих измерений показаны на Рисунке 6. Межмыщелковая железа измеряет степень genu varum и представляет собой расстояние между медиальными мыщелками бедра, когда нижние конечности расположены так, чтобы медиальные лодыжки соприкасались.Интермалеолярное измерение количественно определяет genu valgum и представляет собой расстояние между медиальными лодыжками и соприкасающимися медиальными мыщелками бедренной кости. Недостаток межлопаточной и межмыщелковой кости заключается в том, что это относительные размеры, на которые влияет размер ребенка. Измерение угла бедренной кости с помощью гониометра — более точный способ количественной оценки угла. Однако получение надежных гониометрических показателей у ребенка часто является проблемой. Для этого можно использовать карту Салениуса и Ванкки.8
Просмотр / печать Рисунок
РИСУНОК 5
Genu varum (кривые ноги) и genu valgum (колени). Межмыщелковое расстояние — это ширина между коленями, когда ступни расположены как можно ближе друг к другу (A). Межлопаточное расстояние — это ширина между лодыжками, когда колени ребенка соединены вместе (B).
РИСУНОК 5
Genu varum (кривые ноги) и genu valgum (колени). Межмыщелковое расстояние — это ширина между коленями, когда ступни расположены как можно ближе друг к другу (A).Межлопаточное расстояние — это ширина между лодыжками, когда колени ребенка соединены вместе (B).
Правообладатель не предоставлял права на воспроизведение данного объекта на электронных носителях. Сведения об отсутствующем элементе см. В исходной печатной версии данной публикации.
РИСУНОК 6.
Клинические условия
ПРИ ПОПАДАНИИ
Интродукция вызвана одним из трех типов деформации: приведенной плюсневой костью, внутренним перекрутом большеберцовой кости и усилением антеверсии бедренной кости (рис. 7).Причина интонации зависит от возраста ребенка.9 В первый год жизни причиной обычно является плюсневая мышца, отдельно или в сочетании с внутренним перекрутом большеберцовой кости. У детей младшего возраста причиной является внутренний перекрут большеберцовой кости отдельно или в сочетании с приведением плюсны и может затрагивать одну или обе стороны. В раннем детстве причиной обычно является антеверсия бедренной кости, которая почти всегда двусторонняя и симметричная.
Просмотр / печать рисунка
РИСУНОК 7.
Intoeing. Источник проникновения может лежать в ноге или ступне. Внутренний перекрут большеберцовой кости обычно связан с сидением на ногах (А). Повышенная антеверсия бедра обычно ассоциируется с сидением в положении «W» (B).
РИСУНОК 7.
Intoeing. Источник проникновения может лежать в ноге или ступне. Внутренний перекрут большеберцовой кости обычно связан с сидением на ногах (А). Повышенная антеверсия бедренной кости обычно связана с сидением в положении «W» (B).
ПРИСОЕДИНЕННАЯ ПЛЮСКА
Приводная плюсна является наиболее частой врожденной деформацией стопы, которая встречается 9 у одного из 1000 живорожденных. Это чаще встречается у детей женского пола 10, причем с левой стороны чаще, чем с правой.9 Наиболее вероятная причина — внутриматочная тампонировка. При осмотре выявлено приведение переднего отдела стопы с выпуклым боковым краем. Голеностоп нормально движется. Это заболевание отличается от косолапости, при которой стопа не изгибается сверх нормы, пятка находится в варум (медиальное отклонение), а подошва имеет форму почки, если смотреть снизу.11 Стопу следует оценить на гибкость, удерживая пятку в нейтральном положении и отводя переднюю часть стопы, по крайней мере, в нейтральное положение (Рисунок 8). 4 Если это невозможно сделать, то деформация ригидная (т. Е. Варусная плюсневая кость). От восьмидесяти пяти до 90 процентов случаев приведенной плюсны, выявленных при рождении, разрешаются без лечения к одному году.4 [уровень доказательности B, нерандомизированные исследования]
Просмотр / печать Рисунок
РИСУНОК 8.
Методика оценки гибкости приводящей плюсны.Задняя часть стопы стабилизируется за счет бокового давления на пяточно-кубовидный сустав, а передняя часть стопы отводится.
РИСУНОК 8.
Методика оценки гибкости приводящей плюсны. Задняя часть стопы стабилизируется за счет бокового давления на пяточно-кубовидный сустав, а передняя часть стопы отводится.
Гибкая приведенная плюсневая мышца управляется упражнениями на растяжку в течение первых восьми месяцев жизни. Родителям рекомендуется держать заднюю часть стопы ребенка в одной руке, а переднюю — в другой, и растягивать среднюю часть стопы, открывая изгиб в форме буквы «С» и слегка корректируя ее.Это упражнение следует выполнять пять раз при каждой смене подгузника.11 Гибкие деформации, сохраняющиеся более восьми месяцев, и жесткие деформации могут потребовать гипсовой повязки (пациента можно направить к ортопеду для наложения гипса). Лучшие результаты достигаются, если лечение начато в возрасте до восьми месяцев2 [уровень доказательности B, нерандомизированные исследования]
Повязки следует менять каждые две недели, а коррекция обычно достигается после трех или четырех повязок. Остаточный аддукт не вызывает длительной инвалидности.Хирургическое вмешательство не рекомендуется из-за частых хирургических осложнений.9
Младенцы могут иметь умеренное приведение плюсны и сильное приведение большого пальца стопы (плюсна первичная варус). Лечение заключается в хирургическом освобождении сухожилия, отводящего большой палец большого пальца, которое проводится в возрасте от шести до 18 месяцев.11
ВНУТРЕННИЙ КРУТО БОЛЬНИЦЫ
Внутренний перекрут большеберцовой кости является наиболее частой причиной интонации.9,12 Она в равной степени затрагивает мужчин и женщин и часто бывает асимметричный с поражением левой стороны больше, чем правой.Считается, что причиной является внутриутробное положение, сон в положении лежа на животе после рождения и сидение на ногах (рис. 7). Ребенок с внутренним перекрутом большеберцовой кости ходит коленной чашечкой вперед, а ступни — внутрь. Это приводит к внутреннему углу продвижения стопы и внутреннему углу ступни к бедру. В 90% случаев внутренний перекрут большеберцовой кости постепенно разрешается самостоятельно к тому времени, когда ребенок достигает восьмилетнего возраста.9 [уровень доказательности B, нерандомизированные исследования] Избегание сна на животе и сидения на ногах улучшает разрешение.Ночные шины, клинья для обуви и ортопедические стельки не нужны и неэффективны.9 Остеотомия большеберцовой кости связана с высокой частотой осложнений из-за синдрома компартмента или повреждения малоберцового нерва. Условия, которые могут способствовать оперативной коррекции, включают: (1) возраст старше восьми лет, (2) ребенок со значительной или функциональной деформацией и (3) угол бедра и стопы более чем на три стандартных отклонения выше среднего13
УВЕЛИЧЕННАЯ БЕДРЕННАЯ АНТЕВЕРСИЯ
Бедренная антеверсия описывает нормальное положение бедренной кости, которая при рождении повернута кнутри на своей длинной оси.Это часто является семейным и обычно двусторонним, поражая женщин больше, чем мужчин.5,9 Ребенок с повышенной антеверсией бедренной кости ходит, направив коленную чашечку и ступни внутрь. Походка кажется неуклюжей, и ребенок может споткнуться в результате скрещивания ног.9 Ребенок будет иметь сильную тенденцию сидеть в положении «W» (рис. 7). Физикальное обследование выявляет повышенную внутреннюю ротацию бедра (до 90 градусов) и уменьшенную внешнюю ротацию. Повышенная антеверсия бедренной кости обычно диагностируется после трех лет, достигает пика в четыре-шесть лет, а затем постепенно проходит.12 Самопроизвольное разрешение наступает более чем в 80% случаев в позднем детстве.9 [уровень доказательности B, нерандомизированные исследования] Диапазон движений бедра можно измерять каждые 6–12 месяцев, чтобы зафиксировать постепенное уменьшение антеверсии бедра. Безоперационное лечение неэффективно.9,13 Повышенная антеверсия бедренной кости является доброкачественным состоянием, и осложнения хирургического вмешательства возникают часто.9 Условия, которые могут поддерживать хирургический подход, включают (1) возраст старше восьми лет, (2) тяжелую деформацию, которая создает значительные косметическая и функциональная инвалидность, (3) антеверсия более 50 градусов, (4) деформация, превышающая среднее значение более чем на три стандартных отклонения, и (5) семья, осведомленная о рисках процедуры.13
Out-toeing
Out-toeing менее распространено, чем ineing, и его причины аналогичны, но противоположны причинам ineing.
РЕТРОВЕРСИЯ БЕДРА
Ретроверсия бедра является обычным явлением в раннем младенчестве и вызывается контрактурой внешней ротации бедра, вторичной по отношению к внутриматочной тампонаде.1,7,9 Это становится очевидным, когда ребенок перед ходьбой стоит с почти повернутыми стопами. 90 градусов (это иногда называют «внешностью Чарли Чаплина») 12. Ретроверсия бедренной кости чаще встречается у детей с ожирением.Когда бедренная ретроверсия односторонняя, она чаще встречается с правой стороны.1,9
Физикальное обследование выявляет повышенное внешнее вращение почти до 90 градусов и снижение внутреннего вращения. Оно может постепенно улучшаться само по себе в течение первого года ходьбы.1,7,10 Если разрешение неочевидно и при последующих посещениях в возрасте двух-трех лет присутствует постоянная внешняя ротация, показано направление к ортопеду, поскольку сохраняется постоянная боковая ротация. перекрут бедренной кости связан с остеоартрозом, повышенным риском стрессового перелома нижних конечностей и смещением эпифиза верхней части бедренной кости.9 [уровень доказательности C, мнение эксперта] Безоперационное лечение неэффективно.1,9,10
НАРУЖНЫЙ перекрут большеберцовой кости
Наружный перекрут большеберцовой кости обычно наблюдается в возрасте от четырех до семи лет.1,9 Часто бывает односторонним и чаще встречается с правой стороны.9 Большеберцовая кость поворачивается в латеральном направлении по мере роста, что ухудшает латеральный перекрут большеберцовой кости.9,13 Хирургическое вмешательство имеет высокий уровень осложнений и не должно проводиться до достижения ребенком возраста более 10 лет. Деформация должна быть серьезной с углом бедра и стопы более 40 градусов, чтобы оправдать оперативную коррекцию.Инвалидность из-за латерального перекрута большеберцовой кости обычно возникает из-за нестабильности надколенника и боли. 9 Таким образом, латеральный перекрут большеберцовой кости является более частым показанием для остеотомии, чем внутренний перекрут.
ПЛОСКИЕ НОГИ
Плоскостопие часто встречается у детей, потому что развитие дуги происходит в основном до четырехлетнего возраста, а также потому, что развитие имеет широкие вариации по скорости или началу у любого конкретного ребенка14. Физический осмотр должен проверить гибкость. Если свод стопы воссоздается стоя на носке, это называется гибким плоскостопием.Арку также следует воссоздавать, когда ступня находится в зависимом положении, свисая над столом для осмотра.
Наиболее распространенной этиологией гибкого плоскостопия является дряблость связок, которая позволяет стопе провисать при нагрузке.11 Самопроизвольная коррекция обычно ожидается в течение одного года после ходьбы.8 Лечение безболезненного гибкого плоскостопия не показано. Травма, скрытая инфекция, инородное тело, тарзальная коалиция, опухоли костей или остеохондроз ладьевидной кости предплюсны могут вызвать ригидное и болезненное плоскостопие.Показано направление к ортопеду.11
Угловые вариации
Многие дети будут выглядеть кривоногими, когда они начнут ходить, а затем встанут на колени в возрасте от трех до семи лет. Постепенное изменение от varum к valgum может быть вызвано расширением таза.2
View / Print Table
TABLE 3Дифференциальная диагностика Genu Varum и Genu Valgum
Genu varum | Genu |
Физиологические bowlegs | гипофосфатемический рахита Предыдущий метафизарную перелом проксимального отдела большеберцовой кости множественной эпифизарной дисплазии Pseudoachondroplasia |
Инфантильная голень вара | |
гипофосфатемический рахита | |
метафизарные хондродисплазия | |
Фокальная фиброзно-хрящевая дисплазия |
Дифференциальный диагноз для Genu Varum и Genu Valgum
| 34242 Genu varum42 | |
Физиологических bowlegs | гипофосфатемического рахит Предыдущего метафизарного перелома проксимального отдела большеберцовой кости множественной эпифизарной дисплазия Pseudoachondroplasia |
Инфантильной голень вар | |
гипофосфатемического рахита | |
Метафизарной Хондродисплазия | |
Фокальная фиброзно-хрящевая дисплазия |
Genu varum (кривые ноги) наблюдается с рождения до двух лет, а genu valgum (нокдаун-колени) достигает пика от двух до четырех лет.3,14 Наиболее частая причина — физиологические или нормальные отклонения в развитии. Лечение заключается в серийном измерении межмыщелкового / межлопаточного расстояния для документирования постепенного спонтанного разрешения. Односторонняя деформация, прогрессирующая деформация или отсутствие спонтанного разрешения должны предупреждать врача о возможности патологической угловой деформации (Таблица 3) .3 Рекомендации по получению рентгенограмм включают (1) genu varum или genu valgum, которые превышают два стандартных отклонения для ребенка возраст (Рисунок 6), (2) рост менее 25-го процентиля, (3) genu varum, тяжесть которого увеличивалась, и (4) асимметрия выравнивания конечностей.3
Информация от Greene WB. Genu varum и genu valgum у детей: дифференциальный диагноз и рекомендации по оценке. Compr Ther 1996; 22: 22–9
Если физиологический genu varum или genu valgum сохраняется после семи-восьми лет, показано направление к ортопеду5. При патологических состояниях следует направлять для соответствующего лечения.
Лечение мышечной дисфункции нижних конечностей
Мышечная дисфункция мышц нижних конечностей, возникающая по разным причинам, связана с болью.1 Общая этиология включает периферическую сосудистую недостаточность, пояснично-крестцовую радикулопатию, артропатию нижних конечностей, особенно распространенную у людей с ожирением, травмы миофасциального типа и направление триггерных точек или диабетическую невропатию. Реже мышечные боли могут быть вызваны психосоматическими или соматоформными расстройствами, костно-суставными травмами или смешанной этиологией. Хотя вышеперечисленные категории не являются исчерпывающими, они могут служить напоминанием для занятого практикующего врача по лечению боли с точки зрения дифференциальной диагностики.Кроме того, может потребоваться рассмотреть, является ли картина боли производной от структур нижней конечности или может быть вторичной по отношению к описанной картине от туловища или внутренних органов. 1,2
Острая мышечная боль в нижних конечностях длится обычно менее 6–12 недель. Подострая боль и периодическая боль могут длиться более 12 недель. Хроническая боль обычно является результатом отсроченного или неразрешенного заживления и может длиться несколько месяцев или лет, пока не исчезнет основное заболевание. Хроническая мышечная или миофасциальная боль нижних конечностей может со временем привести к гипералгезии и аллодинии. 1,2,3 Фантомная боль в конечностях — это нервное явление, чаще связанное с полной или частичной травматической ампутацией нижней конечности.
Обсуждение, приведенное ниже, будет относиться в основном к боли при мышечно-скелетной дисфункции нижних конечностей и другим симптомам, связанным в основном с миофасцитом и родственными заболеваниями.
Эволюционная перспектива
Обзор эволюции нижней конечности показывает, что она претерпела несколько изменений. 4 Он превратился в основном из «инструмента» лазания по деревьям и цепляния веток у обезьяноподобных предков до передвижных «инструментов» у двуногих обезьян и ранних предков человека.Частично функциональные изменения включали способность выдерживать прямое тело против силы тяжести, как при стоянии и ходьбе, в течение продолжительных периодов времени, что предположительно необходимо для того, чтобы человек мог видеть выше травы саванны. Некоторые изменения в ходе эволюции включали постепенное удлинение нижней конечности по сравнению с удлинением туловища и верхней конечности. В то же время ранняя хватательная функция большого пальца стопы практически исчезла на постмладенческой стадии современного человека.
Полный текст можно найти в выпуске за ноябрь / декабрь 2005 г. Если вам нужно заказать предыдущий выпуск, нажмите здесь.
Последнее обновление: 25 июня 2020 г.
Анатомия нижней конечности
Этот модуль содержит 119 иллюстраций с маркировкой 640 анатомических структур.
Этот атлас анатомии человека был создан для студентов-медиков и, в частности, для тех, кто готовится к первому году медицинских исследований (PCEM1), для студентов-фармакологов, готовящихся к первому году фармакологических исследований (PCEP1), и для медицинских работников (студенты-медсестры, физиотерапия, остеопатия, манипулятивная радиология, врачи, хирурги, радиологи) в ортопедии, ревматологии, функциональной реабилитации, радиологии…
Бедренная кость; Коксальная кость; Тазовая кость, вид сбоку: 3D изображения
Иллюстрации анатомии нижней конечности
Эти цветные иллюстрации были созданы в векторном формате с помощью Adobe Illustrator для идеальной адаптации к сети.Эти оригинальные анатомические рисунки были созданы доктором медицины Антуаном Мишо. Затем они были интегрированы в модуль Денисом Хоа-MD с использованием Adobe Animate.
Этот модуль был разделен на несколько глав:
- Области нижней конечности, проиллюстрированные спереди и сзади на бедрах, бедрах, коленях, ногах, лодыжках, предплюснах и пальцах ног, что позволяет просматривать такие области, как ягодичная область бедренный треугольник (скарпа), подколенная ямка, икроножная область (голень), область голеностопного сустава, тыльная поверхность стопы и подошвенная область.
Области нижней конечности: Иллюстрации: A. Micheau — MD, E-anatomy, Imaios
- Остеология нижней конечности особенно детализирована, с трехмерным изображением и рисунками костных структур и прикреплений мышц и связок бедренной кости, надколенника, большеберцовой кости, малоберцовой кости, большеберцового плато, большеберцовой пилона, стопа (таранная кость, пяточная кость, кубовидная кость, клиновидные кости, плюсневые кости, проксимальная, средняя и дистальная фаланги).Во-первых, задний и передний виды скелета нижней конечности позволяют отображать различные суставы (крестцово-подвздошный сустав, тазобедренный сустав, верхний и нижний тибио-малоберцовый сустав, суставы стопы).
Кости верхней конечности, Суставы нижней конечности: Чертежи
- В главе, посвященной различным суставам нижней конечности, показаны связки и суставные структуры:
- Сочленения тазового пояса с крестцово-подвздошными, крестцово-остистыми, крестцово-бугристыми и крестцово-копчиковыми связками, ограничивающими большое седалищное отверстие 10 и менее седалищное отверстие.
- Переднебоковой вид тазобедренного сустава, показывающий суставную поверхность головки бедренной кости, связку головки бедренной кости, вертлужную губу (семеноидную связку), зону orbicularis (кольцевую связку) и место прикрепления суставной капсулы.
- Сагиттальный разрез коленного сустава для просмотра полости сустава с углублениями, менисковыми структурами, связками и надколенниковой дугообразно-подколенной области, а также синей сумкой колена (надколеночной сумкой, подкожной …)
- 4 анатомических рисунка, показывающих коленный сустав спереди и сзади с поверхностным и глубоким слоями, описывающие анатомию крестообразных связок, менисков, коллатеральных связок, связки надколенника …
- Наконец, пользователь найдет иллюстрации анатомических суставов голеностопного сустава, предплюсны, плюсны и пальцев стопы, включая большеберцовые и малоберцовые связки, коллатеральные связки голеностопного сустава, раздвоенную связку, подошвенную пяточно-ладьевидную связку (пружинную связку), длинную подошвенная связка и все связки, состоящие из поперечных суставов предплюсны (связка Шопарта), предплюсны (связки Лисфранка) и голеностопного сустава (голеностопного сустава).
Коленный сустав, большеберцовая кость / верхняя суставная поверхность: Superior view
- Миология нижней конечности также особенно хорошо представлена в этом анатомическом атласе с множеством анатомических схем и диаграмм:
- Первая диаграмма суммирует различные мышечные компартменты (фасциальные компартменты) бедра и ноги, а также различные фасции (фасция голени, межмышечная перегородка, межкостная перепонка, приводящий канал, широкая фасция)
- На схеме таза с медиальной проекции показаны такие мышцы, как большая поясничная мышца, подвздошная, грушевидная и внутренняя запирательная мышцы.
- 3 иллюстрации передней части бедра подробно описывают анатомию четырехглавой мышцы бедра (прямая мышца бедра, большая мышца бедра, латеральная широкая мышца и средняя мышца широкой мышцы бедра), тонкой мышцы бедра, портняжной мышцы и приводящих мышц.
Мышцы; Мышечная система, тело человека: передний отдел бедра
- 4 схемы задней части бедра и ягодичных областей иллюстрируют мышечные структуры, такие как большая, средняя и минимальная ягодичные мышцы, а также двуглавая мышца бедра, полусухожильная, полуперепончатая и квадратная мышцы бедра
- Вид сбоку мышц на бедре показаны напрягающая широкая фасция мышцы и подвздошно-большеберцовый тракт.
- Изображение передней части ноги описывает переднюю большеберцовую мышцу и ее сухожилие, длинный разгибатель пальцев и длинный разгибатель большого пальца стопы.
- 3 анатомических рисунка задней части ноги позволяют пользователю увидеть икроножную мышцу (медиальную и боковую головку), камбаловидную мышцу, подколенную мышцу, подошвенную мышцу, длинные и короткие малоберцовые мышцы, а также сгибатель большого пальца стопы и длинный сгибатель пальцев.
- Боковой вид ноги и вид спереди голеностопного сустава на анатомических иллюстрациях сухожилий длинной и короткой малоберцовых мышц, сухожилий длинного разгибателя большого пальца стопы и всех сухожилий на дорсальной поверхности стопы.На этом анатомическом изображении также можно увидеть удерживатель разгибателя.
- 5 диаграмм различных мышечных слоев подошвы стопы описывают мышечные слои стопы, от самых поверхностных (подошвенный апоневроз, отводящая мышца большого пальца) до самых глубоких (квадратная мышца, приводящая мышца большого пальца стопы и подошвенные межкостные мышцы).
- Медиальный вид голеностопного сустава показывает ретинакулу сгибателей и разгибателей, синовиальные влагалища и взаимосвязь между сухожилиями и нервно-сосудистыми структурами, расположенными за медиальной лодыжкой.
- В главе «артерии» подробно описываются траектория и ветви внутренней подвздошной артерии, внешней подвздошной, примитивной подвздошной, общей бедренной, глубоких и поверхностных подколенных артерий, а также передней большеберцовой, задней большеберцовой, малоберцовой (малоберцовой), тыльной части стопы. и глубокие артерии подошвенной дуги.
Артерии нижней конечности, бедра: вид спереди
- Две диаграммы описывают поверхностную венозную сосудистую сеть бедра и ноги (большая подкожная вена и малая подкожная вена).
- На схеме показаны различные паховые лимфатические узлы (лимфатические ганглии).
- В главе, посвященной иннервации нижней конечности, представлены схемы пояснично-крестцового сплетения и его основных нервных ветвей для нижней конечности (боковой кожный нерв бедра, бедренный нерв, седалищный нерв и задний кожный нерв бедра и запирательный нерв). Дерматомы нижней конечности можно рассматривать как спереди, так и сзади, включая дерматомы подкожного нерва, икроножного нерва, кожного нерва и малоберцового нерва.
Пояснично-крестцовое сплетение, Анатомия: анатомия человека
- В последней главе этого модуля по анатомии человека представлены анатомические секции нижней конечности с акцентом на ягодичную область, бедро, бедренную область, секцию подколенной ямки, анатомические секции голени, аксиальный разрез голени. голеностопный сустав, передний отдел области предплюсны и передний отдел переднего отдела стопы.
Поперечное сечение, анатомия (поперечная / осевая): бедро, ягодицы, тазовый пояс, бедро
Поперечное сечение человеческого тела (осевое / поперечное): нога / теленок
Как отображать анатомические метки нижней конечности и использовать этот онлайн-атлас анатомии человека
В разделе «Анатомические части» пользователь может выбрать отображение меток по типу: регион, кости: скелетная система, суставы, связки, мышцы, мышечная система, сухожилия, фасции, синовиальная сумка, артерии, вены, лимфатические узлы (ганглии) и нервы нижних конечностей
Тыльная сторона стопы, анатомия: кости; Костная система, Суставы стопы
В «Серии» пользователь может получить доступ к различным главам.
Язык и терминология анатомических структур нижней конечности
Мы использовали Terminologia Anatomica для маркировки всех анатомических структур. Доступны переводы на английский, французский, японский, немецкий, китайский, португальский, русский, польский, итальянский, корейский и испанский языки.
- Terminologia Anatomica: Международная анатомическая терминология — Федеральный комитет по анатомической терминологии FCAT, Федеральный комитет по анатомической терминологии — Тим, 1998 г. — ISBN 3131152516, 9783131152510
- Атлас человеческой анатомии — 4-е издание — Франк-Х. Неттер — Пьер Камина (переводчик) — Сообщение: 25/07/2007 — Редактор: Masson — ISBN: 978-2-294-08042-5 — EAN: 9782294080425 (залоговое право: http: // www.netterimages.com/)
- Lexique illustré d’anatomie Feneis — Feneis — Editeur: Flammarion Médecine-Sciences (23 août 2007) — Коллекция: ATLAS DE POCHE — ISBN-10: 225712250X — ISBN-13: 978-2257122506
- Anatomie , tome 1 (Tronc), 2 (Appareil locomoteur), 3 (ORL), 4 (Neuro-anatomie) — Dirigé par Jean-Marc Chevalier — Editeur: Flammarion Médecine (1 novembre 1998) — Коллекция: Монографии — Язык: французский — ISBN-10: 2257101286 — ISBN-13:
- Анатомия Грея для студентов — Ричард-Л. Дрейк, Уэйн Фогл и Адам-В.-М. Митчелл — Издатель: Elsevier (24 октября 2006 г.) — Язык: французский — ISBN-10: 2842997743 — ISBN-13: 978-2842997748
Реабилитация нижних конечностей
Около
Реабилитация для нижних конечностей — это клинически значимое приложение для физиотерапевтов и медицинских работников, позволяющее визуально и эффективно сообщать своим клиентам информацию о травмах и заниматься реабилитацией.Приложение служит инновационным средством обучения пациентов, мощным профессиональным справочным пособием по травмам, состояниям и расстройствам нижних конечностей, а также отличным наглядным пособием для лечебной физкультуры и эффективной реабилитации.Анимации
Реабилитация нижних конечностей включает более 340 клинически применимых упражнений. Эти упражнения организованы и относятся к следующим категориям упражнений: аэробика, ловкость, баланс, стабильность корпуса, нервно-мышечная тренировка, плиометрика, диапазон движений, сила и растяжка.В бесплатной версии приложения пользователи смогут просматривать изображения и информацию для этих упражнений, подписавшись на ежемесячную плату в размере 4,99 долларов США в месяц, пользователи могут полностью смотреть видео и слушать сопровождающее их аудио-повествование (пользователи могут отказаться от любое время). Ниже представлены образцы видео с упражнениями.Ваш браузер не поддерживает видео тег. Диапазон движений голеностопного сустава 1
Ваш браузер не поддерживает видео тег. Пенный валик (Gastrocnemius)
Ваш браузер не поддерживает видео тег.Дорсифлексия (эластичная лента)
Ваш браузер не поддерживает видео тег. Укрепление подколенного сухожилия
Ваш браузер не поддерживает видео тег. Упражнение с препятствиями
Ваш браузер не поддерживает видео тег. Скип
Ваш браузер не поддерживает видео тег. Динамическая растяжка икры 1
Ваш браузер не поддерживает видео тег. Мост 5
Ваш браузер не поддерживает видео тег.Прыжки и приземления (неустойчивые поверхности)

