Подписать название костей стопы. — Студопедия
Поделись с друзьями:
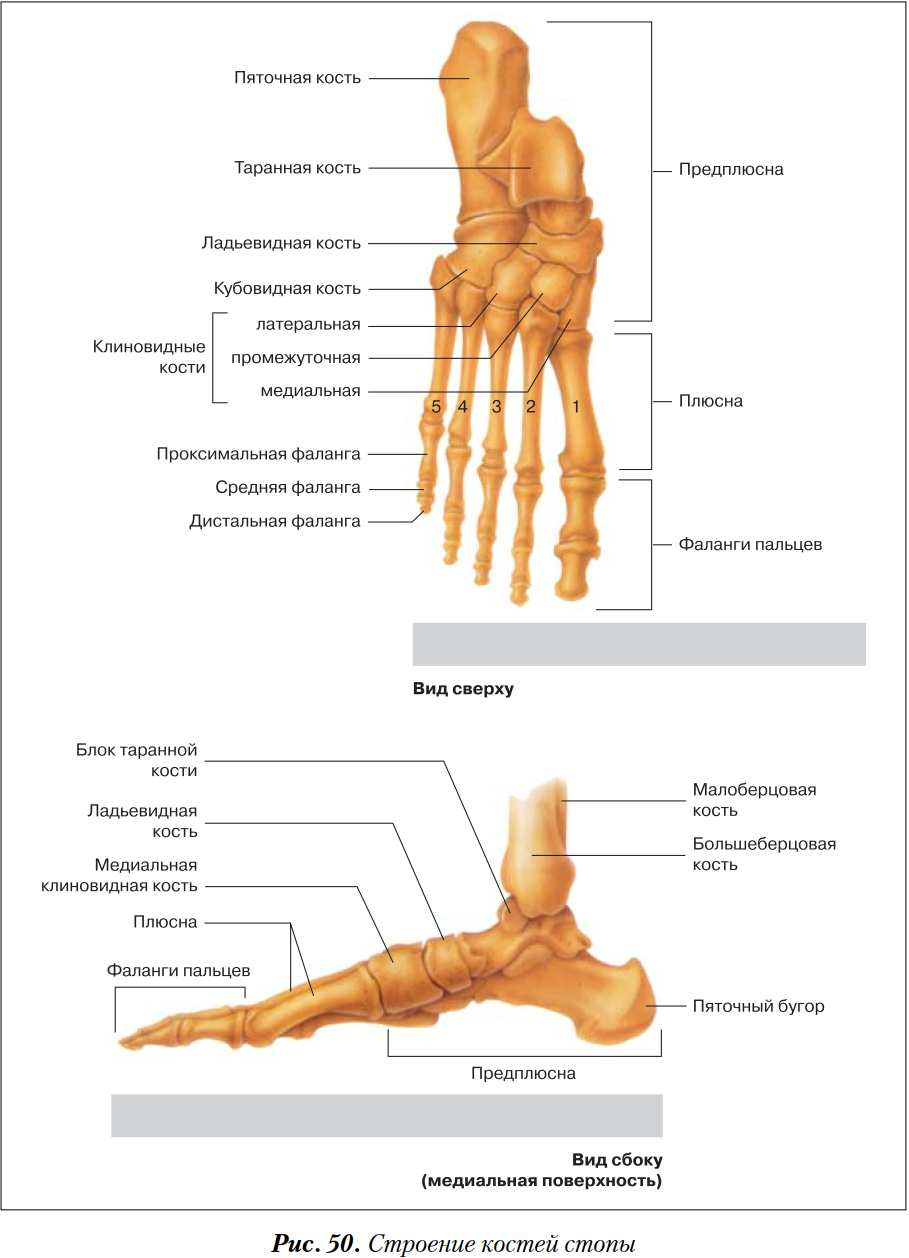
Кости предплюсны включают семь губчатых костей, расположенных в два ряда. Проксимальный (задний) ряд составляют две крупные кости: таранная и пяточная; остальные пять костей предплюсны образуют дистальный (передний) ряд.
Таранная кость имеет тело, головку и узкую соединяющую их часть — шейку. Тело таранной кости представляет собой наиболее крупную часть кости. Верхняя ее часть является блоком таранной кости с тремя суставными поверхностями. Верхняя поверхность предназначена для сочленения с нижней суставной поверхностью большеберцовой кости. На нижней стороне таранной кости находятся три суставные поверхности для сочленения с пяточной костью: передняя пяточная суставная поверхность; средняя пяточная суставная поверхность и задняя пяточная суставная поверхность.
Пяточная кость — самая большая кость стопы. Она располагается под таранной костью и значительно выступает из- под нее. Сзади тело пяточной кости имеет наклоненный книзу бугорок пяточной кости.
Сзади тело пяточной кости имеет наклоненный книзу бугорок пяточной кости.
Ладьевидная кость располагается медиально, между таранной костью и тремя клиновидными костями. Проксимальной вогнутой поверхностью она сочленяется с головкой таранной кости. Дистальная поверхность ладьевидной 38 кости больше проксимальной; на ней имеются три суставные площадки для соединения с клиновидными костями. У медиального края заметна бугристость ладьевидной кости (место прикрепления задней большеберцовой мышцы).
Клиновидные кости (медиальная, промежуточная и латеральная), находятся кпереди от ладьевидной кости и располагаются в медиальной части стопы. Из всех костей медиальная клиновидная кость самая большая, сочленяется с основанием 1 плюсневой кости; промежуточная клиновидная кость — со 2 плюсневой костью; латеральная клиновидная кость — с 3 плюсневой костью.
Плюсневые кости представляют собой пять трубчатых коротких костей. Самая короткая и толстая — 1 плюсневая кость, самая длинная — 2.
Фаланги (пальцы) стопы отличаются от костей пальцев кисти своими размерами — они значительно короче. У пальцев стопы, так же как и на кисти, имеются проксимальная фаланга, средняя фаланга и дистальная фаланга. Исключение составляет большой палец (1 палец), скелет которого состоит из двух фаланг: проксимальной и дистальной. Фаланги являются трубчатыми костями. Различают тело фаланги головку фаланги, основание фаланги и два конца.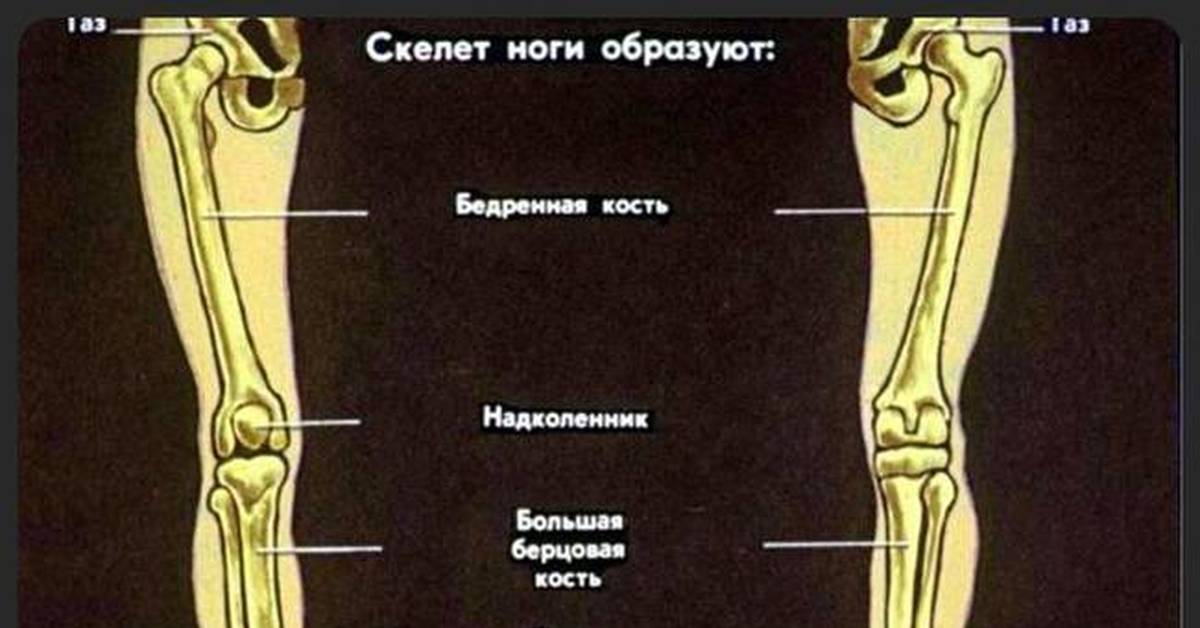
Кости предплюсны и плюсны не лежат в одной плоскости. Таранная кость расположена на пяточной, а ладьевидная — выше пяточной и кубовидной. Кости медиального края предплюсны приподняты по сравнению с ее латеральным краем. При таком взаиморасположении костей стопы формируются ее своды, которые обеспечивают пружинящую опору для нижней конечности. Свод стопы имеет выпуклость, обращенную кверху. Фактически стопа опирается на землю только в нескольких точках: сзади — это бугор пяточной кости, спереди — головки плюсневых костей, преимущественно 2 и 5. Фаланги только слегка касаются земли.
Понравилась статья? Добавь ее в закладку (CTRL+D) и не забудь поделиться с друзьями:
Зуд, причины его появления и методы лечения
Зуд часто становится одним из основных симптомов многих заболеваний — иногда обычной сухости кожи, или — симптомом тяжелых онкологических заболеваний, нередко при этом являясь причиной бессонницы и психоэмоционального дискомфорта человека.
Многие пациенты оценивают тяжесть своего заболевания по интенсивности зуда, а не по выраженности кожных проявлений.
Несмотря на многочисленные исследования, механизмы зуда остаются во многом неясными. Ранее зуд рассматривали как особую форму боли, однако в настоящее время большинство ученых придерживается мнения, что зуд является самостоятельным ощущением. В пользу этого свидетельствует, например, тот факт, что зуд можно вызвать только в поверхностных слоях кожи, слизистой роговицы и слизистых, пограничных с кожей, тогда как боль возникает в самых разных органах и частях тела. Кроме этого, можно вызвать любую степень зуда без боли и наоборот.
Виды зуда
На основании современных представлений о механизмах возникновении зуда выделяют 4 его типа:
-
Пруритоцептивный зуд возникает при воспалении, повреждении или сухости кожи (зуд при чесотке, крапивнице, укусе насекомого).
-
Невропатический зуд наблюдается при повреждении нервной системы и часто сочетается с расстройствами чувствительности (например, при опухолях головного мозга).
-
Нейрогенным называют зуд, возникающий без признаков повреждения структур нервной системы (например, зуд при застое желчи).
-
Особой формой является психогенный зуд — тяжелый, длительный, не сопровождающийся какими-либо кожными заболеваниями. Основой такого состояния является, как правило, подавленное эмоциональное состояние.
Стоит отметить, что характер зуда при различных заболеваниях отличается. Так, например, при атопическом дерматите формируются многочисленные расчесы, а при крапивнице, наоборот, несмотря на интенсивный зуд, расчесы обычно не наблюдаются. Зуд при чесотке имеет тенденцию усиливаться в вечернее и ночное время. Пациенты с герпесом описывают испытываемый ими зуд как ощущение жжения, а аквагенный зуд (при контакте с водой) характеризуется возникновением чувства покалывания.
Методы лечения зуда
Общие рекомендация для пациентов с кожным зудом включают диету с исключением острой, соленой пищи, кофе и алкоголя, избегание перегревания и контакта с горячей водой, раздражающими тканями и химическими веществами (стиральные порошки, чистящие средства и др. ), а также щелочными мылами, усиливающими сухость кожи. Регулярно (до нескольких раз в день) рекомендуется наносить на зудящие участки увлажняющие (на основе вазелина или глицерина) и охлаждающие средства (например, крем с ментолом). При воспалительных процессах кожи применяют местные стероиды, а также новейшие негормональные средства – ингибиторы кальциневрина (такролимус и пимекролимус), которые обладают выраженным противовоспалительным и противозудным эффектом и, в отличие от гормональных средств, не вызывают таких нежелательных побочных эффектов, как, например, атрофия (истончение) кожи.
), а также щелочными мылами, усиливающими сухость кожи. Регулярно (до нескольких раз в день) рекомендуется наносить на зудящие участки увлажняющие (на основе вазелина или глицерина) и охлаждающие средства (например, крем с ментолом). При воспалительных процессах кожи применяют местные стероиды, а также новейшие негормональные средства – ингибиторы кальциневрина (такролимус и пимекролимус), которые обладают выраженным противовоспалительным и противозудным эффектом и, в отличие от гормональных средств, не вызывают таких нежелательных побочных эффектов, как, например, атрофия (истончение) кожи.
Однако успех терапии зуда во многом зависит от возможности устранения состояний, его вызвавших. Специалисты Отделения дерматовенерологии EMC уделяют особое внимание данной проблеме. В ходе лечения пациенту предлагается детальное обследование, согласно протоколу AWMF-Leitlinie (Ассоциация научных медицинских обществ в Германии e.V.). Опыт высококвалифицированных врачей помогает выявить причины зуда, что в сочетании с комплексным, индивидуально подобранным лечением позволяет добиться максимальных результатов при терапии; важным фактором также является применение широкого спектра возможностей и методов обследования — как лабораторных, так и инструментальных.
При интенсивном зуде специалистами назначаются внутрь антигистаминные препараты. Они уменьшают вызываемые гистамином повышение проницаемости капилляров, отек тканей и зуд. Наиболее современные средства — II и III поколений — обладают длительным действием и почти не вызывают побочных явлений со стороны нервной системы (заторможенности, сонливости и др.).
Антигистаминные препараты наиболее эффективны при крапивнице, атопическом дерматите, однако их можно использовать и при зуде другого происхождения. В тяжелых случаях, не поддающихся лечению антигистаминными средствами, применяют препараты, направленные на уменьшение нервной возбудимости — антидепрессанты, нейролептики др.
В последние годы в зарубежной литературе появляется большое количество сообщений об успешном применении антиконвульсантов (габапентин, прегабалин) при хроническом зуде. Наиболее эффективно применение данной группы препаратов при брахиорадиальном, сенильном (старческом) и невропатическом зуде.
При холестатическом зуде, возникающем в результате застоя желчи, используют холестирамин, действие которого заключается в поглощении желчных кислот. За счет снижения содержания желчных кислот в сыворотке уменьшается их отложение в коже, что ведет к ослаблению кожного зуда.
За счет снижения содержания желчных кислот в сыворотке уменьшается их отложение в коже, что ведет к ослаблению кожного зуда.
В комплексном лечении зуда в качестве эффективных методов используются и физиотерапевтические методы – светолечение, иглорефлексотерапия и др.
Светолечение (фототерапия) — способ лечения, при котором пациент подвергается воздействию яркого света от искусственных источников с определенными длинами волн: лазеры, светоизлучающие диоды, флуоресцентные лампы, дихроические лампы, или лампы очень яркого света, излучающие полный спектр дневного света. Время воздействия определяет врач в индивидуальном порядке, а в некоторых случаях в строго определенное время суток. Фототерапия обладает доказанной клинической эффективностью при лечении зуда.
С помощью иглорефлексотерапии (иглоукалывания, акупунктуры) воздействие происходит на биологически активные точки организма (точки акупунктуры) посредством специальных игл. Через точки акупунктуры зоны кожных покровов можно избирательно влиять на отдельные функции человеческого тела, кроме того, иглорефлексотерапия оказывает общее оздоравливающее действие на весь организм.
Понимание рака кости | Американское онкологическое общество
Информация здесь сосредоточена на первичном раке костей (рак, который начинается в костях), который чаще всего наблюдается у взрослых. Информация об остеосаркоме, опухолях Юинга (саркомах Юинга) и метастазах в кости представлена отдельно.
Рак начинается, когда клетки начинают бесконтрольно расти. Клетки почти в любой части тела могут стать раковыми, а затем могут распространиться (метастазировать) в другие части тела. Чтобы узнать больше о раке и о том, как он начинается и распространяется, см. Что такое рак?
Рак костей — это необычный тип рака, который начинается, когда клетки кости начинают бесконтрольно расти. Чтобы понять рак кости, полезно немного узнать о нормальной костной ткани.
Кость — это опорный каркас вашего тела. Твердый внешний слой костей состоит из компактной (кортикальной) кости, которая внутри покрывает более светлую губчатую (трабекулярную) кость. Снаружи кость покрыта фиброзной тканью, называемой надкостницей .
Снаружи кость покрыта фиброзной тканью, называемой надкостницей .
В некоторых костях есть пространство, называемое костномозговая полость, , которая содержит мягкую губчатую ткань, называемую
Большинство костей изначально представляют собой более мягкую и гибкую форму ткани, называемую хрящом . Клетки в организме затем откладывают кальций на хрящ, чтобы сформировать кость. После того, как кость сформирована, хрящ может остаться на концах, чтобы действовать как подушка между костями. Этот хрящ вместе со связками и другими тканями соединяет кости, образуя соединение . У взрослых хрящи в основном находятся на концах некоторых костей, которые являются частью сустава.
Хрящи также можно найти в других частях тела, например, на концах ребер, в частях носа и ушей, а также в трахее (трахея) и гортани (голосовой ящик).
Кость сама по себе содержит 2 вида клеток.
- Остеобласты — это клетки, формирующие новую кость.
- Остеокласты — это клетки, растворяющие старую кость.
Кость часто выглядит так, как будто она не сильно меняется, но на самом деле она очень активна. Новая кость всегда формируется, в то время как старая кость растворяется. Это помогает сохранить кости крепкими.
В некоторых костях костный мозг представляет собой только жировую ткань. В других костях он содержит кроветворные клетки. Эти клетки производят новые эритроциты, лейкоциты и тромбоциты. В костном мозге есть и другие клетки, такие как клеток плазмы и клеток.фибробласты .
Любая из этих костных клеток может переродиться в рак.
Первичный рак костей в сравнении с метастазами в кости
Рак, который начинается в костях, называется первичным раком костей . Эти виды рака не очень распространены.
Эти виды рака не очень распространены.
Большую часть времени, когда взрослому больному раком говорят, что у него рак костей, врач говорит о раке, который возник где-то в другом месте, а затем распространился на кости. Это называется метастазами в кости. Это может произойти при многих различных типах прогрессирующего рака, таких как рак молочной железы, рак предстательной железы и рак легких. Когда раковые клетки в кости рассматриваются под микроскопом, они выглядят так же, как раковые клетки в органе, из которого они произошли.
Итак, если у кого-то рак легких, который распространился на кости, раковые клетки в костях выглядят и действуют как клетки рака легких, а не клетки рака костей, поэтому им необходимо лечение, которое используется при раке легких.
Чтобы узнать больше о раке, который распространился на кости, см. Метастазы в кости.
Типы первичного рака кости
Первичный рак кости (рак, который начинается в самой кости) также известен как саркома кости . (Саркомы — это виды рака, которые начинаются в костях, мышцах, фиброзной ткани, кровеносных сосудах, жировой ткани, а также в некоторых других тканях. Они могут развиваться в любом месте тела.)
(Саркомы — это виды рака, которые начинаются в костях, мышцах, фиброзной ткани, кровеносных сосудах, жировой ткани, а также в некоторых других тканях. Они могут развиваться в любом месте тела.)
Существует много видов первичного рака костей. Некоторые из них редки.
Остеосаркома
Остеосаркома (также называемая остеогенной саркомой ) является наиболее распространенным первичным раком кости. Он начинается в ранней форме костных клеток. Чаще всего это происходит у молодых людей в возрасте от 10 до 30 лет, но примерно 1 из 10 остеосарком развивается у людей старше 60 лет. Это редко встречается у людей среднего возраста и чаще встречается у мужчин, чем у женщин. Эти опухоли чаще всего развиваются в костях рук, ног или таза.
Этот тип рака больше не обсуждается на наших страницах, посвященных раку костей. Для получения дополнительной информации см. Остеосаркома .
Опухоль Юинга (саркома Юинга)
Опухоли Юинга являются вторым наиболее распространенным типом первичного рака кости у детей, подростков и молодых людей и третьим наиболее распространенным типом рака костей в целом.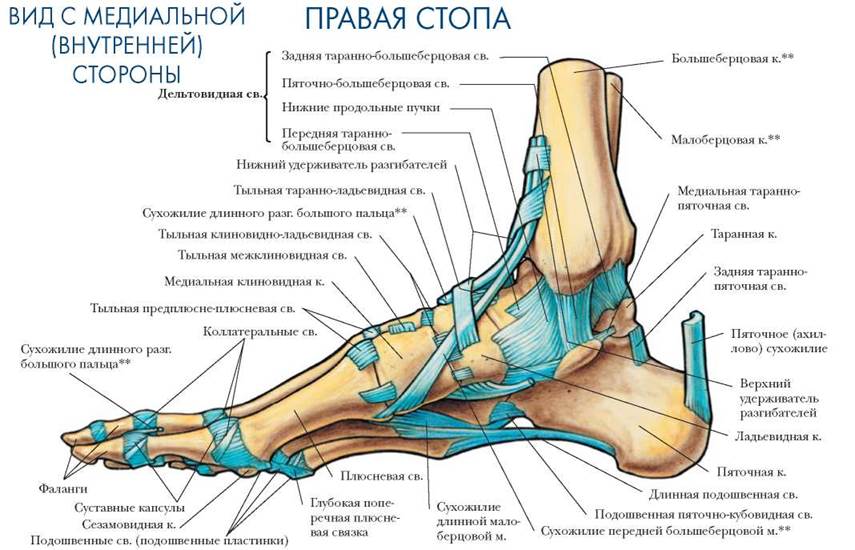 Эти опухоли редко встречаются у взрослых старше 30 лет. Чаще всего они встречаются у белых людей и редко у афроамериканцев и американцев азиатского происхождения.
Эти опухоли редко встречаются у взрослых старше 30 лет. Чаще всего они встречаются у белых людей и редко у афроамериканцев и американцев азиатского происхождения.
Большинство опухолей Юинга развиваются в костях, но могут возникать и в других тканях и органах. Наиболее распространенными локализациями этого рака являются бедренные (тазовые) кости, кости грудной стенки (например, ребра или лопатки), кости позвоночника и длинные кости ног.
Этот тип рака больше не обсуждается на наших страницах, посвященных раку костей. Для получения дополнительной информации об этом см. Семейство опухолей Юинга.
Хондросаркома
Хондросаркома начинается с ранних форм хрящевых клеток. Это второй по распространенности первичный рак кости. Это редко встречается у людей моложе 20 лет, и риск хондросаркомы возрастает с возрастом.
Хондросаркомы могут начаться в любом месте хряща. Большинство из них развиваются в костях, таких как тазовые (тазобедренные) кости, ноги или руки. Некоторые начинаются в трахее, гортани, стенке грудной клетки, лопатках, ребрах или черепе.
Некоторые начинаются в трахее, гортани, стенке грудной клетки, лопатках, ребрах или черепе.
Доброкачественные (незлокачественные) опухоли, такие как энхондромы и остеохондромы , чаще встречаются в хрящах, чем хондросаркомы. Эти доброкачественные опухоли редко превращаются в рак. Люди, у которых много таких опухолей, имеют немного более высокий шанс развития рака, но это не является распространенным явлением.
Хондросаркомам присваивается класс от 1 (I) до 3 (III), что является мерой того, насколько быстро они могут расти. Чем ниже степень, тем медленнее рак имеет тенденцию расти и тем меньше вероятность его распространения:
- Низкодифференцированные (степень I) хондросаркомы, также называемые атипичными хрящевыми опухолями , имеют тенденцию расти медленнее всего и очень маловероятны для распространения.
- Хондросаркомы промежуточной степени (степень II) распространяются несколько чаще.
- Хондросаркомы высокой степени злокачественности (степень III) имеют наибольшую вероятность распространения.
Большинство хондросарком относятся к I или II степени.
Необычные подтипы хондросаркомы
Небольшое количество хондросарком имеют отличительные особенности, которые можно увидеть под микроскопом. Эти необычные подтипы часто имеют различный прогноз (прогноз):
- Дедифференцированные хондросаркомы начинаются как типичные хондросаркомы, но затем некоторые части опухоли превращаются в клетки, подобные клеткам саркомы высокой степени злокачественности (такие как остеосаркома, фибросаркома или недифференцированная плеоморфная саркома высокой степени злокачественности). саркома). Этот тип хондросаркомы имеет тенденцию развиваться у пожилых людей и растет быстрее, чем большинство других хондросарком.
- Мезенхимальные хондросаркомы , как правило, развиваются у молодых людей.
 Они часто быстро растут и с большей вероятностью возвращаются после лечения.
Они часто быстро растут и с большей вероятностью возвращаются после лечения. - Светлоклеточные хондросаркомы встречаются редко и имеют тенденцию к медленному росту. Они редко распространяются на другие части тела, если только они уже несколько раз не возвращались в исходное место.
Недифференцированная плеоморфная саркома (UPS) кости высокой степени злокачественности
Этот рак ранее был известен как m выравнивающая фиброзная гистиоцитома (MFH) кости . Недифференцированная плеоморфная саркома (UPS) чаще всего начинается в мягких тканях (соединительных тканях, таких как связки, сухожилия, жир и мышцы). Это редко встречается в костях, но когда это происходит, оно обычно поражает ноги (часто вокруг колен) или руки. Этот рак чаще всего возникает у пожилых людей и людей среднего возраста. У детей встречается редко. Он имеет тенденцию к локальному росту, но иногда он может распространяться на отдаленные части тела, например легкие.
Фибросаркома кости
Фибросаркома — еще один тип рака, который чаще развивается в мягких тканях, чем в костях. Обычно это происходит у взрослых среднего возраста. Чаще всего поражаются кости ног, рук и челюсти.
Гигантоклеточная опухоль кости
Этот тип первичной опухоли кости может быть как доброкачественным (не раковым), так и злокачественным. Доброкачественная форма встречается чаще. Эти опухоли чаще всего встречаются у людей в возрасте от 20 до 30 лет.
Гигантоклеточные опухоли костей обычно поражают ноги (обычно около коленей) или руки. Они не часто распространяются на отдаленные части тела, но после операции могут возвращаться (даже неоднократно) в то место, где они начались. С каждым рецидивом опухоль становится немного более склонной к распространению на другие части тела (чаще всего в легкие). В редких случаях злокачественная гигантоклеточная опухоль кости распространяется на другие части тела без местного рецидива.
Хордома
Этот редкий тип опухоли кости возникает в костях позвоночника, чаще всего в нижней части позвоночника (крестце) или в основании черепа.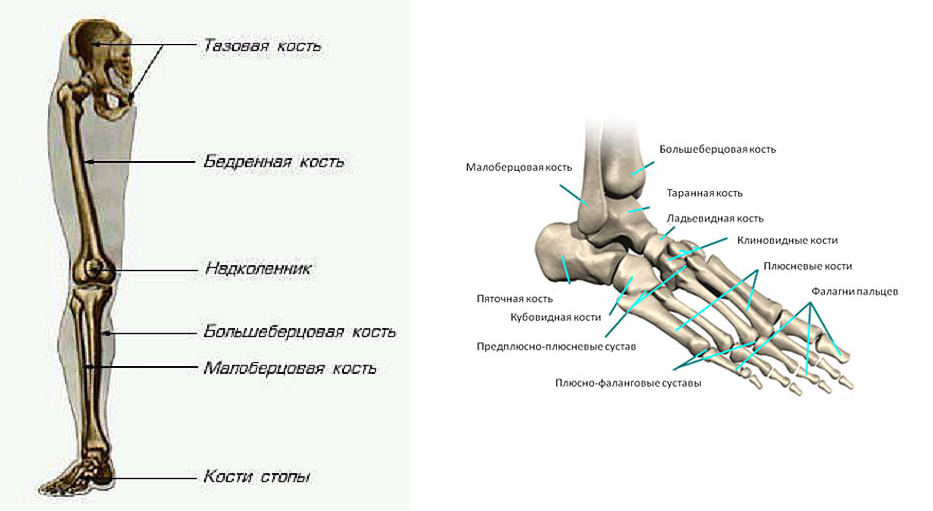 Чаще развивается у взрослых старше 30 лет. У мужчин встречается примерно в два раза чаще, чем у женщин. В редких случаях он может развиться и у детей.
Чаще развивается у взрослых старше 30 лет. У мужчин встречается примерно в два раза чаще, чем у женщин. В редких случаях он может развиться и у детей.
Хордомы имеют тенденцию к медленному росту и часто не распространяются на другие части тела. Они часто возвращаются в ту же область, если их не удалить полностью. Если они и распространяются, то чаще всего попадают в лимфатические узлы, легкие или печень.
Первичные опухоли костей, не являющиеся раком
Некоторые опухоли, которые начинаются в костях, являются доброкачественными (не раковыми). Доброкачественные опухоли не распространяются на другие части тела и обычно не опасны для жизни. Когда их нужно лечить, их часто можно вылечить хирургическим путем. Типы доброкачественных опухолей костей включают:
- Остеоид-остеому
- Остеобластома
- Остеохондрома
- Энхондрома
- Хондромиксоидная фиброма
Доброкачественные гигантоклеточные опухоли кости также могут быть включены сюда.
Доброкачественные опухоли костей здесь не обсуждаются.
Другие виды рака, которые развиваются в костях
Некоторые другие виды рака развиваются в костях, но они не начинаются в самих костных клетках. Эти виды рака начинаются в ранних формах клеток крови или иммунных клеток в костном мозге (мягкая внутренняя часть некоторых костей). Они не считаются первичными раками костей и более подробно обсуждаются в другом месте.
Множественная миелома
При множественной миеломе многие опухоли развиваются в костях, но это не первичный рак костей, поскольку он начинается в плазматических клетках (типе иммунных клеток) в костном мозге. Иногда миелому можно обнаружить в виде одиночной опухоли (называемой плазмоцитомой) в кости, но чаще всего она распространяется на другие кости, поэтому ее лечат как широко распространенное заболевание.
Для получения дополнительной информации об этом типе рака см. Множественная миелома.
Лейкозы
Лейкемии начинаются в кроветворных клетках костного мозга, а не в самой кости. Существует много видов лейкемии. Большинство из них представляют собой рак ранних форм лейкоцитов, но они также могут начинаться в других типах клеток крови.
Существует много видов лейкемии. Большинство из них представляют собой рак ранних форм лейкоцитов, но они также могут начинаться в других типах клеток крови.
Дополнительную информацию об этом типе рака см. в разделе Лейкемия.
Неходжкинские лимфомы
Неходжкинские лимфомы начинаются с ранних форм лейкоцитов, называемых лимфоцитами. Чаще всего эти виды рака развиваются в лимфатических узлах или в других частях тела, содержащих лимфатическую ткань. Но в редких случаях лимфома может сначала проявиться в костях. Она известна как первичная неходжкинская лимфома кости (PLB) . Может поражать одну или несколько костей.
PLB лечится в зависимости от типа лимфомы. (Большинство PLB представляют собой диффузные крупноклеточные B-клеточные лимфомы.) Перспективы в целом аналогичны другим лимфомам того же типа и стадии.
Для получения дополнительной информации о лечении лимфомы см. Неходжкинскую лимфому.
Переломы лодыжки | Кедры-Синай
ОБ ДИАГНОЗ ЛЕЧЕНИЕ
Обзор
Хотя мы обычно говорим о голеностопном суставе, как будто это один сустав, на самом деле это два сустава. Часть, которую мы обычно имеем в виду, говоря о лодыжке, называется истинным голеностопным суставом . Это соединение трех костей: малоберцовой кости голени снаружи лодыжки; голени, а также голени, на внутренней стороне лодыжки и таранной кости под ними. Он отвечает за движение стопы вверх и вниз.
Часть, которую мы обычно имеем в виду, говоря о лодыжке, называется истинным голеностопным суставом . Это соединение трех костей: малоберцовой кости голени снаружи лодыжки; голени, а также голени, на внутренней стороне лодыжки и таранной кости под ними. Он отвечает за движение стопы вверх и вниз.
Подтаранный сустав — вторая часть лодыжки. Это соединение таранной кости вверху и пяточной кости внизу. Этот сустав позволяет лодыжке двигаться из стороны в сторону.
Эти суставы вместе со связками, скрепляющими кости, поглощают всю нагрузку на лодыжку при ходьбе, беге или прыжках. Они несут вес вашего тела и помогают сохранять равновесие на неровной поверхности.
Когда любая из этих костей сломана, говорят, что у вас перелом лодыжки. Наиболее распространен перелом костной шишки на внешней стороне лодыжки, латеральной лодыжки. Латеральная лодыжка — это основание малоберцовой кости, меньшей кости голени. Шишка на внутренней стороне лодыжки, медиальная лодыжка, реже ломается.
Переломы лодыжки могут быть:
Без смещения , когда кость трескается, но сустав остается на месте с таранной костью между большеберцовой и малоберцовой костями, или
Со смещением , когда сломанные кости вытягиваются из нормального положения в суставе (смещенный). К счастью, большинство переломов голеностопного сустава происходят без вывиха.
Симптомы
По сравнению с растяжением связок, при котором обычно можно ходить на лодыжках, переломы лодыжек, как правило, очень болезненны. Большинство людей с переломом лодыжки не могут опираться на нее. Перелом лодыжки или значительное растяжение связок вызывает немедленный отек, и лодыжка не может двигаться. Ключевое отличие заключается в том, что растяжения, как правило, заживают через неделю или две, и боль уменьшается. Перелом будет болеть, пока его не вылечат.
Причины и факторы риска Переломы голеностопного сустава чаще всего случаются, когда ваша нога приземляется на неровную ступеньку, пол или игровое поле и наклоняется.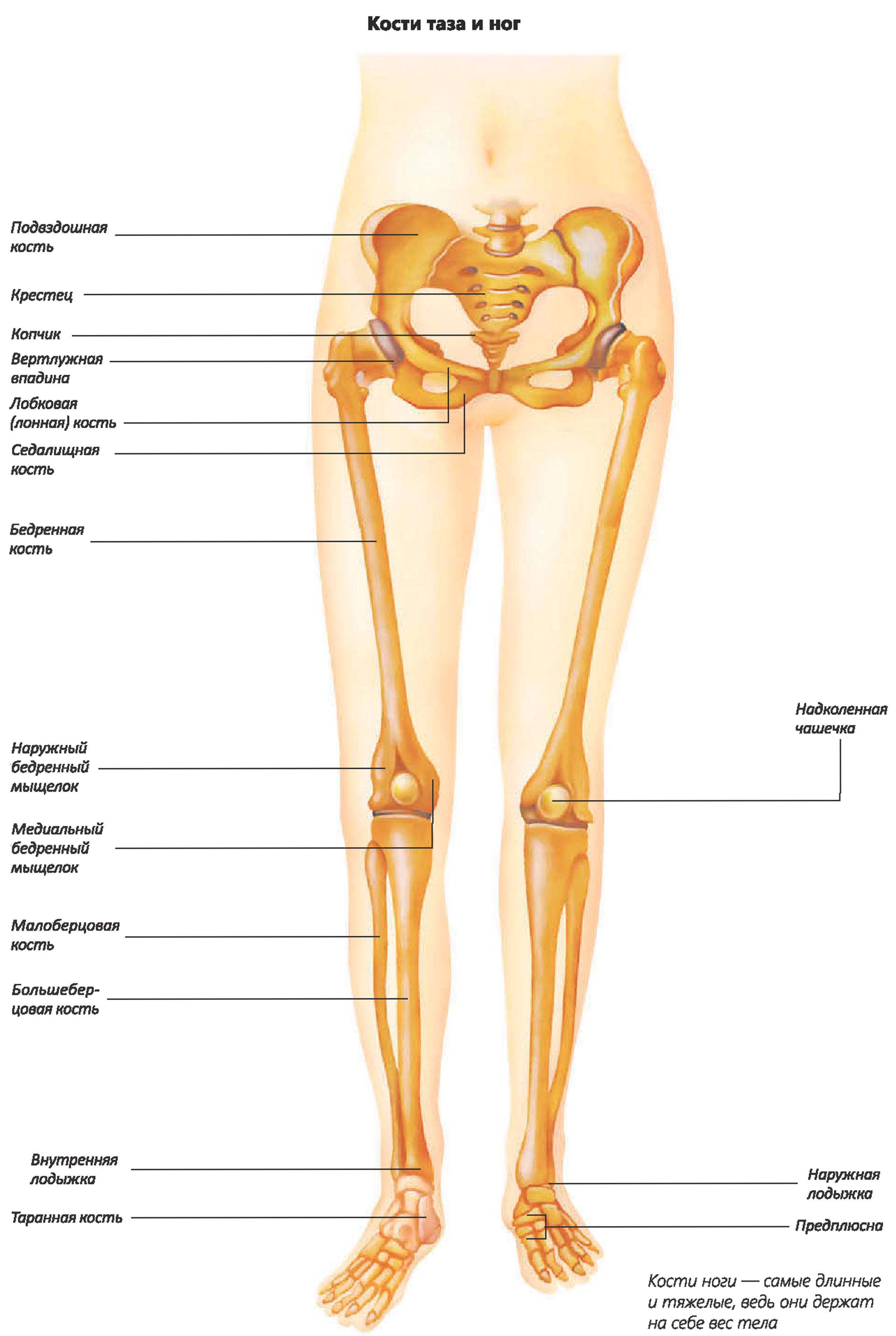 Если лодыжку вовремя не выпрямить, она может сильно вывернуться из положения, и кости могут сломаться.
Если лодыжку вовремя не выпрямить, она может сильно вывернуться из положения, и кости могут сломаться.
Малоберцовые мышцы, идущие вдоль внешней стороны голени и через лодыжку, отвечают за поддержку лодыжки. Если они слабые, ваши шансы на перелом или растяжение лодыжки возрастают.
Диагноз
Ваш врач, как правило, спросит, как вы повредили лодыжку, как вы себя чувствовали после травмы и травмировали ли вы лодыжку раньше, а также расспросит о ваших физических и спортивных целях, чтобы определить наилучший курс лечения.
Врачи часто могут диагностировать перелом лодыжки, надавливая на лодыжку, чтобы увидеть, нет ли болезненных точек, бугорков на костях или припухлости. Ваш врач может перемещать вашу лодыжку вверх, вниз, из стороны в сторону и по кругу в тех положениях, которые наиболее болезненны.
Сначала обычно назначают рентген, чтобы увидеть, не сломаны ли лодыжки. Рентгеновские снимки могут показать трещины в костях и костные сколы на поверхности костей.

