Сахарный диабет и вредные привычки
Л. В. Сильванович
Курение – вредная привычка, пагубно отражающаяся на здоровье, а курение при диабете – это еще и очень опасно. Многочисленные медицинские исследования доказали, что курение при сахарном диабете 1 и 2 типа наносит серьезный ущерб всем органам и системам. Никотин, смолы и другие вредные вещества, которых в табачном дыме более 500, ослабляют организм, влияют на сердце, сосуды, обмен веществ, ухудшают проницаемость мембран клеток для инсулина. Курение усугубляет ряд проблем, вызываемых сахарным диабетом. Прибавление курения к диабету фактически удваивает риск возникновения заболеваний и смерти. Курение является одним из факторов, которые предрасполагают пациентов, страдающих сахарным диабетом, к различным сердечно-сосудистым заболеваниям. Смертность от сердечно-сосудистых заболеваний на фоне диабета у курильщиков втрое выше, чем у некурящих.
Сахарный диабет ухудшает состав липидов крови, что приводит к утолщению стенок сосудов, повышению концентрации холестерина в крови и повреждению сосудов. Курение является фактором риска инсульта , ухудшает кровоток в нижних конечностях, что может приводить к их ампутации.
Курение является фактором риска инсульта , ухудшает кровоток в нижних конечностях, что может приводить к их ампутации.
Среди наиболее активных веществ, проникающих в организм при вдыхании сигаретного дыма, никотин, оксид углерода и тяжелые смолы, проникающие практически во все ткани.
Никотин влияет на нервную систему, в результате прилив крови к мышцам усиливается, а к коже – ослабевает. Из-за этого возникает сердцебиение, резко повышается артериальное давление. Нагрузка на сердце увеличивается, но ослабленное из-за недуга кровообращение и слабый приток кислорода приводят к нарушению работы миокарда. В итоге возникает ишемическая болезнь сердца, стенокардия и в тяжелых случаях может случиться инфаркт.
Окись углерода – угарный газ – также попадает в организм с дымом. Это ядовитое вещество без запаха непосредственно влияет на состав крови. Гемоглобин в крови курильщика частично превращается в карбоксин, не способный переносить кислород к клеткам. Ткани ощущают кислородное голодание, а человек чувствует сильнейшую усталость, быстро утомляется и не может выдерживать даже незначительную физическую нагрузку.
Употребление алкоголя при диабете всегда опасно, так как спирт блокирует поступление углеводов в кровь из печени, что может привести к тяжелой отсроченной гипогликемии. Причем устранить такую гипогликемию невозможно введением инъекции глюкагона, а только приемом быстроусваиваемых углеводов (сладости, сахар, внутривенное введение глюкозы). Такие гипогликемии плохо поддаются лечению, часто заканчиваются госпитализацией.
Снижение уровня сахара может возникнуть в ночное время из-за специфической отсроченности алкогольной гипогликемии, поэтому перед сном необходимо съесть порцию медленноусваеваемых углеводов. Перед употреблением алкоголя необходимо поесть (салаты, хлеб), чтобы алкоголь всасывался медленнее.
Необходимо помнить, что сладкие и полусладкие вина, шампанское, ликеры содержат большое количество быстроусваеваемых углеводов и быстро повышают сахар крови. Газированные спиртные напитки еще и способствуют быстрому всасыванию алкоголя в кровь. Их употреблять при диабете не рекомендуется вообще.
Их употреблять при диабете не рекомендуется вообще.
Помните,что бесконтрольное злоупотребление алкоголем вообще и ,особенно, при наличии сахарного диабета, может привести к необратимым изменениям в печени, развитию алиментарного гепатита и цирроза, необратимым изменениям в головном мозге.
Переедание, избыточное употребление быстроусваеваемых углеводов, малоподвижный образ жизни так же являются «вредными привычками» нашего времени.
Полуфабрикаты, «фаст-фуд», колбасы, сосиски содержат в своем составе более 30% «скрытого» жира. Для улучшения вкуса их коптят, добавляют искусственные красители, консерванты, ароматизаторы, усилители вкуса, соль в большом количестве – всё это плохо влияет на здоровье. При постоянном употреблении высококалорийных продуктов с большим количеством углеводов повышается потребность в инсулине, снижается чувствительность к инсулину. Сахар крови повышается. Инсулин – это гормон , рецепторы которого находятся в том числе на жировых клетках, поэтому выброс инсулина способствует увеличению накопления жировой ткани, «внутреннему ожирению» (ожирению внутренних органов).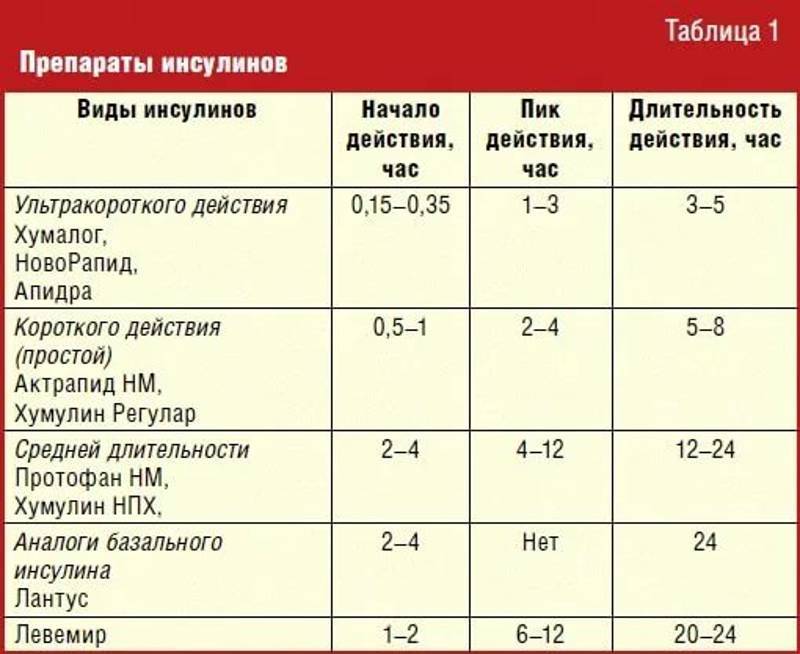 Для пациентов на инсулинотерапии увеличение дозы вводимых инсулинов приводит к тому же эффекту. Быстрый выброс инсулина приводит к повышению аппетита, а это замкнутый круг.
Для пациентов на инсулинотерапии увеличение дозы вводимых инсулинов приводит к тому же эффекту. Быстрый выброс инсулина приводит к повышению аппетита, а это замкнутый круг.
Важный показатель ожирения — окружность талии и индекс массы тела .
Окружность талии у мужчин не должна превышать 94 см, у женщин- 80 см.
Индекс массы тела в норме : 18,5-24,9 кг/м2.
Чем более выражено ожирение (больше индекс массы тела и окружность талии), тем более сложно снизить сахар крови и добиться компенсации диабета.
Эффективное и безопасное управление сахарным диабетом 2 типа при помощи ингибиторов ДПП-4 | Аметов
Сахарный диабет (СД) занимает третье место среди непосредственных причин смерти после сердечно-сосудистых и онкологических заболеваний, поэтому решение вопросов, связанных с проблемой СД, поставлено во многих странах на государственный уровень.
Не вызывает сомнений тот факт, что СД является гетерогенным заболеванием, развивающимся в результате комбинации врожденных и приобретенных факторов.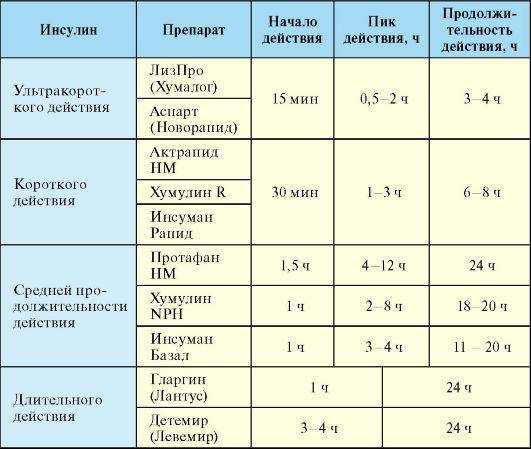 В течение длительного времени применительно к СД 2 типа (СД2) существовало ошибочное мнение, что это заболевание легче лечить, чем СД 1 типа (СД1), что это более «мягкая» форма диабета, что нет необходимости формулировать более жесткие цели терапии, что осложнения могут как и не возникать, так и быть неизбежными, и, наконец, что ожирение, часто сопутствующее СД2, лучше всего игнорировать по причине невозможности сделать с ним что-либо. Однако важно отметить, что речь идет о тяжелом и прогрессирующем заболевании, связанном с развитием как микрососудистых, так и макрососудистых осложнений диабета.
В течение длительного времени применительно к СД 2 типа (СД2) существовало ошибочное мнение, что это заболевание легче лечить, чем СД 1 типа (СД1), что это более «мягкая» форма диабета, что нет необходимости формулировать более жесткие цели терапии, что осложнения могут как и не возникать, так и быть неизбежными, и, наконец, что ожирение, часто сопутствующее СД2, лучше всего игнорировать по причине невозможности сделать с ним что-либо. Однако важно отметить, что речь идет о тяжелом и прогрессирующем заболевании, связанном с развитием как микрососудистых, так и макрососудистых осложнений диабета.
«Эра диабетических ком закончилась, пришла эра осложнений» – эти слова профессора Кемплера П. (2004) ярко проиллюстрировали отсчет новой эры в диабетологии, которая началась с момента, когда совершенствование средств и методов управления заболеванием, наконец-то, позволило сохранять жизнь пациентам с СД на ранних этапах, но поставило перед врачами новые задачи по борьбе с поздними осложнениями и улучшением качества жизни.
Как известно, причиной развития и прогрессирования осложнений заболевания является хроническая гипергликемия [1]. В отношении эффективного управления СД существуют убедительные доказательства, свидетельствующие, что улучшение гликемического контроля может значительно уменьшить риск развития как микро-, так и макроангиопатии.
Было проведено множество исследований, однако к настоящему времени точно оценить вклад всех факторов, вовлеченных в развитие инвалидизирующих сосудистых осложнений, так и не удалось [2, 3, 4]. Тем не менее многие из исследований показали, что сосудистые осложнения, в основном [5, 6] или частично [7, 6] зависят от нарушений уровня гликемии, состоящих из двух компонентов: хронической длительной гипергликемии и острой гипергликемии в виде пиков, сопровождающихся резкими падениями уровня сахара в крови. Оба компонента приводят к развитию осложнений диабета посредством двух основных механизмов: избыточного гликозилирования белков и активации окислительного стресса. Несколько лет назад эти два механизма были объединены в одной теории, предполагавшей, что гликемические нарушения, наблюдающиеся у пациентов с диабетом, приводят к активации окислительного стресса с гиперпродукцией супероксида митохондриальной цепью переноса электронов [8, 9]. В свою очередь гиперпродукция супероксида вызывает каскад таких разрушительных метаболических событий, как усиление активности высокомолекулярных спиртов, увеличение образования конечных продуктов избыточного гликирования, активация протеинкиназы С и ядерного фактора кB, а также увеличение интенсивности гексозаминового пути [8, 9].
Несколько лет назад эти два механизма были объединены в одной теории, предполагавшей, что гликемические нарушения, наблюдающиеся у пациентов с диабетом, приводят к активации окислительного стресса с гиперпродукцией супероксида митохондриальной цепью переноса электронов [8, 9]. В свою очередь гиперпродукция супероксида вызывает каскад таких разрушительных метаболических событий, как усиление активности высокомолекулярных спиртов, увеличение образования конечных продуктов избыточного гликирования, активация протеинкиназы С и ядерного фактора кB, а также увеличение интенсивности гексозаминового пути [8, 9].
Исходя из этого, основной целью лечения болезни является как можно более полная компенсация нарушений углеводного обмена. Эффективное управление СД направлено на предохранение b-клеток поджелудочной железы от истощения, создание оптимального баланса глюкозы в организме, предотвращение и/или замедление прогрессирования развития как микро-, так и макрососудистых осложнений заболевания, которые приводят к инвалидизации пациентов и ранней смертности.
Не вызывает сомнений, что на современном этапе развития диабетологии общей целью лечения СД является достижение «околонормальных», т.е. максимально приближенных к физиологическим, уровней глюкозы крови без повышения риска гипогликемии и без ущерба для качества жизни больных.
Известно, что гликированный гемоглобин (HbA1c) отражает средние уровни глюкозы за предыдущие 2-3 месяца и, следовательно, дает представление об «исторических», а не моментальных уровнях глюкозы. Доказано, что пациенты, достигшие целевых уровней гликемии натощак и гликированного гемоглобина, нуждаются в тщательном наблюдении в связи c возможным наличием недиагностированной хронической постпрандиальной гипергликемии [10], высоким риском скрытых гипогликемий и значительных колебаний (вариабельности) уровня глюкозы в крови в течение суток [11], что также способствует инициации и прогрессированию осложнений, снижению качества жизни и инвалидизации.
Например, в исследовании Bonora с соавт.
Так, в исследовании Derr с соавт. [12] с участием 256 больных анализировалась связь между вариабельностью гликемии и уровнями HbA1c. Гликемический профиль (гликемическая вариабельность) измерялся пациентами самостоятельно (с использованием портативного глюкометра). У некоторых из них имелась достаточно стабильная гликемия (вариация 8 мг/дл), тогда как у других она была крайне нестабильной (вариация 152 мг/дл). Была продемонстрирована корреляция между средним уровнем глюкозы крови и уровнем HbA1c, однако корреляции между уровнем HbA1c и вариабельностью гликемии установлено не было. Таким образом, уровень HbA1c отражает среднюю концентрацию глюкозы крови на длительном промежутке времени и существенно не изменяется при текущей нестабильности гликемии.
Достаточно недавно разработанный метод постоянного мониторинга глюкозы, несомненно, является одним из важнейших достижений в области управления СД. Он позволяет получить наиболее полную картину гликемического профиля в течение суток. Хорошо известно, что отрицательное воздействие на организм создают как острые подъемы (постпрандиальные), так и острые снижения (межпрандиальные) уровня глюкозы крови относительно средних значений. Это наблюдение, вероятно, могло бы объяснить некоторые данные, полученные в ходе Американского исследования по изучению контроля диабета и его осложнений (Diabetes Control and Complications Trial).
Различие, как теперь предполагается, могло быть связано с более низкой вариабельностью уровня глюкозы в течение дня в группе интенсивного контроля.
О необходимости проведения непрерывного длительного мониторинга гликемии для оценки контроля углеводного обмена убедительно свидетельствуют результаты исследования, проведенного Bode с соавт. [16]. В нем принимал участие 101 пациент, причем каждый участник прошел мониторинг глюкозы в среднем в течение 12 дней. Полученная в конечном итоге информация стала беспрецедентной по количеству данных непрерывного мониторинга в опубликованной литературе. Это исследование уникально тем, что пациенты не были осведомлены о данных измерений глюкозы, полученных с помощью устройства в течение периода наблюдения, и тем самым эти данные были лишены влияния терапевтических вмешательств.
 Этот феномен ранее недооценивался при использовании традиционного мониторинга гликемии [16]. Кроме того, были получены данные о периодах гипогликемии, на которые приходилось около 8% времени. Этот результат подтверждали предыдущие исследования, оценивавшие распространенность гипогликемии [15]. Важно, что периоды низкого сахара крови чаще имели место в ночное время. Столь частые гипогликемические эпизоды ранее редко определялись стандартными средствами самоконтроля гликемии.
Этот феномен ранее недооценивался при использовании традиционного мониторинга гликемии [16]. Кроме того, были получены данные о периодах гипогликемии, на которые приходилось около 8% времени. Этот результат подтверждали предыдущие исследования, оценивавшие распространенность гипогликемии [15]. Важно, что периоды низкого сахара крови чаще имели место в ночное время. Столь частые гипогликемические эпизоды ранее редко определялись стандартными средствами самоконтроля гликемии.
Итак, на сегодняшний день патофизиология осложнений диабета рассматривается как результат двух основных повреждающих метаболических процессов (избыточного гликирования и активации окислительного стресса), которые запускаются тремя основными механизмами: гипергликемией – как натощак, так и в постпрандиальном периоде, и острыми колебаниями уровня глюкозы. Не подвергается сомнению и тот факт, что повышенный уровень глюкозы натощак и во время постпрандиального периода приводит к активации процесса гликирования, который можно комплексно оценивать по уровню НbA1с.
В соответствии с этой моделью глобальная стратегия лечения диабета должна быть направлена на снижение значений по всем трем осям координат (т.е. на снижение объема куба) и, следовательно, величины диагональной стрелки, которая отражает риск развития осложнений диабета (рис. 2).
Необходимо отметить, что в последнее десятилетие благодаря фундаментальным и клиническим исследованиям развилось новое и перспективное направление в лечении СД2, основанное на использовании эффекта инкретинов. Поскольку период полужизни глюкагоно-подобного пептида-1 (ГПП-1) очень короткий, в клинической практике его невозможно использовать в качестве натурального препарата. В связи с этим было предложено ингибирование фермента ДПП-4, разрушающего естественные инкретины организма.
Поскольку период полужизни глюкагоно-подобного пептида-1 (ГПП-1) очень короткий, в клинической практике его невозможно использовать в качестве натурального препарата. В связи с этим было предложено ингибирование фермента ДПП-4, разрушающего естественные инкретины организма.
В России ингибиторы дипептилпептидазы-4 (ДПП-4) представлены уже более 2 лет. Одними из представителей являются препараты Галвус (вилдаглиптин) и Галвус Мет (вилдаглиптин + метформин). Препараты Галвус и Галвус Мет хорошо изучены в международной клинической практике, так как исследования по их оценке начались более 6 лет назад.
Данные международных исследований доказали, что терапия препаратами Галвус и Галвус Мет является высокоэффективной и безопасной. Она обеспечивает достижение целей гликемического контроля без осложнений и побочных эффектов. Одним из основных преимуществ этих препаратов является возможность их применения в группах пожилых пациентов, пациентов с гипертензией, пациентов группы сердечно-сосудистого риска. Галвус можно комбинировать с любым сахароснижающим препаратом, в том числе и с инсулином [17].
Галвус можно комбинировать с любым сахароснижающим препаратом, в том числе и с инсулином [17].
Данные клинических исследований доказали возможность назначения препаратов Галвус и Галвус Мет на всех этапах терапии диабета, в том числе и на старте терапии после установления диагноза.
Так, в исследовании, проведенном Shweizer A. с соавт. [18], было установлено, что при старте медикаментозной терапии назначение препарата Галвус в сравнении с метформином обеспечивает достоверное, клинически значимое и дозозависимое снижение уровня HbA1c на 1,1% при дозе 50 мг 2 раза в сутки. При этом частота желудочно-кишечных побочных явлений в группе терапии Галвус в сравнении с терапией метформином оказалась значительно менее выраженной (рис. 3). Масса тела у пациентов обеих групп оставалась стабильной с тенденцией к снижению. Таким образом, Галвус явился альтернативой метформину при старте терапии диабета [18].
В исследовании Rosenstock J. с соавт. [19] было показано, что Галвус является и альтернативой тиазолидиндионам при старте терапии диабета. Галвус обеспечил аналогичное снижение уровня HbA1c, как и росиглитазон, на 0,9%. При этом, через 24 недели, разница в динамике массы тела на терапии росиглитазоном и Галвус составила 2,8 кг с повышением веса в среднем на 1,6–1,7 кг в группе терапии росиглитазоном и снижением на 0,3–1,1 кг в группе терапии Галвус. Кроме того, терапия Галвус не связана с развитием отеков и остеопороза, и ее можно назначать пациентам из группы сердечно-сосудистого риска [17]. Таким образом, Галвус может являться альтернативой тиазолидиндионам при старте и продолжении терапии СД2.
Галвус обеспечил аналогичное снижение уровня HbA1c, как и росиглитазон, на 0,9%. При этом, через 24 недели, разница в динамике массы тела на терапии росиглитазоном и Галвус составила 2,8 кг с повышением веса в среднем на 1,6–1,7 кг в группе терапии росиглитазоном и снижением на 0,3–1,1 кг в группе терапии Галвус. Кроме того, терапия Галвус не связана с развитием отеков и остеопороза, и ее можно назначать пациентам из группы сердечно-сосудистого риска [17]. Таким образом, Галвус может являться альтернативой тиазолидиндионам при старте и продолжении терапии СД2.
Галвус Мет или Галвус в комбинации с метформином оказывает синергичное влияние на синтез и активность ГПП-1 [19], обеспечивает эффективный гликемический контроль без риска развития гипогликемий и повышения массы тела. Исследование по сравнению эффективности комбинированной терапии Галвус 50 мг 2 раза/сут + метформин 1500 мг/сут с терапией глимепиридом 6 мг в сутки + метформин 1500 мг/сут показало, что в течение года терапии гликемический контроль поддерживался одинаково в обеих группах терапии со средним снижением HbA1c на 0,7–0,8% (при исходном HbA1c – 7,3%) (рис. 4) [21]. Через 1 год терапии разница в динамике массы тела составила 2,8 кг. Частота гипогликемий в группе терапии Галвус + метформин оказалась минимальной, а тяжелых эпизодов не было зарегистрировано вообще [21]. Важно отметить, что при комбинированном назначении вилдаглиптина и метформина побочные эффекты со стороны желудочно-кишечного тракта наблюдались гораздо реже, чем на фоне монотерапии метформином [18]. Таким образом, Галвус может являться альтернативой производным сульфонилмочевины в комбинации с метформином.
4) [21]. Через 1 год терапии разница в динамике массы тела составила 2,8 кг. Частота гипогликемий в группе терапии Галвус + метформин оказалась минимальной, а тяжелых эпизодов не было зарегистрировано вообще [21]. Важно отметить, что при комбинированном назначении вилдаглиптина и метформина побочные эффекты со стороны желудочно-кишечного тракта наблюдались гораздо реже, чем на фоне монотерапии метформином [18]. Таким образом, Галвус может являться альтернативой производным сульфонилмочевины в комбинации с метформином.
Важно отметить, что опубликованы данные о том, что метформин способствует увеличению уровня ГПП-1. Среди предполагаемых механизмов обсуждается роль бигуанидов в непосредственном усилении секреторной функции L-клеток кишечника, активации транскрипции/трансляции гена проглюкагона, снижении почечной экскреции ГПП-1, блокаде ДПП-4 [22].
Помимо этого, Fonseca V. и соавт. в одной из своих работ изучали эффективность добавления вилдаглиптина (50 мг в день) к инсулину (средняя суточная доза составляла 82 Ед) у больных с неудовлетворительными показателями углеводного обмена (исходно уровень HbA1с в среднем составлял 8,4%) в течение 24 недель [11]. На протяжении периода исследования режим инсулинотерапии у пациентов не менялся. К концу наблюдения значения уровня HbA1с в основной группе снизились на 0,5%, в группе контроля (инсулин в сочетании с плацебо) – всего на 0,2%. Интересно отметить, что у больных в возрасте от 65 лет и старше комбинация инсулина с вилдаглиптином способствовала уменьшению уровня HbA1с на 0,7%, в то время как в контрольной группе статистически значимой разницы по HbA1с не отмечено (рис. 5).
На протяжении периода исследования режим инсулинотерапии у пациентов не менялся. К концу наблюдения значения уровня HbA1с в основной группе снизились на 0,5%, в группе контроля (инсулин в сочетании с плацебо) – всего на 0,2%. Интересно отметить, что у больных в возрасте от 65 лет и старше комбинация инсулина с вилдаглиптином способствовала уменьшению уровня HbA1с на 0,7%, в то время как в контрольной группе статистически значимой разницы по HbA1с не отмечено (рис. 5).
Необходимо подчеркнуть, что эпизоды гипогликемии регистрировались существенно реже в основной группе, что, вероятно, обусловлено повышением чувствительности α-клеток поджелудочной железы к глюкозе (рис. 6) [11].
Одним из немаловажных преимуществ терапии Галвус является доказанная эффективность в плане снижения вариабельности гликемии, достижения стабильных показателей глюкозы крови без резко выраженных колебаний, особенно в постпрандиальном периоде. Так, в исследование, проведенном Marfella et al. [23], было включено 38 пациентов с СД2, которые получали комбинированную терапию Галвус + метформин или ситаглиптин + метформин. Данные гликемического контроля оценивались через 3 месяца терапии, в том числе изучались результаты и непрерывного мониторинга гликемии в течение 72 часов, который проводили исходно и через 3 месяца. Результаты исследования показали, что гликемический контроль улучшился в обеих группах терапии со снижением HbA1c в среднем на 0,9%. Основные отличия были получены в показателях вариабельности гликемии на основании параметра «средняя амплитуда перепадов гликемии» (САПГ), которая характеризует вариабельность гликемии в течение суток. Исходно САПГ составляла около 3,5 ммоль/л в обеих группах терапии. Через 3 месяца лечения в группе терапии Галвус САПГ снизилась достоверно и клинически значимо на 2,2 ммоль/л. Данное исследование подвердило некоторое преимущество терапии Галвус. Авторы исследования выявили более выраженную активность ГПП-1 на фоне терапии Галвус, а также более выраженное подавление уровня постпрандиального глюкагона [23].
[23], было включено 38 пациентов с СД2, которые получали комбинированную терапию Галвус + метформин или ситаглиптин + метформин. Данные гликемического контроля оценивались через 3 месяца терапии, в том числе изучались результаты и непрерывного мониторинга гликемии в течение 72 часов, который проводили исходно и через 3 месяца. Результаты исследования показали, что гликемический контроль улучшился в обеих группах терапии со снижением HbA1c в среднем на 0,9%. Основные отличия были получены в показателях вариабельности гликемии на основании параметра «средняя амплитуда перепадов гликемии» (САПГ), которая характеризует вариабельность гликемии в течение суток. Исходно САПГ составляла около 3,5 ммоль/л в обеих группах терапии. Через 3 месяца лечения в группе терапии Галвус САПГ снизилась достоверно и клинически значимо на 2,2 ммоль/л. Данное исследование подвердило некоторое преимущество терапии Галвус. Авторы исследования выявили более выраженную активность ГПП-1 на фоне терапии Галвус, а также более выраженное подавление уровня постпрандиального глюкагона [23]. Данные результаты подтверждают способность препарата Галвус улучшать вариабельность гликемии, что имеет ряд преимуществ, поскольку снижает риск развития тяжелых сосудистых осложнений диабета, улучшает качество жизни пациентов, позволяет замедлить прогрессирование заболевания и его осложнений.
Данные результаты подтверждают способность препарата Галвус улучшать вариабельность гликемии, что имеет ряд преимуществ, поскольку снижает риск развития тяжелых сосудистых осложнений диабета, улучшает качество жизни пациентов, позволяет замедлить прогрессирование заболевания и его осложнений.
В настоящее время на кафедре эндокринологии и диабетологии с курсом эндокринной хирургии ГОУ ДПО РМАПО изучается эффективность и безопасность комбинированной терапии ингибитора ДПП-4 препарата Галвус в сочетании с различными сахароснижающими препаратами у пациентов с неудовлетворительным контролем СД2. В задачи исследования входит повышение эффективности углеводного обмена у пациентов с СД2 путем раннего присоединения препарата Галвус к различной сахароснижающей терапии. В группу обследования включены 60 пациентов (мужчин и женщин) в возрасте от 35 до 70 лет с СД2, получающие монотерапию метформином в дозе ≥1500 мг/сут или инсулин пролонгированного действия в дозе ≥15 Ед/сут в виде монотерапии, а также комбинацию метформина и инсулина пролонгированного действия.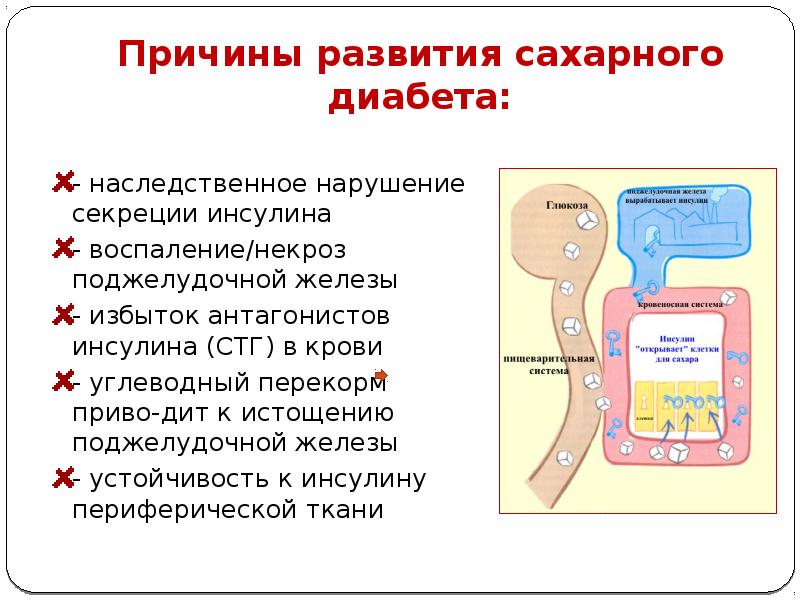
Первые результаты исследования свидетельствуют, что препарат Галвус эффективно снижает уровень глюкозы крови как натощак, так и через 2 часа после еды, не вызывает повышения массы тела и развития гипогликемий. Кроме того, наши данные показывают, что терапия препаратом Галвус обеспечивает достоверное и клинически значимое снижение вариабельности гликемии в течение суток. Этот аспект является особенно важным в плане предотвращения развития наиболее тяжелых макрососудистых осложнений диабета.
Вышесказанное может быть проиллюстрировано конкретным клиническим примером пациента, участвовавшего в данном исследовании.
Пациентка П., 56 лет, 2 года назад при диспансерном обследовании выявлена гипергликемия 13,2 ммоль/л (по плазме). При дальнейшем обследовании верифицирован диагноз: впервые выявленный сахарный диабет 2 типа в стадии субкомпенсации. Поздние осложнений диабета не выявлены. С начала заболевания получала метформин в дозе 2550 мг в сутки (850 мг 3 р/сут), соблюдала гипокалорийную диету. При обследовании выявлено наличие ожирения II степени (рост – 165 см, вес – 102,5 кг, ИМТ – 36 кг/м2), нарушение липидного обмена (общий холестерин – 7,2 ммоль/л (норма – 3,4-5,2), триглицериды – 2,8 ммоль/л (норма – 0,5-2,0), ЛПВП – 2,13 ммоль/л (норма – 1,0-2,1), ЛПНП – 4,88 ммоль/л (норма – 1,5-3,5), показатель гликированного гемоглобина составил 9,3%, отмечалась инсулинорезистентность, определенная при помощи расчетной математической модели HOMA-IR (Homeostasis Model Assessment). Пациентка регулярно проводит самоконтроль и соблюдает рекомендованный план питания на 1300 ккал/сут., а также уровень физических нагрузок (ежедневные пешие прогулки не менее 60 минут). Для более детального изучения вариабельности гликемии в течение суток и оценки проводимой сахароснижающей терапии пациентке П. было назначено непрерывное мониторирование глюкозы – Continuous Glucose Monitoring System (CGMS). Данный метод позволяет идентифицировать помимо гликемии натощак, еще и периоды постпрандиальной гипергликемии, а также эпизоды скрытой гипогликемии.
При обследовании выявлено наличие ожирения II степени (рост – 165 см, вес – 102,5 кг, ИМТ – 36 кг/м2), нарушение липидного обмена (общий холестерин – 7,2 ммоль/л (норма – 3,4-5,2), триглицериды – 2,8 ммоль/л (норма – 0,5-2,0), ЛПВП – 2,13 ммоль/л (норма – 1,0-2,1), ЛПНП – 4,88 ммоль/л (норма – 1,5-3,5), показатель гликированного гемоглобина составил 9,3%, отмечалась инсулинорезистентность, определенная при помощи расчетной математической модели HOMA-IR (Homeostasis Model Assessment). Пациентка регулярно проводит самоконтроль и соблюдает рекомендованный план питания на 1300 ккал/сут., а также уровень физических нагрузок (ежедневные пешие прогулки не менее 60 минут). Для более детального изучения вариабельности гликемии в течение суток и оценки проводимой сахароснижающей терапии пациентке П. было назначено непрерывное мониторирование глюкозы – Continuous Glucose Monitoring System (CGMS). Данный метод позволяет идентифицировать помимо гликемии натощак, еще и периоды постпрандиальной гипергликемии, а также эпизоды скрытой гипогликемии.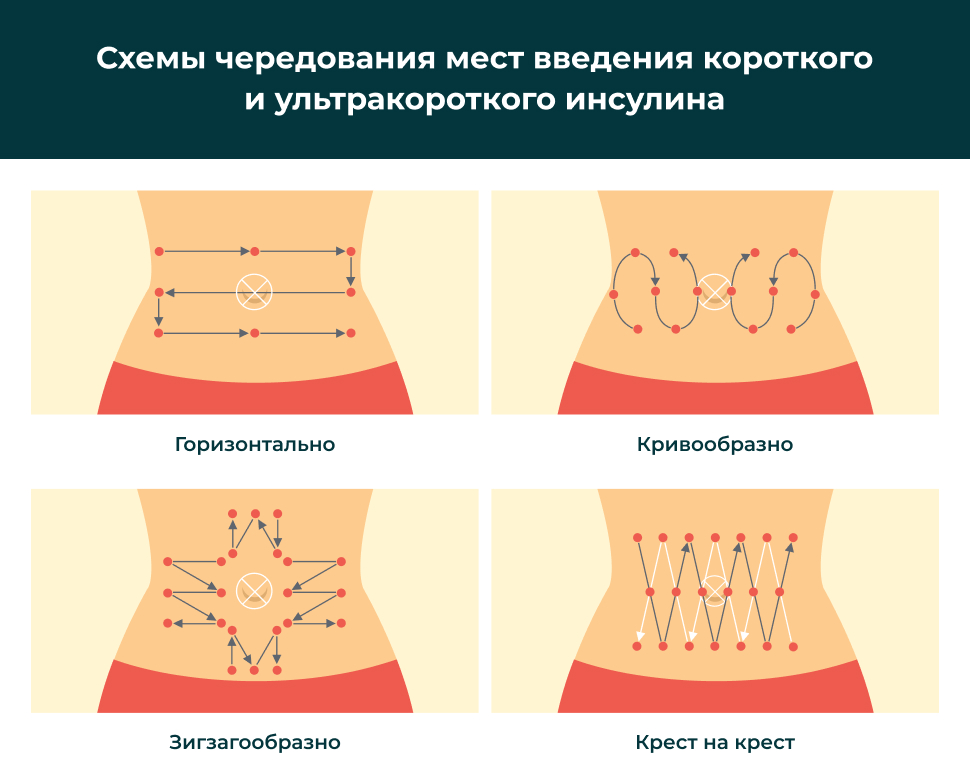 Результаты CGMS в течение 5 дней с момента взятия под наблюдения показали, что минимальный уровень глюкозы крови составил 3,6 ммоль/л, а максимальный уровень – 18,5 ммоль/л. Около 69% всего времени пациентка находилась в состоянии гипергликемии, 31% – в состоянии нормогликемии, гипогликемий зафиксировано не было. Средний уровень глюкозы крови составил 8,8 ммоль/л. Показатель гликемии после завтрака составил 6-15,6 ммоль/л, после обеда – 5,2-18,5 ммоль/л, после ужина – 7,0-13,9 ммоль/л. Все показатели углеводного обмена не соответствовали целевым значениям (рис. 7, 8).
Результаты CGMS в течение 5 дней с момента взятия под наблюдения показали, что минимальный уровень глюкозы крови составил 3,6 ммоль/л, а максимальный уровень – 18,5 ммоль/л. Около 69% всего времени пациентка находилась в состоянии гипергликемии, 31% – в состоянии нормогликемии, гипогликемий зафиксировано не было. Средний уровень глюкозы крови составил 8,8 ммоль/л. Показатель гликемии после завтрака составил 6-15,6 ммоль/л, после обеда – 5,2-18,5 ммоль/л, после ужина – 7,0-13,9 ммоль/л. Все показатели углеводного обмена не соответствовали целевым значениям (рис. 7, 8).
После полного обследования было рекомендовано соблюдать индивидуальный план питания на 1300 ккал/сут., режим физической активности, дополнительно к метформину в дозе 2550 мг в сутки назначен Галвус в суточной дозе 100 мг (прием 2 раза в день по 50 мг). Важно отметить: после коррекции образа жизни зарегистрировано снижение массы тела на 12 кг и уменьшение окружности талии на 9,0 см за 4 месяца (а это, как известно, положительно влияет как на течение самого сахарного диабета 2 типа, так и на развитие и/или прогрессирование связанных с ним осложнений). По лабораторным данным отмечено улучшение показателей углеводного обмена, показатель гликированного гемоглобина на фоне комбинированной терапии составил 5,4%, также отмечена положительная динамика со стороны липидного обмена (общий холестерин – 5,1 ммоль/л (норма – 3,4-5,2), триглицериды – 2,1 ммоль/л (норма – 0,5-2,0), ЛПВП – 2,3 ммоль/л (норма – 1,0-2,1), ЛПНП – 3,1 ммоль/л (норма – 1,5-3,5). Помимо этого, зафиксировано снижение инсулинорезистентности.
По лабораторным данным отмечено улучшение показателей углеводного обмена, показатель гликированного гемоглобина на фоне комбинированной терапии составил 5,4%, также отмечена положительная динамика со стороны липидного обмена (общий холестерин – 5,1 ммоль/л (норма – 3,4-5,2), триглицериды – 2,1 ммоль/л (норма – 0,5-2,0), ЛПВП – 2,3 ммоль/л (норма – 1,0-2,1), ЛПНП – 3,1 ммоль/л (норма – 1,5-3,5). Помимо этого, зафиксировано снижение инсулинорезистентности.
Подтверждением улучшения метаболических процессов также служили данные суточного мониторирования гликемии на фоне терапии метформином и Галвусом. Максимальное значение глюкозы крови на протяжении 4-х дней исследования составило 8,3 ммоль/л, минимальное – 3,3 ммоль/л. В состоянии гипергликемии пациентка находилась 1% времени, в состоянии нормогликемии – 99%, эпизодов гипогликемии не зафиксировано, что еще раз подтверждает безопасность применения препарата Галвус. Средний уровень глюкозы крови составил 5,2 ммоль/л. Показатель гликемии после завтрака составил 4,2-6,7 ммоль/л, после обеда – 4,1-6,4 ммоль/л, после ужина – 4,7-6,6 ммоль/л (рис. 9, 10).
9, 10).
1. Kannel W.B., Mc Gee D.L. Diabetes and cardiovascular diseases: the Framingham Study // JAMA. — 1979. — 241. — Р. 2035-2038.
2. Laakso L., Lehto S. Epidemiology of macrovascular disease in diabetes // Diabetes Rev. — 1997. — 5. — Р. 294-315.
3. Eastman R.C., Javitt J.C., Herman W.H., Dasbach E.J., Zbrozek A.S., Dong F., Manninen D., Gardfield S.A., Copley-Merriman C., Maier W., Eastman J.F., Kotsanos J., Cowie C.C., Harris M. Model of complications of NIDDM 1: Model constructions and assumptions // Diabetes Care. — 1997. — 20. — Р. 725-734.
4. Gaede P., Vedel P., Larsen N., Jensen G.V.H., Parving H.H., Pedersen O. Multifactorial intervention and cardiovascular disease in patients with type 2 diabetes // N. Engl. J. Med. — 2003. — 348. — Р. 383-393.
5. DCCT Research Group: The relationship of a glycemic exposure (HbA1c) to the risk of development and progression of retinopathy in the Diabetes Control and Complications Trial. Diabetes. — 1995. — 44. — Р. 968-983.
— Р. 968-983.
6. Klein R. Hyperglycemia and microvascular disease in diabetes // Diabetes Care. — 1995. — 18. — Р. 258-268.
7. Stratton I.M., Adler A.I., Neil H.A., Matthews D.R., Manley S.E., Cull C.A., Hadden D., Turner R.C., Holman R.R. Association of glycaemia with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35): prospective observational study // BMJ. — 2000. — 321. — Р. 405-412.
8. Brownlee M. Biochemistry and molecular cell biology of diabetic complications // Nature. — 2001. — 414. — Р. 813-820.
9. Brownlee M. Banting lecture 2004. The pathobiology of diabetic complications: a unifying mechanism // Diabetes. — 2005. — 54. — Р. 1615-1625.
10. Bonora E., Calcaterra F., Lombardi S., Bonfante N., Formentini G., Bonadonna R.C., Muggeo M. Plasma Glucose Levels Throughout the Day and HbA1c Interrelationships in Type 2 Diabetes // Diabetes Care. — 2001. — Vol. 24. — P. 2023-2029.
11. Fonseca V., Dejager S., Albrecht S. et al. Vildagliptin as add-on to insulin in patients with type 2 diabetes (T2DM) // Diabetes. — 2006. — 55(suppl 1). — P. A111.
Vildagliptin as add-on to insulin in patients with type 2 diabetes (T2DM) // Diabetes. — 2006. — 55(suppl 1). — P. A111.
12. Derr R., Garrett E., Stacy G.A., Saudek C.D. Is HbA1c affected by Glycemic Instability? // Diabetes Care. — 2003. — Vol. 26. — P. 2728-2733.
13. Monnier L., Lapinski H., Colette C. Contributions of fasting and postprandial plasma glucose increments to the overall diurnal hyperglycemia of type 2 diabetic patients // Diabetes Care. — 2003. — Vol. 26. — P. 881-885.
14. Funatsu H., Yamashita H., Ohashi Y. Effect of rapid glicaemic control on progression of diabetic retinopathy // Jpn. J. Ophthalmol. — 1992. — Vol. 36. — № 3. — P. 356-367.
15. Boland E., Monsod T., Delucia M., Bonfante N., Formentini G., Bonadonna R.C., Muggeo M. Limitations of conventional methods of self-monitoring of blood glucose: lessons learned from 3 days of continuous glucose sensing in pediatric patients with type 1 diabetes // Diabetes Care. — 2001. — Vol. 24. — P. 1858-1862.
16. Bode B., Schwartz S., Stubbs H. et al. Glycemic Characteristics in Continuously Monitored Patients with type 1 and type 2 diabetes // Diabetes Care. — 2005. — Vol. 26. — № 10. — P. 2361-2366.
17. King H., Aubert R.E., Herman W.H. Global burden of diabetes, 1995- 2025: prevalence, numerical estimates, and projections // Diabetes Care. — 1998. — Р. 1414-1431.
18. Schweizer A., Couturier A., Foley J.E. and Dejager. S. Comparison between vildagliptin and metformin to sustain reductions in HbA1c over 1 year in drug-naпve patients with Type 2 diabetes // Diabet. Med. — 2007. — 24. — P. 955-961.
19. Rosenstock J., Baron M.A., Dejager S., Mills D., Schweizer A. Comparison of vildagliptin and rosiglitazone monotherapy in patients with type 2 diabetes: a 24-week, double-blind, randomized trial // Diabetes Care. — 2007. — 30. — P. 217-23.
20. Halimi S., Schweizer A., Minic B., Foley J., Dejager S. Combination treatment in the management of type 2 diabetes: focus on vildagliptin and metformin as a single tablet // Vascular. Health. and Risk Management. — 2008. — 4(3). — Р. 481-492.
Health. and Risk Management. — 2008. — 4(3). — Р. 481-492.
21. Ferrannini E et al. 52-week efficacy and safety of vildagliptin versus glimepiride in patients with type 2 diabetes mellitus inadequately controlled on metformin monotherapy // Diabetes, Obesity and Metabolism. — 2009. — 11. — P. 157-166.
22. Ahrem B., Foley J. Improved Meal-Related -Cell Function and Insulin Sensitivity by the Dipeptidyl Peptidase-IV Inhibitor Vildagliptin in Metformin- Treated Patients With Type 2 Diabetes Over 1Year // Diabetes Care. — 2005. — 28. — P. 1936-1940.
23. Marfella R., Barbieri M., Grella .R, Rizzo M.R., Nicoletti G.F., Paolisso G. Effects of vildagliptin twice daily versus sitagliptin once daily on 24-hour acute glucose fluctuations // J. Diabetes Complications. — 2010. — Mar- Apr; 24(2). — P. 79-83.
Инсулинотерапия для инсулинорезистентных пациентов — вред или польза? | Диабет
Пропустить пункт назначения Эпидемиология/Генетика|
01 июля 2018 г.
Диабет 2018;67(Приложение_1):1577-P
https://doi.org/10.2337/db18-1577-P
- Разделенный экран
- Взгляды
- Содержание артикула
- Рисунки и таблицы
- Видео
- Аудио
- Дополнительные данные
- Экспертная оценка
- Делиться
- Фейсбук
- Твиттер
- Электронная почта
Иконка Цитировать Цитировать
Получить разрешения
Citation
КАРЛОС Э. МЕНДЕС, КРИСТИАН ЭЙЛЕР, РЕБЕКА Дж. УОКЕР, ЛЕОНАРД Э. ЭГЕДЕ; Инсулинотерапия инсулинорезистентных пациентов — вред или польза? Диабет 1 июля 2018 г.; 67 (Приложение_1): 1577–С. https://doi.org/10.2337/db18-1577-P
МЕНДЕС, КРИСТИАН ЭЙЛЕР, РЕБЕКА Дж. УОКЕР, ЛЕОНАРД Э. ЭГЕДЕ; Инсулинотерапия инсулинорезистентных пациентов — вред или польза? Диабет 1 июля 2018 г.; 67 (Приложение_1): 1577–С. https://doi.org/10.2337/db18-1577-P
Скачать файл цитаты:
- Рис (Зотеро)
- Менеджер ссылок
- EasyBib
- Подставки для книг
- Менделей
- Бумаги
- Конечная примечание
- РефВоркс
- Бибтекс
Расширенный поиск
Доказано, что инсулинотерапия эффективна при лечении диабета 2 типа. Однако у пациентов с известной резистентностью к инсулину дополнительный экзогенный инсулин, используемый для достижения гликемического контроля, может дополнительно способствовать основному дисметаболическому процессу, что приводит к увеличению осложнений. Мы стремились сравнить клинические исходы у пациентов с диабетом и высокой резистентностью к инсулину в зависимости от статуса использования инсулина. Для этого исследования использовались данные NHANES (2001-2010). Из 52,19Сообщалось, что у 5 человек, включенных в исследование, 1470 человек страдали диабетом с доступными уровнями инсулина натощак и глюкозы в сыворотке. Из них 395 были на инсулине. Люди были классифицированы как имеющие высокую или низкую резистентность к инсулину на основании того, что HOMA IR был ниже или выше медианы популяции. Исходы, представляющие интерес, включали статус смертности, любое зарегистрированное серьезное сердечно-сосудистое событие (MACE), хроническую болезнь почек (CKD) и уровни холестерина ЛПНП. Стратифицированная логистическая регрессия использовалась для всех дихотомических переменных, а нормальная регрессия обследования использовалась для LDL. Регрессии были скорректированы с учетом уровня HbA1c, демографических данных и сопутствующих заболеваний.
Мы стремились сравнить клинические исходы у пациентов с диабетом и высокой резистентностью к инсулину в зависимости от статуса использования инсулина. Для этого исследования использовались данные NHANES (2001-2010). Из 52,19Сообщалось, что у 5 человек, включенных в исследование, 1470 человек страдали диабетом с доступными уровнями инсулина натощак и глюкозы в сыворотке. Из них 395 были на инсулине. Люди были классифицированы как имеющие высокую или низкую резистентность к инсулину на основании того, что HOMA IR был ниже или выше медианы популяции. Исходы, представляющие интерес, включали статус смертности, любое зарегистрированное серьезное сердечно-сосудистое событие (MACE), хроническую болезнь почек (CKD) и уровни холестерина ЛПНП. Стратифицированная логистическая регрессия использовалась для всех дихотомических переменных, а нормальная регрессия обследования использовалась для LDL. Регрессии были скорректированы с учетом уровня HbA1c, демографических данных и сопутствующих заболеваний. Результаты показали, что пациенты с высоким уровнем HOMAIR, получавшие инсулинотерапию, имели значительно более высокий риск смерти (ОШ 3,487, р<0,001) и MACE (ОШ 2,756, р=0,003) по сравнению с теми, кто не получал инсулин. Риск ХБП также повышался при приеме инсулина в группе с высоким уровнем HOMA IR. (ОШ 3,657 р<0,001). У пациентов с низким HOMA IR прием инсулина не влиял существенно на риск смертности, MACE или CKD. Не было обнаружено значимой связи между пациентами с высоким HOMA IR на инсулине и уровнями ЛПНП, однако была обнаружена значимая отрицательная корреляция для уровней ЛПНП в группе с низким HOMA IR на инсулине (-14,164 p = 0,034).
Результаты показали, что пациенты с высоким уровнем HOMAIR, получавшие инсулинотерапию, имели значительно более высокий риск смерти (ОШ 3,487, р<0,001) и MACE (ОШ 2,756, р=0,003) по сравнению с теми, кто не получал инсулин. Риск ХБП также повышался при приеме инсулина в группе с высоким уровнем HOMA IR. (ОШ 3,657 р<0,001). У пациентов с низким HOMA IR прием инсулина не влиял существенно на риск смертности, MACE или CKD. Не было обнаружено значимой связи между пациентами с высоким HOMA IR на инсулине и уровнями ЛПНП, однако была обнаружена значимая отрицательная корреляция для уровней ЛПНП в группе с низким HOMA IR на инсулине (-14,164 p = 0,034).
В заключение, результаты этого исследования показывают, что инсулинотерапия у пациентов с высокой резистентностью к инсулину может принести больше вреда, чем пользы. Будущие исследования оправданы, учитывая важность этих потенциальных клинических последствий.
Раскрытие информации
CE Mendez: Нет. К. Эйлер: Нет. Р.Дж. Уокер: Нет. Л.Э. Эгеде: Поддержка исследований; Себя; Национальный институт диабета, болезней органов пищеварения и почек. Консультативная группа; Себя; Ново Нордиск Инк..
Эйлер: Нет. Р.Дж. Уокер: Нет. Л.Э. Эгеде: Поддержка исследований; Себя; Национальный институт диабета, болезней органов пищеварения и почек. Консультативная группа; Себя; Ново Нордиск Инк..
Инсулин для регулярных инъекций человеку: применение, побочные эффекты, взаимодействие, изображения, предупреждения и дозировка
Прочтите информационный листок для пациентов, предоставленный вашим фармацевтом, прежде чем вы начнете использовать это лекарство и каждый раз, когда вы будете получать добавку. Если у вас есть какие-либо вопросы, задайте их своему врачу, специалисту по диабету или фармацевту.
Узнайте все инструкции по приготовлению и применению у своего лечащего врача и на упаковке продукта.
Перед использованием визуально проверьте продукт на наличие частиц или обесцвечивания. Если они присутствуют, не используйте инсулин. Инсулин обычный должен быть прозрачным и бесцветным.
Перед введением каждой дозы протрите место инъекции спиртом. Каждый раз меняйте место инъекции, чтобы уменьшить риск возникновения проблем или повреждений под кожей (например, ямок/припухлостей или утолщения кожи). Обычный инсулин можно вводить в область живота, бедра, ягодиц или тыльной стороны плеча. Не вводите препарат в вену или мышцу, так как это может привести к очень низкому уровню сахара в крови (гипогликемия). Не трите область после инъекции. Не вводить в покрасневшую, опухшую, зудящую или поврежденную кожу. Не вводите холодный инсулин, потому что это может быть болезненно. Контейнер с инсулином, который вы используете в настоящее время, можно хранить при комнатной температуре.
Каждый раз меняйте место инъекции, чтобы уменьшить риск возникновения проблем или повреждений под кожей (например, ямок/припухлостей или утолщения кожи). Обычный инсулин можно вводить в область живота, бедра, ягодиц или тыльной стороны плеча. Не вводите препарат в вену или мышцу, так как это может привести к очень низкому уровню сахара в крови (гипогликемия). Не трите область после инъекции. Не вводить в покрасневшую, опухшую, зудящую или поврежденную кожу. Не вводите холодный инсулин, потому что это может быть болезненно. Контейнер с инсулином, который вы используете в настоящее время, можно хранить при комнатной температуре.
Введите это лекарство под кожу в соответствии с указаниями врача, обычно за 30 минут до еды. Поскольку этот инсулин является быстродействующим, отказ от еды сразу после введения дозы этого инсулина может привести к снижению уровня сахара в крови (гипогликемии).
Регулярное введение инсулина в вену должно осуществляться только медицинским работником. Результатом может стать очень низкий уровень сахара в крови.
Результатом может стать очень низкий уровень сахара в крови.
Не используйте обычный инсулин в инсулиновой помпе.
Этот продукт можно смешивать только с некоторыми другими продуктами инсулина, такими как инсулин НПХ. Всегда сначала набирайте в шприц обычный инсулин, а затем инсулин длительного действия. Никогда не вводите в вену смесь различных инсулинов. Проконсультируйтесь со своим лечащим врачом о том, какие продукты можно смешивать, о правильном методе смешивания инсулина и о правильном способе введения смесей инсулина.
Не меняйте марку или тип инсулина без указаний врача.
Не передавайте перо другому человеку, даже если игла заменена. Вы можете заразить других людей серьезной инфекцией или получить серьезную инфекцию от них. Узнайте, как безопасно хранить и утилизировать медицинские принадлежности.
Дозировка зависит от вашего состояния здоровья и реакции на лечение. Очень тщательно измеряйте каждую дозу, потому что даже небольшие изменения количества инсулина могут иметь большое влияние на уровень сахара в крови.

