лечение, операция, восстановление после разрыва, травмы. Цена услуги – НКЦ №2 (ЦКБ РАН), Москва
Ситуации, когда у человека разрываются связки голеностопного сустава, могут возникнуть в быту, в спорте, вследствие профессиональной травмы или несчастного случая. Эта патология составляет 15% всех случаев повреждения голеностопа. Если связки разорваны, первое, что назначается пациенту – это восстановительная физиотерапия. Однако это помогает, только если надрыв связок свежий. Суть восстановления заключается в том, чтобы заставить другие участки мускулатуры взять на себя функции поврежденной надрывом связки.
Оценить эффективность лечения можно спустя 2-3 месяца. Если нестабильность сустава не прошла, а перешла в хроническую форму, стоит задуматься об операции. Эффективным хирургическим методом в данном случае будет пластика связок голеностопного сустава, направленная на замену связки. Для этого используются собственные ткани пациента, поэтому операция отличается безопасностью и доступной стоимостью.
Причины разрыва связок голеностопа
- Занятия спортом.
- Подворачивание стопы, например, на ступенях или скользкой дороге;
- Удар в голеностопную область.
Стопы подвержены нагрузкам каждый день, однако связки рвутся не ежедневно. Стоит выделить ряд провоцирующих факторов, при которых риск неприятности существенно повышается:
- Для женщин – высокие каблуки, на ступеньках, на скользкой тротуарной плитке – шансы вывихнуть ногу и поклонниц шпилек достаточно высоки.
- Ожирение – избыточный вес не причина для падения или травмы, но подвернув ногу, тучный человек с гораздо большей вероятностью заработает разрыв связок, из-за значительной нагрузки.

- Эндокринные нарушения, снижающие эластичность связок.
- Врожденные патологии строения стопы и голеностопа.
- Наличие старых травм и болезней сустава.
- Занятия спортом – прыжки в длину, в высоту, парашютный спорт.
Симптомы разрыва связок голеностопа
Поняв, что связки разорваны, нужно как можно скорее попасть в больницу, при этом снизив до минимума нагрузку на травмированную ногу. Как понять, что вы не просто неудачно упали, а порвали связки? В первую очередь нужно понимать, что порвать связки можно по-разному. В зависимости от того, насколько серьезной является проблема со связками, ортопеды выделяют следующие степени разрыва связок голеностопа:
- I степень – связки надорваны с некоторых местах, основная масса волокон в целости. Диагностика такой патологии основывается на визуальном осмотре и пальпации. Может быть незначительная отечность лодыжки. Пациент жалуется на умеренную боль, которая усиливается при движении или пальпации стопы.
- II степень – связка разорвана частично, но это не влияет на функциональность голеностопного сустава. Пальпация очень болезненна. Отечность распространяется с лодыжки на стопу и усиливается. Двигательная активность сопровождается болью и хромотой пациента.
- III степень — участок ноги в области голеностопного сустава сильно отекает, ощущается сильная боль, нога на сгибе покрывается сплошной гематомой. Могут быть видны кровоподтеки. Температура тела повышается. Стать на ногу и сделать шаг – невозможно. Двигательная активность – блокирована.
Диагностика разрыва связок голеностопа
Чтобы назначить правильно лечение или принять решение о необходимости пластики связок голеностопа, врач должен убедиться, что речь идет именно о разрыве тканей. В первую очередь проводится осмотр больного. Ортопед берет одной рукой голень травмированной ноги, а другой пробует сдвинуть в сторону стопу.
Далее пациент отправляется на рентгенографическое обследование. Снимок нужно делать в двух проекциях. Диагностировать разрыв связок на рентгене можно только, если речь идет о третьей степени патологии. Если картина нечеткая, ортопед может назначить рентген под нагрузкой или артрографию для понимания состояния суставной капсулы.
Особенности пластики голеностопа
Цель операции – обеспечить суставу стабильность. Ведь растянутые связки – это не только дискомфорт, но и постоянный риск серьезной травматизации нестабильного голеностопного сустава.
Пластика голеностопных связок предполагает замену наружных связок тканями, взятыми с других участков. Операция проходит под общим наркозом. В зависимости от сложности разрыва может длиться 1-3 часа.
Связка восстанавливается хирургическим путем с использованием тканей поврежденной связки, надкостницы, тканей суставной капсулы, тканей соседних неповрежденных сухожилий. Некоторые ткани могут быть репозиционированы, для обеспечения суставу максимальной стабильности.
Некоторые ткани могут быть репозиционированы, для обеспечения суставу максимальной стабильности.
Реабилитационный период
На реабилитацию после операции потребуется определенное время. Первые три недели двигательная активность возможна только с костылями, нагрузка на оперированную ногу – исключена. Далее еще три недели пациент ходит самостоятельно, но его голеностоп зафиксирован в специальном жестком ботинке. Проверяя состояние прооперированных связок, врач определяет время, когда жесткую фиксацию можно убрать, оставить эластичный брейс и позволить пациенту сгибать и разгибать ногу в стопе.
Другой вариант реабилитации – более скор и технологичен. Он не предполагает использование костылей. В этом случае операционная техника предполагает установку специальных микрофиксаторов брейсов подкожно.
В реабилитационный период крайне важна правильная восстановительная терапия, лечебная физкультура, физиотерапевтические процедуры.
Где сделать пластику связок голеностопа в Москве?
Главная больница Москвы – НКЦ №2 (ЦКБ РАН) – приглашает пациентов, которые травмировали голеностоп и нуждаются в немедленной помощи и точной диагностике состояния. Также мы работаем с застарелыми травмами, когда физиотерапевтическое лечение не помогло, и наблюдается нестабильность сустава – приходите на консультацию ортопеда, чтобы узнать больше о хирургических методах решения проблемы. Пластика связок защитит сустав, обеспечит ему стабильность, вернет полную нормальную двигательную активность – без боли и ограничений!
Также мы работаем с застарелыми травмами, когда физиотерапевтическое лечение не помогло, и наблюдается нестабильность сустава – приходите на консультацию ортопеда, чтобы узнать больше о хирургических методах решения проблемы. Пластика связок защитит сустав, обеспечит ему стабильность, вернет полную нормальную двигательную активность – без боли и ограничений!
Признаки разрыва связок стопы и особенности лечения
Повреждение связок стопы — это распространенное явление. Этот раздел опорно-двигательной системы испытывает наибольшую нагрузку при ходьбе, беге и прыжках. Это может привести к растяжению или повреждению мягких тканей, что потребует продолжительного лечения и восстановления.
Стопа состоит из 26 костей, сочетание двух из которых образует сустав. Для обеспечения надежности суставов существуют связки, которые обладают высокой прочностью. Эксперты утверждают, что мягкие ткани стопы более эластичны по сравнению с другими частями тела. Это обусловлено их регулярной работой при движениях.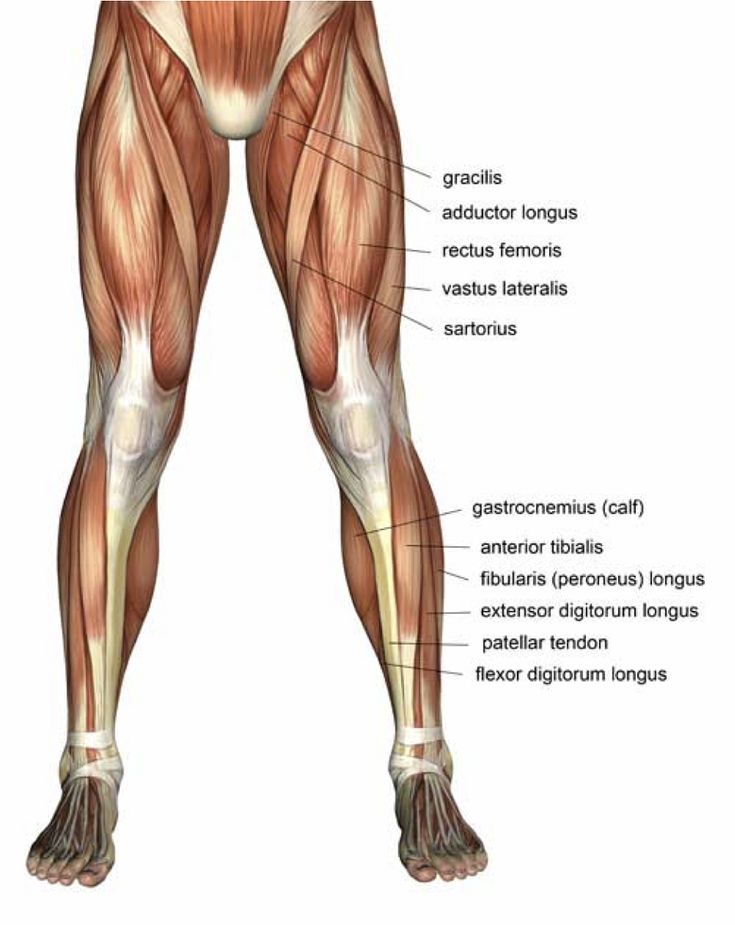
Содержание
- Причины возникновения травм
- Характерные симптомы
- Степени травмы
- Диагностика
- Как помочь пострадавшему
- Что делать для восстановления стопы
- Классификация повреждения связок
- Симптомы частичного разрыва связок
- Диагностика разрыва связок
- Первая помощь при частичном разрыве связок
- Лечение повреждения связок
- Как понять, что у Вас повреждены связки голеностопа?
- Симптомы растяжения связок
- Разрыв передней крестообразной связки (ПКС)
- Симптомы разрыва передней крестообразной связки
- Регенеративное лечение разрыва связок голеностопа
- Физиотерапевтическое лечение разрыва связок голеностопа
Причины возникновения травм
Большинство травм происходят в повседневной жизни — неправильное движение стопы может вызвать повреждение тканей. Также возможны профессиональные травмы. Если человек находится на улице и поворачивает ногу, он испытывает боль, которая со временем утихает.
Часто бывает, что разрыв сухожилий стопы не может быть обнаружен из-за упругости тканей. Это явление встречается довольно часто. Если пациент ведет малоподвижный образ жизни, связки и мышцы теряют свои свойства и любое небрежное движение может привести к травме. Группу риска составляют:
- женщины, предпочитающие туфли на высоком каблуке;
- лица, страдающие ожирением;
- пациенты, имеющие заболевания опорно-двигательного аппарата;
- спортсмены, ранее сталкивавшиеся с травмами нижних конечностей;
- пожилые люди.
Каждому индивидууму необходимо соблюдать меры предосторожности. Необходимо быть внимательным при передвижении по неровной поверхности и надевать только удобную обувь.
Характерные симптомы
Фото. Гематома и опухоль при разрыве связки стопы
Разрыв связок стопы обладает типичными признаками. При растяжении возникает боль, но функции сустава не теряются. Синяков или гематом не появляется, так как повреждения сосудов отсутствуют. При разрыве связок боль усиливается и становится менее интенсивной во время отдыха. При пальпации симптомы разрыва связок стопы усиливаются. Голеностоп становится неподвижным, что часто вводит в заблуждение и принимается за перелом. Пораженная область краснеет и отекает, что хорошо видно на изображении.
При разрыве связок боль усиливается и становится менее интенсивной во время отдыха. При пальпации симптомы разрыва связок стопы усиливаются. Голеностоп становится неподвижным, что часто вводит в заблуждение и принимается за перелом. Пораженная область краснеет и отекает, что хорошо видно на изображении.
Растяжение связок сопровождается расширением подкожных капилляров в месте повреждения. Это объясняется кровоизлиянием в сустав. Если вы заметили хотя бы один из признаков травмы ног, необходимо обратиться к врачу, который проведет точную диагностику и назначит соответствующее лечение.
Степени травмы
Различение поражений происходит в зависимости от числа разорванных волокон:
- 1 степенью считается растяжение, разорванных волокон в этом случае не наблюдается либо их количество незначительно.
- При травмах средней тяжести функции поврежденной связки сохраняются, обнаруживается надрыв небольшой части тканей.
- Травмы 3 степени характеризуются повреждением всей связки.
 Она полностью утрачивает свойственные ей функции, что ограничивает подвижность во всей ступне. Нередко мягкие ткани отделяются от костей. Сустав становится нестабильным, что выражается в патологической подвижности.
Она полностью утрачивает свойственные ей функции, что ограничивает подвижность во всей ступне. Нередко мягкие ткани отделяются от костей. Сустав становится нестабильным, что выражается в патологической подвижности.
Диагностика
Определение степени тяжести полученной травмы осуществляется путем применения аппаратных методов диагностики:
- Начинается же обследование пациента с осмотра пораженной конечности. Опытный врач может определить характер травмы, однако диагноз будет являться лишь предположительным.
- Рентгенологическое исследование позволяет отличить разрыв от растяжения.
- УЗИ проводят для подтверждения травмы, сопровождающейся внутрисуставным кровотечением.
- МРТ и КТ используются для определения объема пораженных тканей. На основании результатов этих процедур определяются характер и степень тяжести травмы.
Как помочь пострадавшему
При разрыве связок первая помощь оказывается также, как и при ушибе. Немедленно после получения травмы необходимо освободить ногу от обуви и носков, так как повреждение мягких тканей может вызвать отек, а элементы одежды могут сдавить стопу и усилить болевые ощущения. Для снятия этих симптомов применяется холодный компресс, который необходимо держать до прибытия медицинской помощи.
Немедленно после получения травмы необходимо освободить ногу от обуви и носков, так как повреждение мягких тканей может вызвать отек, а элементы одежды могут сдавить стопу и усилить болевые ощущения. Для снятия этих симптомов применяется холодный компресс, который необходимо держать до прибытия медицинской помощи.
Следующие процедуры направлены на фиксацию стопы. Если пациент передвигается до медицинского учреждения самостоятельно, то нога обвязывается эластичным бинтом, чтобы избежать осложнений. Чтобы предотвратить распространение отечности, ногу поднимают выше уровня тела, используя подушку или рулон.
Лечение несвежих травм в домашних условиях основано на использовании тепла. Для этого нагретый песок на сковороде помещают в мешок из хлопчатобумажной ткани. Также можно использовать спиртовые компрессы, смешав водку с водой и пропитав ткань раствором, которую накладывают на пораженные участки кожи. После этого область покрывают пищевой бумагой и ватой, а затем фиксируют бинтом.
Компрессы следует применять лишь тогда, когда на коже нет порезов и царапин.
То же касается согревающих мазей. Обезболивающие и противовоспалительные средства наружного действия устраняют боли и отечность. Наносят их легкими массажными движениями. Вылечить травмы мягких тканей легкой степени тяжести можно с помощью геля Аэсцин, содержащего экстракт конского каштана. При выраженном болевом синдроме показаны инъекции Ренальгана, Кетанова или Дексалгина. Дополнительно назначаются противоотечные и противовоспалительные средства. Как лечить разрыв связок в домашних условиях?
Для использования народных средств необходимо предварительно проконсультироваться с медицинским специалистом. Важно знать, что они не могут выступать в качестве замены для традиционной терапии.
- Для облегчения боли используются яичные компрессы. Сырой белок наносят на марлю, которую прикладывают к пораженной области. Ногу оборачивают пищевой пленкой и теплым шарфом. Компресс держат 6–8 часов.
- Для восстановления после разрыва связок используют мазь из чеснока и листьев эвкалипта. Овощ растирают и измельчают, после чего смешивают с отваром эвкалипта и свиным жиром.
- Не менее эффективным считается настой барбариса на молоке.
- Кору, ветви и корневища высыпают в кастрюлю, отвар кипятят в течение 30 минут. Принимают по 1 ст. л. 3 раза в день.
Если консервативное лечение не приводит к восстановлению функций нижней конечности, может возникнуть необходимость в хирургическом вмешательстве. При полном разрыве связок они могут быть прошиты. Если в полости сустава накапливается кровь, то выполняется пункция. Если воспалительный процесс продолжается длительное время, могут быть назначены инъекции глюкокортикоидов.
Что делать для восстановления стопы
В период восстановления рекомендуются физиотерапевтические мероприятия:
Нагрузка на поврежденную область увеличивается постепенно, начиная с развития пальцев стопы. Через неделю после получения травмы переходят к активным упражнениям, в которых задействована вся стопа.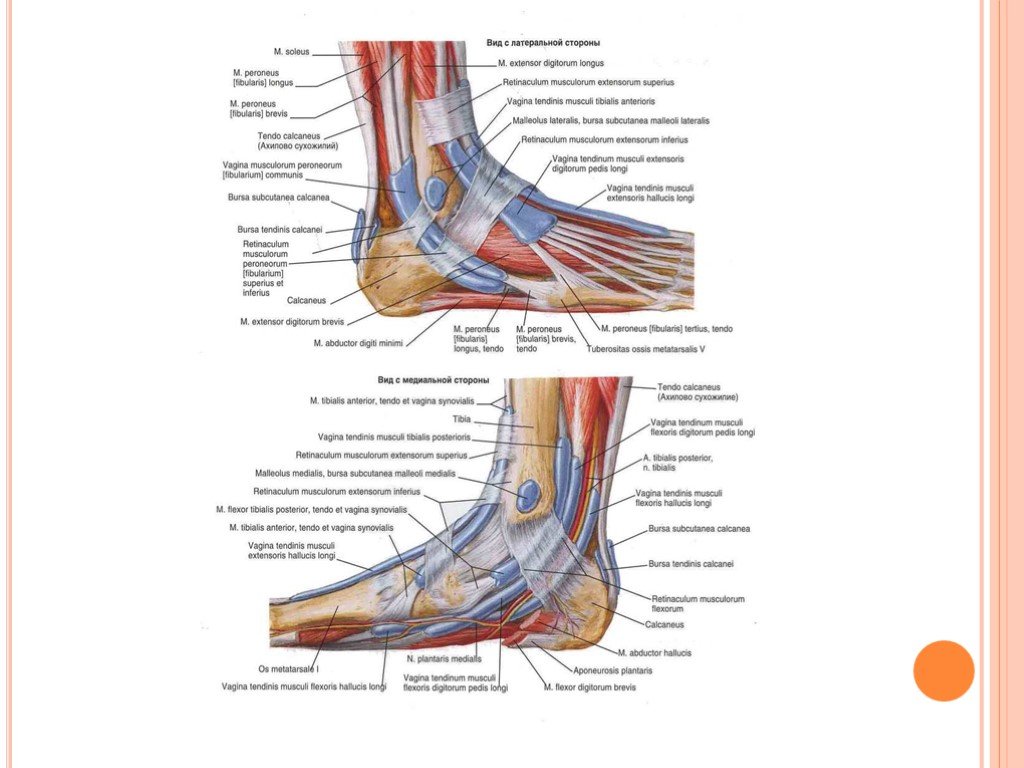
Как долго заживают связки? Восстановление после легкого повреждения связок занимает до 3 недель, тогда как при полном разрыве этот период может составлять полгода. Невыполнение рекомендаций врача во время реабилитации может привести к неправильному срастанию волокон, что приводит к болям при ходьбе и может стать причиной повторной травмы и инвалидности. Самым серьезным осложнением разрыва связок является деформирующий остеоартроз.
Классификация повреждения связок
Существует три уровня повреждения связок:
- I степень — часть волокон связки разорвана, непрерывность и механическая целостность сохранены. В месте повреждения отсутствует кровоизлияние, практически не выявляется отечность и припухлость. Жалобы на умеренную боль.
Вторая степень повреждения сустава характеризуется значительным количеством разорванных волокон. В результате появляются кровоподтеки и отеки, а движения в суставе становятся болезненными и ограниченными. Возможно обнаружение некоторой степени нестабильности сустава.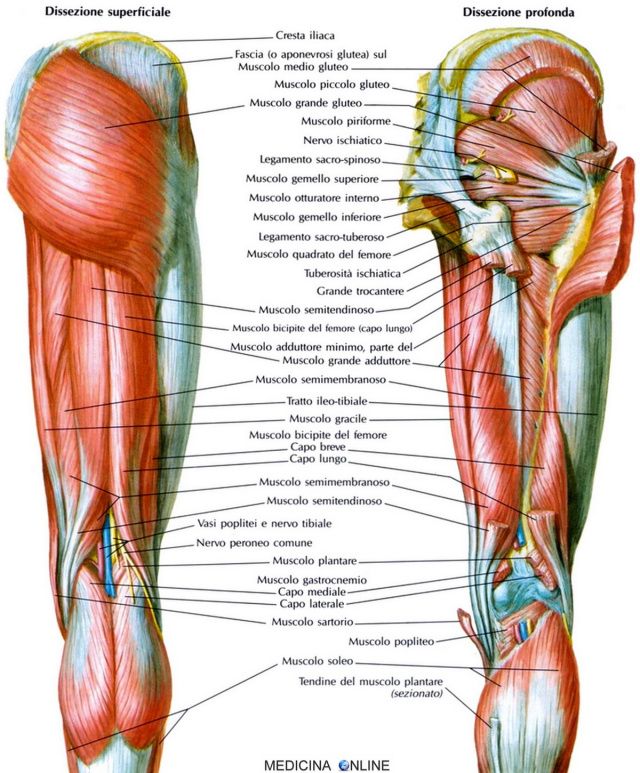
При разрыве связки III степени наблюдается полное разрушение связочной ткани, что приводит к неустойчивости сустава. Отеки и кровоподтеки являются характерными симптомами этого состояния. Пациенты жалуются на высокую интенсивность болей.
Симптомы частичного разрыва связок
острая боль в момент травмы и после нее;
покраснение кожи;
кровоизлияние;
отек;
резкое ограничение функции сустава.
Диагностика разрыва связок
Начальная проверка состояния включает в себя визуальный осмотр и ощупывание, а также может включать рентгеновское и ультразвуковое исследования, магнитно-резонансную томографию. При неполном разрыве связок, сустав может быть частично ограничен в своей подвижности, тогда как при полном разрыве, движение может быть слишком свободным. Вывих вызывает смещение одной из костей, изменение внешнего вида и невозможность движения в суставе. Симптомы и болезненные ощущения при закрытом переломе и растяжении могут быть одинаковыми, поэтому необходимо провести рентгенологическое обследование для окончательной диагностики.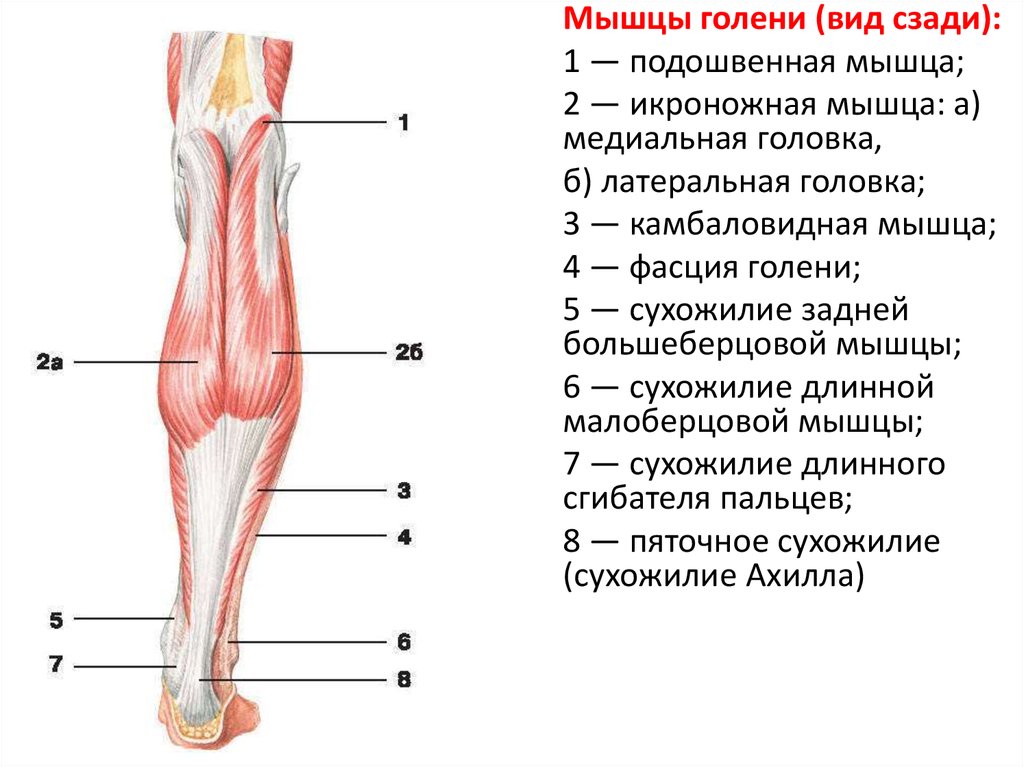
Первая помощь при частичном разрыве связок
Оказание первой помощи вовремя и с правильной техникой может предотвратить возникновение осложнений и упростить дальнейшее лечение. Для проведения первичной помощи необходимо выполнить следующие действия:
- обеспечить неподвижность и покой;
- приложить холод;
- наложить повязку;
- принять обезболивающие препараты.
Лечение повреждения связок
Для полного восстановления поврежденной связки необходимо провести точную диагностику и правильно подобрать методы лечения, чтобы избежать негативных последствий и осложнений. В домашних условиях можно предпринять следующие меры:
- обеспечить отдых поврежденному участку и защитить конечность от нагрузок;
- приложить холод с целью уменьшить кровоподтек, воспаление и болевые ощущения;
- наложить повязку, которая защитит поврежденные связки, снизит подвижность и уменьшит отек;
- придать конечности высокое положение с целью улучшить венозный отток, снизить отечность и уменьшить болевые ощущения;
- принять противовоспалительные препараты.
Благодаря проведению данных мероприятий, отек уменьшается быстро и поврежденная конечность выдерживает нагрузки. Основным методом консервативного лечения повреждения связок является использование эластичной повязки и прием противовоспалительных препаратов, однако для полного исследования необходимо обратиться к специалисту. Длительность курса лечения обычно составляет до 4 недель, а полное восстановление может занять до 10 недель.
Если связки полностью разорваны, то требуется операция. В таком случае восстановление после разрыва связок может занять несколько месяцев.
В Европейской клинике спортивной травматологии и ортопедии (ECSTO) Вы можете получить консультацию, пройти диагностику и получить лечение разрывов и повреждений связок.
Как понять, что у Вас повреждены связки голеностопа?
При первой степени повреждения связок пациент жалуется на слабую боль при ходьбе и прощупывании связки. В области крепления связок появляется припухлость тканей;
При второй степени повреждения или частичном разрыве связок характерно распространение отека на переднюю и наружную поверхность стопы. Пациент ощущает сильную боль, особенно при прощупывании места надрыва связки. Боли при прощупывании сильные, особенно в месте надрыва связки. При этом, ощутимо затрудняется ходьба из-за усиления боли в суставе при движении;
Пациент ощущает сильную боль, особенно при прощупывании места надрыва связки. Боли при прощупывании сильные, особенно в месте надрыва связки. При этом, ощутимо затрудняется ходьба из-за усиления боли в суставе при движении;
При повреждении связок голеностопного сустава третьей степени пациент почти не может ходить, так как любая попытка ставить на травмированную ногу ведет к сильной, острой боли. Отек и припухлость охватывают всю поверхность стопы и выражены сильно.
Для того, чтобы определить степень поражения голеностопного сустава, травматолог проводит подробное опросное исследование пациента о механизме травмы, осуществляет тщательный анализ всех симптомов и осматривает пораженную конечность. Для уточнения характера повреждения и выявления возможных осложнений, также может быть назначено рентгеновское или магнитно-резонансное исследование.
Важно помнить, что если не обратиться вовремя за лечением, то это может привести к появлению хронической нестабильности голеностопного сустава, что будет вызывать неудобства и способствовать развитию артроза этого сустава.
Важно знать, что своевременное обращение к врачу является ключевым моментом в лечении связок голеностопного сустава, и это особенно важно в сравнении с другими случаями. Это связано с тем, что сшивание связок под контролем артроскопии без разреза сустава возможно только в первые 3-7 дней после получения травмы. Если пациент откладывает визит в клинику, то в большинстве случаев необходимо выполнить пластику связки, что значительно увеличивает период реабилитации, который может занять до 6 недель, в то время как в первом случае он не превышает двух-трех недель.
Внешний вид голеностопного сустава после чрескожного шва повреждений передней малоберцово-таранной и малоберцово-пяточной связок под артроскопическим контролем
Преимущества использования лечебной артроскопии голеностопного сустава заключаются в том, что данный метод малотравматичен.
Если невозможно обеспечить адекватную визуализацию поверхностей сустава при помощи артроскопии, то данная процедура нежелательна.
Использование лечебной артроскопии голеностопного сустава расширяет возможности ортопеда и позволяет отложить выполнение объемной операции — артродезирующей резекции.
Часто хронические боли в голеностопном суставе возникают из-за импиджмента, свободных костно-хрящевых тел и асептического некроза таранной кости.
Одним из самых эффективных способов диагностики хронических болей в голеностопном суставе является компьютерная томография.
Малоинвазивная и высокоэффективная процедура оперативного лечения хронических болей в голеностопном суставе, осуществляемая под артроскопическим контролем.
Симптомы растяжения связок
Боль при движении в суставе, значительно усиливающаяся при попытке повернуть сустав в ту сторону, в которую он был растянут при травме
при надавливании на область растянутых связок и места их прикрепления к костям
При растяжении связок ноги — боль при наступании на ногу, иногда (редко) до полной невозможности на неё наступать
Возникновение и постепенное нарастание отёка сустава, иногда достигающего больших размеров
В ряде случаев — гематома (синяк), покраснение и повышение температуры кожи в районе травмы; часто гематома появляется на второй день, и чуть ниже места травмы;
Чем больше проходит времени, тем сильнее усиливается отек. При травме средней степени возникает значительное ограничение подвижности сустава, а при полном разрыве связки наоборот, сустав становится нестабильным и излишне подвижным, что становится особенно заметным после снятия отека.
При травме средней степени возникает значительное ограничение подвижности сустава, а при полном разрыве связки наоборот, сустав становится нестабильным и излишне подвижным, что становится особенно заметным после снятия отека.
При средней и сильной травме иногда можно услышать хлопок — признак порвавшегося в связке волокна
Разрыв передней крестообразной связки (ПКС)
Муханов Виктор Викторович
Крестовидные связки представляют собой парную анатомическую структуру, состоящую из передней и задней плотной ткани, которая обеспечивает стабильность коленного сустава и фиксирует голень, предотвращая ее смещение вперед и назад. Разрыв передней крестовидной связки — это частое повреждение.
Возможно возникновение разрыва в результате резких движений, изменения направления или поворотов во время бега, прыжков или приземления. Это явление чаще всего наблюдается в таких видах спорта, как футбол, теннис, баскетбол и горные лыжи. Также разрыв может произойти в результате прямого удара.
Симптомы разрыва передней крестообразной связки
При получении травмы колена большинство людей ощущают щелчок и затем замечают появление следующих симптомов:
Болевой синдром, который усиливается при нарастании отека в коленном суставе
Отек сустава и окружающих тканей, увеличивающийся в первые 24 часа после травмы
Ограничение подвижности или избыточная подвижность сустава
Неустойчивость, неуверенность, «слабость» коленного сустава
Регенеративное лечение разрыва связок голеностопа
Есть в Доктор ОСТ!
Физиотерапевтическое лечение разрыва связок голеностопа
Есть в Доктор ОСТ!
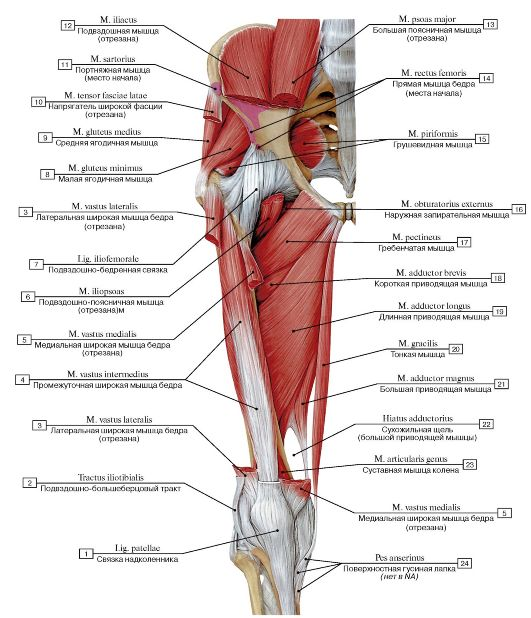
суставов, связок и соединительных тканей – углубленная анатомия 2-е место. Эд.
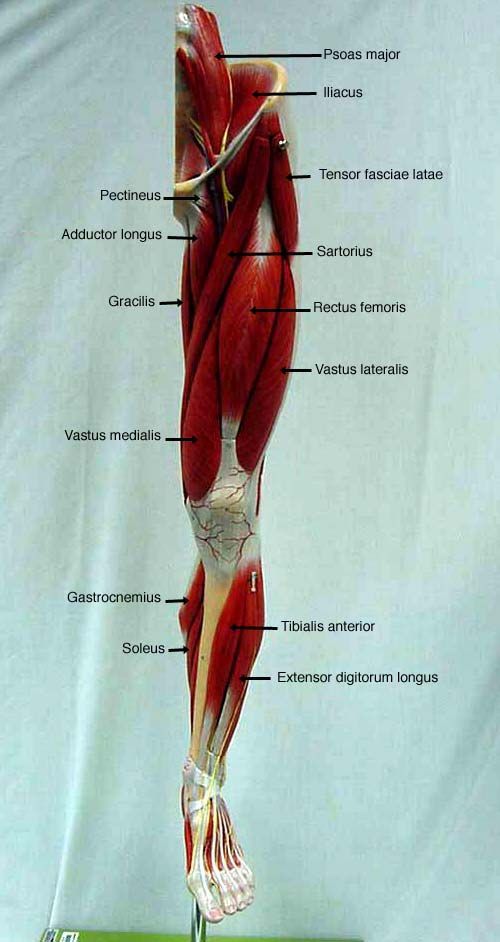
Нижняя конечность
Коленный сустав
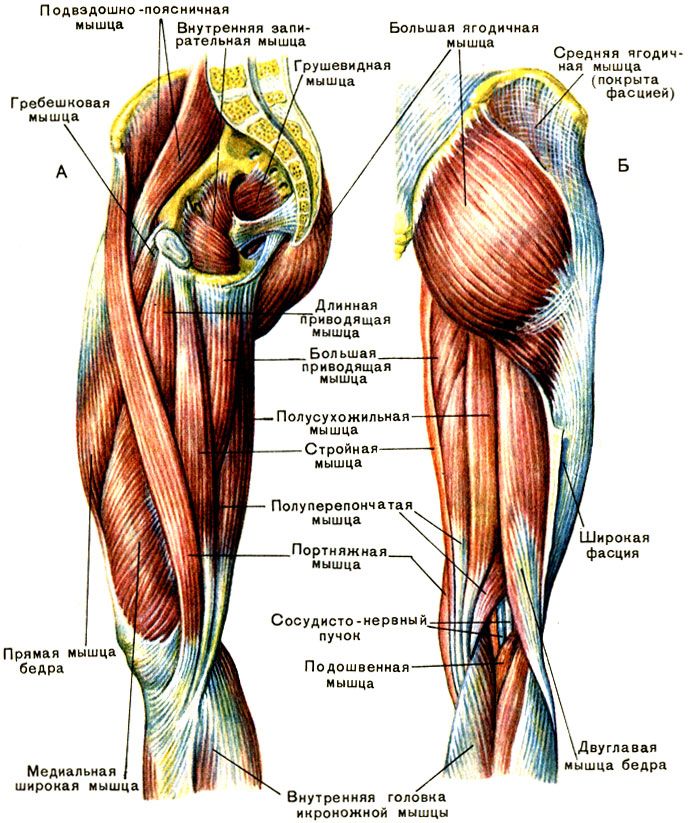
Коленный сустав является самым несущим суставом в человеческом теле, перенося вес с бедра на большеберцовую кость. Сустав представляет собой синовиальный шарнирный сустав , образованный между бедренной костью, большеберцовой костью и надколенником. Как шарнирный сустав, колено допускает сгибание, разгибание и очень ограниченное вращение. Каждая суставная поверхность, образующая коленный сустав, покрыта тонким слоем гиалиновый хрящ ; создание гладкой поверхности для облегчения скольжения тканей друг по другу в движении. Суставная капсула, окружающая кости колена, состоит из волокнистой соединительной ткани, обеспечивающей прочность и смазку сустава. Суставная капсула выстилается синовиальной оболочкой , которая заполняет пространство между костными структурами, смазывая сустав и уменьшая трение между сочленяющимися поверхностями. Многочисленные соединительные связки используются для улучшения стабильности, прочности и удержания сустава на месте.
Как шарнирный сустав, колено допускает сгибание, разгибание и очень ограниченное вращение. Каждая суставная поверхность, образующая коленный сустав, покрыта тонким слоем гиалиновый хрящ ; создание гладкой поверхности для облегчения скольжения тканей друг по другу в движении. Суставная капсула, окружающая кости колена, состоит из волокнистой соединительной ткани, обеспечивающей прочность и смазку сустава. Суставная капсула выстилается синовиальной оболочкой , которая заполняет пространство между костными структурами, смазывая сустав и уменьшая трение между сочленяющимися поверхностями. Многочисленные соединительные связки используются для улучшения стабильности, прочности и удержания сустава на месте.
Наряду с синовиальной жидкостью внутри сустава есть небольшие карманы жидкости, называемые сумками , которые уменьшают трение от движения сухожилий в суставе. Четыре основные сумки, обнаруженные в коленном суставе, включают супрапателлярную сумку , препателлярную сумку , i
Четыре основные сумки, обнаруженные в коленном суставе, включают супрапателлярную сумку , препателлярную сумку , i
Наряду с бурсами существуют другие формы подушек, известные как суставные жировые подушки , которые защищают колено от внешней нагрузки. Самой большой суставной жировой тканью является поднадколенниковая жировая ткань , которая амортизирует связку надколенника во время сгибания/разгибания колена, поглощая удары. Суставные жировые отложения, а также сумки, содержащиеся в капсуле сустава, являются основными структурами, отвечающими за защиту и смазку коленного сустава.
Бурса надколенника — Изображение взято с: http://teachmeanatomy.info/lower-limb/joints/the-knee-joint/Коленные связки
Связка надколенника
Связка надколенника представляет собой тонкую плоскую полосу соединительной ткани длиной около 2–3 дюймов, соединяющую дистальный конец надколенника с бугристостью большеберцовой кости.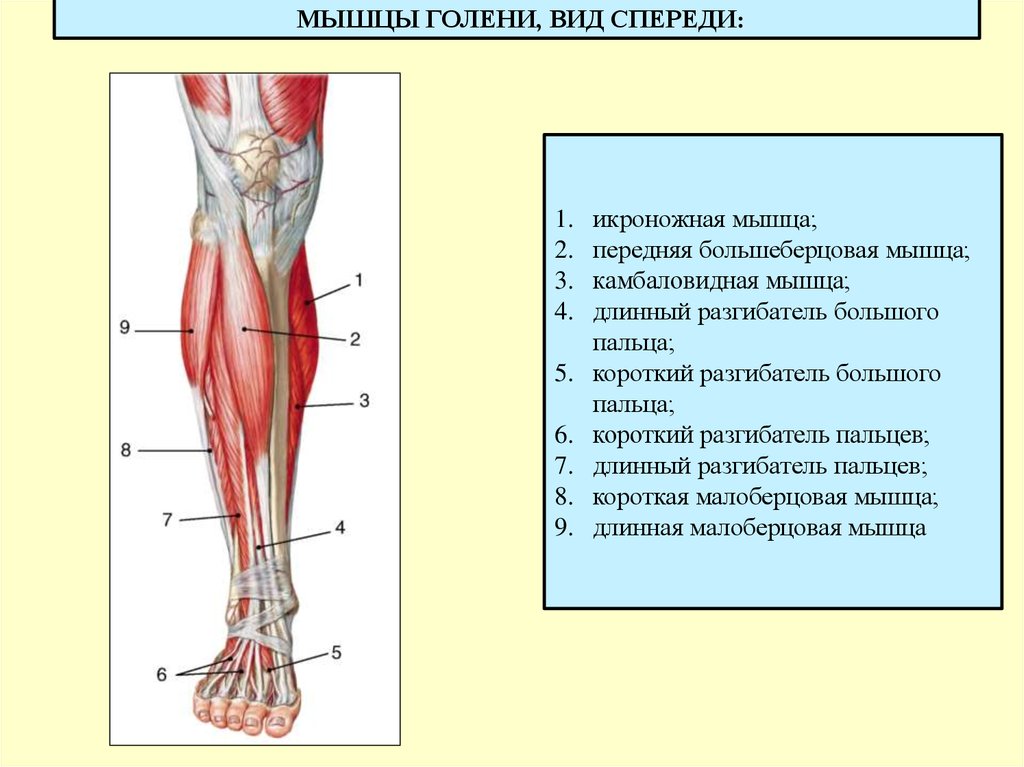
Косая подколенная связка
Косая подколенная связка представляет собой широкую плоскую полосу соединительной ткани, пересекающую заднюю часть колена.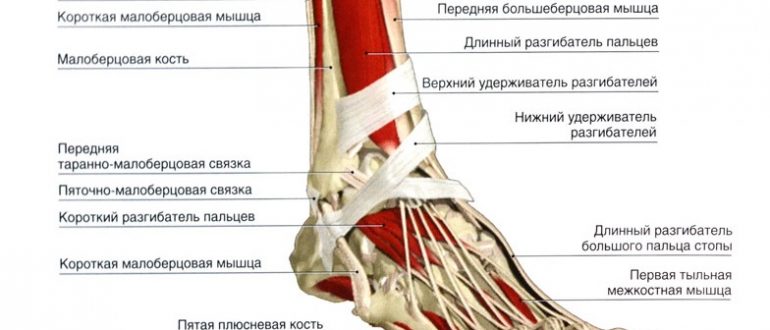 Начинается от медиального мыщелка большеберцовой кости как продолжение сухожилия полуперепончатой мышцы и прикрепляется к латеральному мыщелку бедренной кости. Связка вместе с дугообразной подколенной связкой обеспечивает важные усиливающие свойства задней части колена.
Начинается от медиального мыщелка большеберцовой кости как продолжение сухожилия полуперепончатой мышцы и прикрепляется к латеральному мыщелку бедренной кости. Связка вместе с дугообразной подколенной связкой обеспечивает важные усиливающие свойства задней части колена.
Дугообразная подколенная связка
Дугообразная подколенная связка представляет собой широкую полосу в форме буквы «V», которая поддерживает заднюю поверхность колена. Он берет начало на головке малоберцовой кости и прикрепляется как к межмыщелковой области большеберцовой кости, так и к латеральному надмыщелку бедренной кости. Как и косая подколенная связка, дугообразная подколенная связка также помогает укрепить заднюю часть колена.
Рисунок 2. Схема, демонстрирующая передний вид подколенных связок большеберцовой и малоберцовой костей.
Передняя крестообразная связка (ПКС)
Передняя крестообразная связка (ПКС ) представляет собой небольшую тонкую связку, соединяющую переднюю межмыщелковую область большеберцовой кости с задней частью медиальной поверхности латерального мыщелка бедренной кости.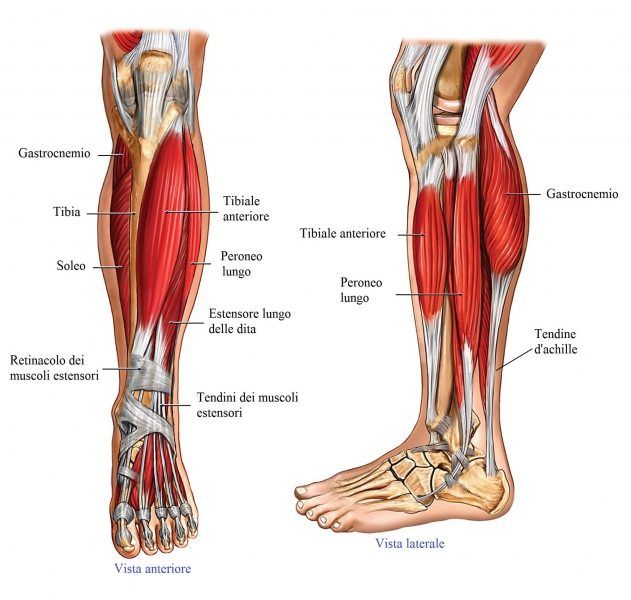 С точки зрения движения колена, ПКС сопротивляется смещению большеберцовой кости вперед. Растяжение или разрыв передней крестообразной связки — одна из самых распространенных травм колена. И передняя крестообразная связка, и задняя крестообразная связка находятся внутри коленного сустава и пересекаются друг с другом, образуя букву «Х».
С точки зрения движения колена, ПКС сопротивляется смещению большеберцовой кости вперед. Растяжение или разрыв передней крестообразной связки — одна из самых распространенных травм колена. И передняя крестообразная связка, и задняя крестообразная связка находятся внутри коленного сустава и пересекаются друг с другом, образуя букву «Х».
Задняя крестообразная связка
Задняя крестообразная связка (ЗКС) — это парная связка внутри коленного сустава, которая образует букву «X» с передней крестообразной связкой. ЗКС соединяет заднюю межмыщелковую область большеберцовой кости с передней частью латеральной поверхности медиального мыщелка бедренной кости. Что касается движения колена, ЗКС препятствует смещению большеберцовой кости кзади. Вместе PCL и ACL работают, чтобы контролировать движение колена вперед и назад.
Рисунок 3. Схема, показывающая переднюю (слева) и заднюю (справа) места прикрепления и начала крестообразных связок.
Полезный совет
Чтобы запомнить положение и направление связок ПКС и ПКС, скрестите пальцы там, где средний палец пересекает указательный, имитируя букву «Х». Средний палец имитирует ПКС, идущий латерально-медиально, берущий начало спереди и прикрепляющийся кзади; в то время как указательный палец имитирует ЗКС, идущую медиально и латерально, начинаясь сзади и прикрепляясь кпереди.
Большеберцовая коллатеральная связка (MCL)
Большеберцовая коллатеральная связка, также называемая медиальной коллатеральной связкой, является одной из четырех основных связок коленного сустава наряду с ПКС, ЗКС и ЛКС. Он проходит по медиальной стороне колена от медиального надмыщелка бедренной кости до медиального края и поверхности большеберцовой кости. Связку можно найти под точками прикрепления тонкой, портняжной и полусухожильной мышц. Функционально MCL поддерживает стабильность колена во всем его диапазоне движения, а также предотвращает боковое движение из-за латеральных/вальгусных сил.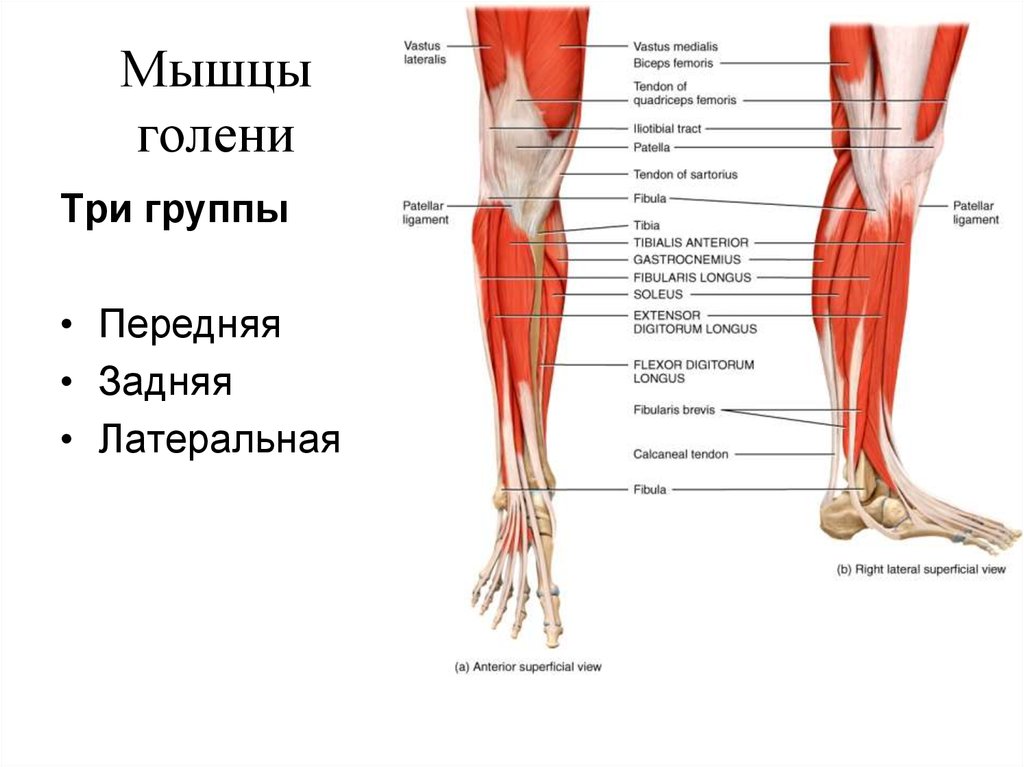 По сравнению с малоберцовой коллатеральной связкой или LCL, MCL намного менее гибкая, поэтому она более подвержена травмам.
По сравнению с малоберцовой коллатеральной связкой или LCL, MCL намного менее гибкая, поэтому она более подвержена травмам.
Малоберцовая коллатеральная связка (LCL)
Малоберцовая коллатеральная связка, также называемая латеральной коллатеральной связкой (LCL), представляет собой канатообразную связку, которая проходит вдоль латеральной стороны колена. Начинается от латерального надмыщелка бедренной кости и прикрепляется к головке малоберцовой кости. Подобно MCL, LCL также отвечает за стабилизацию колена и предотвращает медиальное движение большеберцовой кости от медиальных/варусных сил.
Рисунок 4. Схема, демонстрирующая вид сзади на коллатеральные связки и мениск коленного сустава.Медиальный/латеральный мениски
В пространстве между бедренной и большеберцовой костями находятся два диска С-образной формы из жесткого эластичного волокнистого хряща, известные как медиальный и латеральный мениски (множественное число от мениска).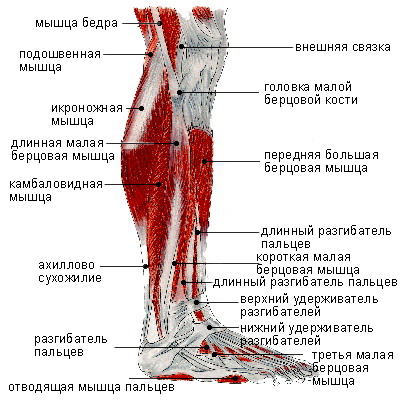 Назначение менисков — действовать как амортизаторы между костями ног во время напряженной деятельности. Каждый мениск помещается в неглубокое углубление на плато большеберцовой кости и в случае травмы не позволяет колену работать правильно. Наиболее распространенными способами повреждения менисков являются внезапные скручивания или повороты, когда стопа стоит на полу, а колено согнуто.
Назначение менисков — действовать как амортизаторы между костями ног во время напряженной деятельности. Каждый мениск помещается в неглубокое углубление на плато большеберцовой кости и в случае травмы не позволяет колену работать правильно. Наиболее распространенными способами повреждения менисков являются внезапные скручивания или повороты, когда стопа стоит на полу, а колено согнуто.
Медиальный/латеральный удерживатель надколенника
Медиальный удерживатель надколенника представляет собой апоневроз, представляющий собой фасцию, соединяющую мышцу с костью, которая напоминает сухожилие медиальной широкой мышцы бедра. Он проходит вокруг надколенника медиально и прикрепляется к медиальному мыщелку большеберцовой кости. И медиальный, и латеральный удерживатели надколенника играют большую роль в формировании фиброзной капсулы вокруг колена. Латеральный удерживатель надколенника очень похож на медиальный, за исключением того, что он представляет собой апоневроз латеральной широкой мышцы бедра и проходит вокруг надколенника только латерально.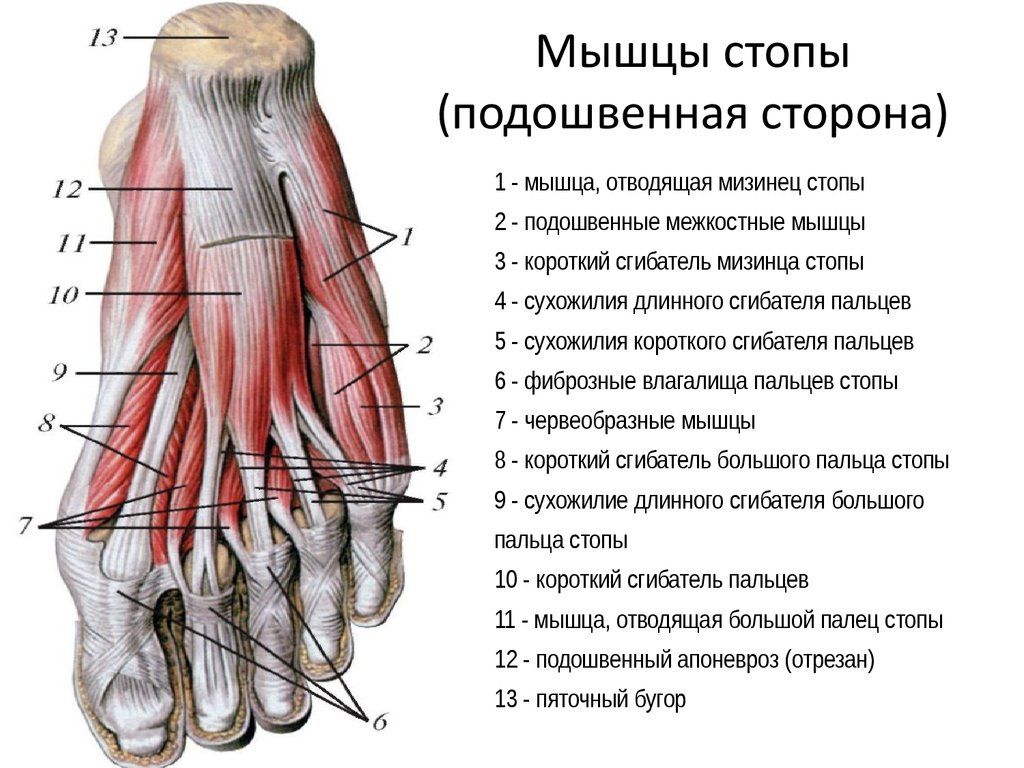 Удерживатель надколенника помогает в разгибании колена и жизненно важен при беге, ходьбе и ударах ногами.
Удерживатель надколенника помогает в разгибании колена и жизненно важен при беге, ходьбе и ударах ногами.
Рисунок 6. Диаграмма, демонстрирующая активацию мышц при разгибании и сгибании колена.
Рис. 7. Диаграмма, показывающая, как мышцы активируются при разгибании пальцев стопы и тыльном сгибании.
Как и в случае со сгибанием и разгибанием запястья, тыльные сгибатели и подошвенные сгибатели стопы могут двигать стопой или пальцами ног сами по себе, или и тем, и другим одновременно во время полного сокращения.
Рис. 8. Схема, показывающая вид сзади мышц, активируемых во время подошвенного сгибания.
Рис. 9. Диаграмма, показывающая вид спереди мышц, активируемых во время инверсии и эверсии голеностопного сустава.
Рисунок 10. Диаграмма, показывающая активацию мышц при сгибании пальцев стопы.
Рисунок 11. Диаграмма, показывающая, как мышцы активируются при приведении и отведении пальцев стопы.
Диаграмма, показывающая, как мышцы активируются при приведении и отведении пальцев стопы.
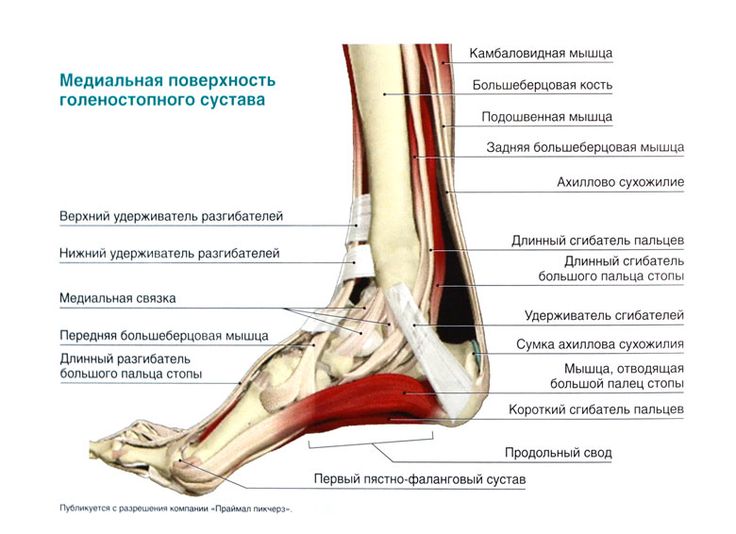
Голеностопный сустав
Голеностопный сустав представляет собой синовиальный сустав, который содержит полость сустава, заполненную жидкостью, в месте контакта сочленяющихся костей друг с другом. Сустав классифицируется как одноосный, потому что его единственные действия включают сгибание и разгибание вдоль одной оси.
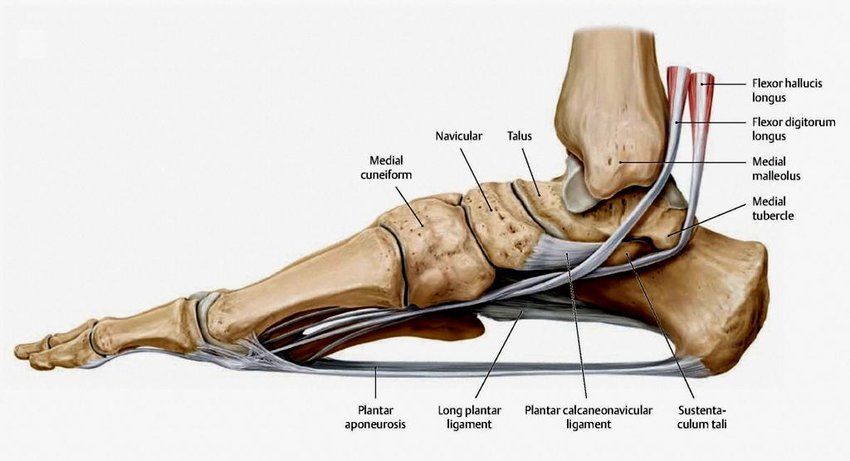
Связки
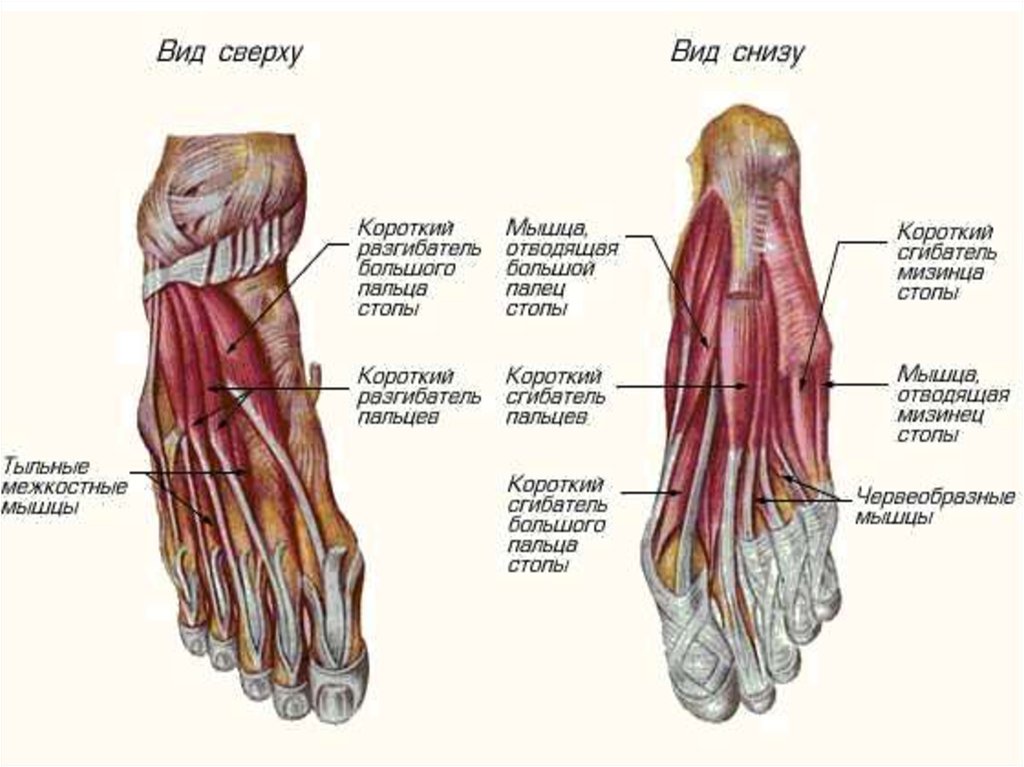
Связки голеностопного сустава играют важную роль в стабилизации, контроле и защите сустава. Связки голеностопного сустава разделяют на медиальную и латеральную группы. Латеральная группа включает переднюю таранно-малоберцовую связку (ATFL), заднюю таранно-малоберцовую связку (PTFL) и пяточно-малоберцовую связку (CFL). Медиальная группа включает дельтовидную связку , в том числе переднюю большеберцово-таранную связку (ATTL), задняя большеберцово-таранная связка (PTTL), большеберцово-ладьевидная связка (TNL) и большеберцово-пяточная связка TCL)].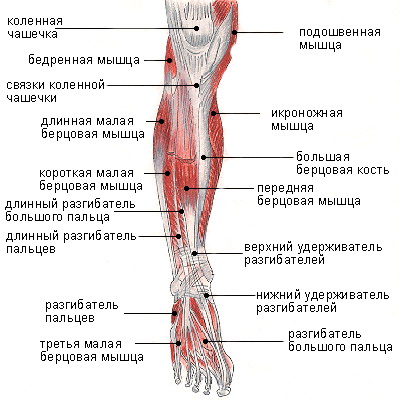 Каждая связка связана с механизмом травмы.
Каждая связка связана с механизмом травмы.
Рис. 12. Схема, показывающая медиальную (вверху) и латеральную (внизу) проекции связок голеностопного сустава.
| Боковая сторона Связки голеностопного сустава | ||||
| Связка | Проксимальная насадка | Дистальная насадка | Роль | Механизм травмы |
| Передняя таранно-малоберцовая связка | Латеральная лодыжка | Шея Талуса | Ограничьте переднее смещение таранной кости. Противостоит инверсии при подошвенном сгибании. | Инверсия и подошвенное сгибание
|
| Задняя таранно-малоберцовая связка | Маллеолярная ямка малоберцовой кости | Латеральный бугорок таранной кости | Противостоит смещению таранной кости кзади. | Инверсия и подошвенное сгибание
|
| Пяточно-малоберцовая связка | Кончик латеральной лодыжки | Латеральная поверхность пяточной кости | Способствует стабильности таранно-малоберцовой кости при тыльном сгибании.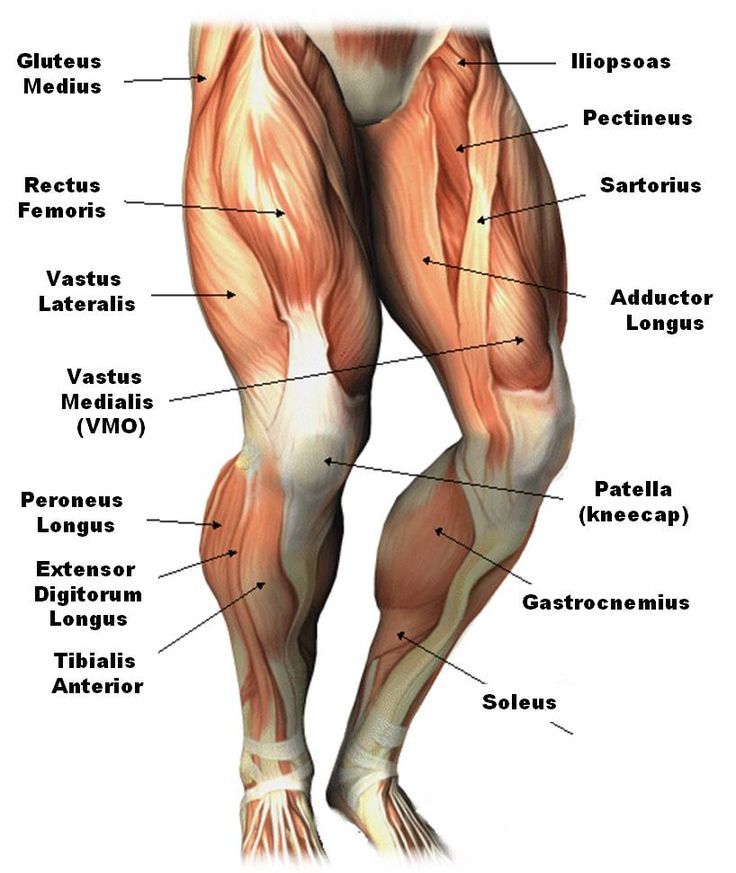 Ограничить выворот пяточной кости. Предотвратить наклон Талара в инверсию | Инверсия и подошвенное сгибание |
| Медиальные связки голеностопного сустава | ||||
| Связка | Проксимальная насадка | Дистальная насадка | Роль | Механизм травмы |
| Передний большеберцово-таранный Связка | Медиальная лодыжка | Голова Талуса | Усиливает голеностопный сустав. Контроль подошвенного сгибания и выворота | Выворот |
| Задняя большеберцово-таранная Связка | Медиальная лодыжка | Задняя таранная кость | Контроль тыльного сгибания | Выворот |
| большеберцово-ладьевидная Связка | Медиальная лодыжка | Дорсомедиальный аспект ладьевидной кости | Усиливает голеностопный сустав | Выворот |
| Большеберцово-пяточный Связка | Медиальная лодыжка | Sustentaculum Tali пяточной кости (действует как полочная опора таранной кости) | Усиливает голеностопный сустав | Выворот |
Рис.
 13. Схема, показывающая подошвенное сгибание, тыльное сгибание (слева), инверсию и выворот (справа) голеностопного сустава.
13. Схема, показывающая подошвенное сгибание, тыльное сгибание (слева), инверсию и выворот (справа) голеностопного сустава.
Травма передней крестообразной связки (ПКС): Медицинская энциклопедия MedlinePlus
Повреждение передней крестообразной связки — это чрезмерное растяжение или разрыв передней крестообразной связки (ПКС) в колене. Разрыв может быть частичным или полным.
Коленный сустав расположен там, где конец бедренной кости (бедренной кости) соединяется с верхней частью большеберцовой кости.
Эти две кости соединяют четыре основные связки:
- Медиальная коллатеральная связка (MCL) проходит вдоль внутренней стороны колена. Это предотвращает сгибание колена внутрь.
- Латеральная коллатеральная связка (LCL) проходит вдоль внешней стороны колена. Это предотвращает сгибание колена наружу.
- Передняя крестообразная связка (ПКС) находится в середине колена. Он предотвращает выскальзывание большеберцовой кости из-под бедренной кости.

- Задняя крестообразная связка (ЗКС) взаимодействует с ПКС. Он предотвращает скольжение голени назад под бедренную кость.
У женщин разрыв передней крестообразной связки встречается чаще, чем у мужчин.
Травма передней крестообразной связки может произойти, если вы:
- Получили очень сильный удар по колену сбоку, например, во время футбольного мяча
- Чрезмерное растяжение коленного сустава
- Быстро прекратить движение и изменить направление во время бега, приземления после прыжка или поворота
Баскетбол, футбол, футбол и катание на лыжах — распространенные виды спорта, связанные с разрывами передней крестообразной связки.
Повреждения передней крестообразной связки часто сочетаются с другими травмами. Например, разрыв ПКС часто возникает вместе с разрывами ПКС и амортизирующего хряща колена (мениска).
Большинство разрывов передней крестообразной связки происходит в середине связки, или связка отрывается от бедренной кости.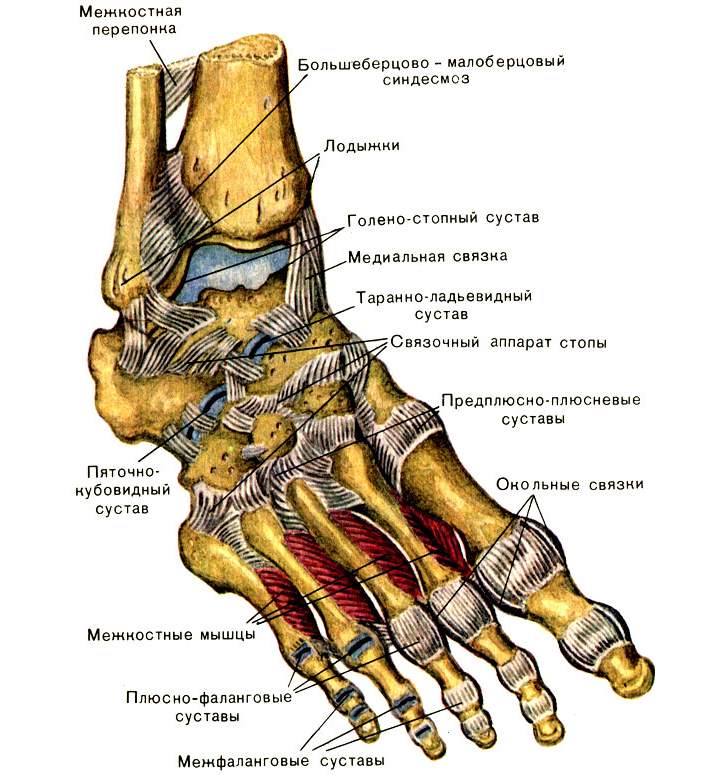 Эти повреждения образуют щель между краями разорванных тканей и не заживают самостоятельно.
Эти повреждения образуют щель между краями разорванных тканей и не заживают самостоятельно.
Ранние симптомы:
- «хлопающий» звук в момент травмы
- Явный отек колена в течение 6 часов после травмы
- Боль, особенно при попытке перенести вес на травмированную ногу
- Трудности при продолжении занятий спортом
- Чувство нестабильности колено чувствует себя нестабильным или, кажется, «уступает» при его использовании.
Если вы подозреваете, что у вас травма передней крестообразной связки, обратитесь к своему лечащему врачу. Не занимайтесь спортом или другими видами деятельности, пока не осмотритесь у поставщика медицинских услуг и не пройдете курс лечения.
Ваш врач может направить вас на МРТ коленного сустава. Это может подтвердить диагноз. Это может также показать другие травмы колена.
Первая помощь при травме ПКС может включать:
- Подъем ноги выше уровня сердца
- Прикладывание льда к колену
- Обезболивающие, такие как нестероидные противовоспалительные препараты (например, ибупрофен)
Вам также могут понадобиться:
- Костыли для ходьбы до тех пор, пока опухоль и боль не уменьшатся
- Ортез для стабилизации колена
- Физиотерапия для улучшения подвижности суставов и силы ног
- Операция по восстановлению ПКС
Некоторые люди могут нормально жить и нормально функционировать с разрывом ПКС.
 Однако большинство людей жалуются на то, что их колено нестабильно и может «отказать» при физической нагрузке. Нестабильное колено после разрыва передней крестообразной связки может привести к дальнейшему повреждению колена. Вы также с меньшей вероятностью вернетесь к тому же спортивному уровню без ACL.
Однако большинство людей жалуются на то, что их колено нестабильно и может «отказать» при физической нагрузке. Нестабильное колено после разрыва передней крестообразной связки может привести к дальнейшему повреждению колена. Вы также с меньшей вероятностью вернетесь к тому же спортивному уровню без ACL.- НЕ двигайте коленом, если у вас серьезная травма.
- Используйте шину, чтобы колено оставалось прямым, пока вы не обратитесь к врачу.
- НЕ возвращайтесь к играм или другим занятиям, пока вам не будет оказана помощь.
Немедленно свяжитесь со своим врачом, если у вас серьезная травма колена.
Немедленно обратитесь за медицинской помощью, если после травмы колена стопа холодная и синеет. Это означает, что коленный сустав может быть вывихнут, а кровеносные сосуды стопы могут быть повреждены. Это неотложная медицинская помощь.
Используйте правильную технику во время занятий спортом или упражнений. Некоторые спортивные программы колледжей учат спортсменов, как уменьшить нагрузку на переднюю крестообразную связку.
 Это включает в себя серию разминочных упражнений и прыжковых упражнений. Есть упражнения с прыжками и приземлениями, которые, как было показано, уменьшают травмы передней крестообразной связки.
Это включает в себя серию разминочных упражнений и прыжковых упражнений. Есть упражнения с прыжками и приземлениями, которые, как было показано, уменьшают травмы передней крестообразной связки.Использование наколенников во время активной спортивной деятельности (например, футбола) вызывает споры. Не было показано, что он уменьшает количество травм колена, но не конкретно травм передней крестообразной связки.
Травма передней крестообразной связки; разрыв передней крестообразной связки; Травма колена – передняя крестообразная связка (ПКС)
- Реконструкция ПКС – выписка
- Артроскопия коленного сустава
- градусов ACL
- Травма передней крестообразной связки
- Нормальная анатомия коленного сустава
- Травма передней крестообразной связки (ПКС)
- Пластика передней крестообразной связки — Серия
Болгла Л.А. Гендерные проблемы при травме передней крестообразной связки. В: Giangarra CE, Manske RC, ред.
 Клиническая ортопедическая реабилитация: командный подход . 4-е изд. Филадельфия, Пенсильвания: Elsevier; 2018: глава 49.
Клиническая ортопедическая реабилитация: командный подход . 4-е изд. Филадельфия, Пенсильвания: Elsevier; 2018: глава 49.Броцман С.Б. Повреждения передней крестообразной связки. В: Giangarra CE, Manske RC, ред. Клиническая ортопедическая реабилитация: командный подход . 4-е изд. Филадельфия, Пенсильвания: Elsevier; 2018: глава 47.
Чунг EC, McAllister DR, Petrigliano FA. Повреждения передней крестообразной связки. В: Миллер М.Д., Томпсон С.Р., ред. Ортопедическая спортивная медицина ДеЛи, Дреза и Миллера . 5-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 98.
Калавадия СП, Гюнтер Д., Ирарразавал С., Фу Ф.Х. Анатомия и биомеханика передней крестообразной связки. In: Prodomos CC. Передняя крестообразная связка: реконструкция и фундаментальная наука . 2-е изд. Филадельфия, Пенсильвания: Elsevier; 2018: глава 1.
Миллер Р. Х., Азар FM. Травмы колена. В: Azar FM, Beaty JH, ред. Оперативная ортопедия Кэмпбелла .