Деформация коленного сустава | Блог о здоровье
У многих людей проблемы с суставами колена и бедра начинаются в пожилом возрасте. Это связано с разрушением костей и истончением хрящевой ткани. Но деформация коленного сустава, в отличие от артрита или старых травм, проявляется и в детском возрасте, и даже может быть заложена ещё в период беременности.
Что такое искривление коленного сустава?
Искривлённые колени — одно из самых распространённых ортопедических заболеваний. Из-за него меняется походка, появляется косолапость. Ощущается постоянная боль в коленях. Простые прогулки приносят дискомфорт и усталость. Лёгкая деформация не приносит боли при обычной жизни, и носит исключительно эстетический характер.
При деформации колено смещается внутрь или наружу, что приводит к разворачиванию бедра и голени, изменению угла опоры и искривлению костей ноги. Врачи различают два вида деформации:
- вальгусная — колени выворачиваются внутрь, силуэт ног похож на букву Х;
- варусная — колени смещаются наружу, ноги напоминают букву О.
Заболевание делится также по степени проявления:
- лёгкая, при которой отклонение ноги не превышает 15 градусов;
- средняя, которая характеризуется углом ноги в 15-20 градусов и смещением механической оси ноги к краю кости;
- тяжёлая, при которой угол голени превышает 20 градусов, а колено находится за пределами механической оси ноги.
Причины деформации коленного сустава
Заболевание может развиться в разные стадии жизни: до рождения, в детстве и у взрослого человека. Врождённая аномалия формы коленей проявляется, если у матери во время беременности:
- было отравление токсическими веществами,
- происходили частые стрессовые ситуации,
- присутствовало лечение антибиотиками,
- были проблемы с эндокринной системой.
Если же ребёнок родился здоровым, то у него есть шанс заболеть деформацией суставов в следующих случаях:
- при недостатке кальция и витамина D в пище,
- при избыточной массе тела,
- на фоне хронических или врождённых болезней хрящевой и костной ткани,
- при долгом ограничении движения,
- при слишком ранней попытке научиться ходить.
Из-за недостатка питательных веществ кости и хрящи становятся более мягкими и хрупкими. Если ребёнок рано встанет на ноги, которые ещё не будут приспособлены держать его вес, то суставы неизбежно искривятся.
У взрослого человека есть несколько путей приобретения этого заболевания:
- переломы ног со смещением,
- разрыв связок и вывих одного и того же колена несколько раз,
- повреждения и заболевания хрящевой ткани.
Конечно, при недостатке витаминов и минералов в питании проблемы с коленями появятся и у взрослого. Однако на уже развитых суставах риск получить серьёзное искривление куда ниже, чем во время роста.
Как диагностировать и лечить?
Врач увидит сильную деформацию коленного сустава при визуальном осмотре. Для этого он измерит расстояние между щиколотками (при вальгусной деформации) или коленями (при варусной) в расслабленном состоянии. Если у него появится подозрение на патологию, то он назначит полноценные обследования коленей и костей таза:
В редких случаях, при запущенной стадии болезни нужно сделать снимки поясничного и крестцового отделов позвоночника.
Если болезнь проявилась после травмы или развития патологий суставов, врачам придётся поработать с первичным заболеванием. Здесь уже могут понадобиться снимки позвоночника, общий и биохимический анализы крови, а также исследования синовиальной жидкости.
Лечение деформации включает в себя физиотерапию и массаж, использование ортопедической обуви, лёгкую лечебную физкультуру, изменение диеты. Могут назначить хондропротекторы и противовоспалительные препараты. В тяжёлой стадии искривление исправляют хирургическим путём.
Избавиться от болезни-причины необходимо, так как кривизна ног приведёт к тяжёлым последствиям. Нарушается строение не только нижних конечностей, но и всего тела. Деформация коленного сустава имеет множество последствий: от плоскостопия до сколиоза и серьёзных искривлений позвоночника.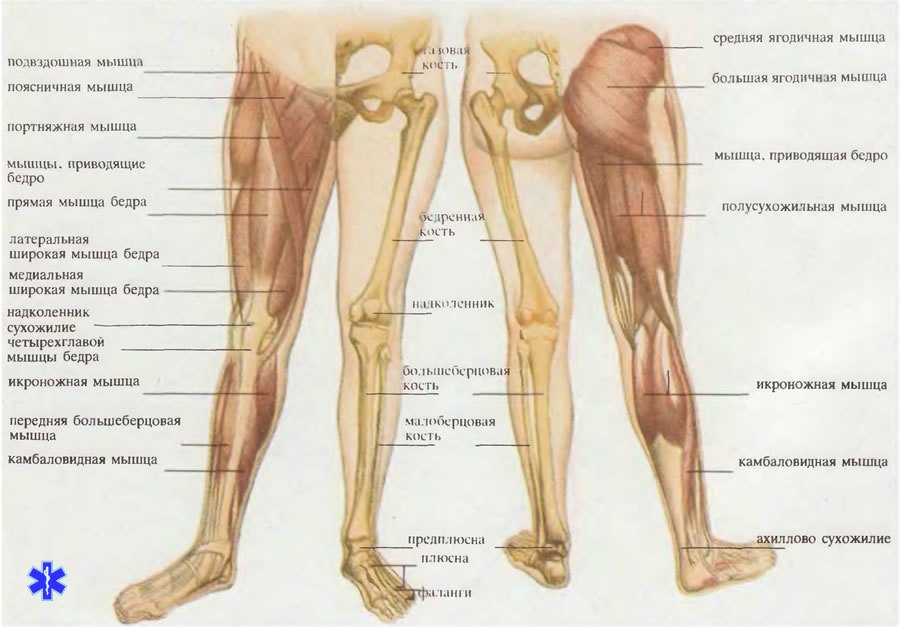 Боль в коленях и пояснице будет усиливаться со временем, разовьётся быстрая усталость и утомляемость при ходьбе.
Боль в коленях и пояснице будет усиливаться со временем, разовьётся быстрая усталость и утомляемость при ходьбе.
Профилактика искривления коленных суставов
У детей
Первую профилактику следует проводить ещё матери: она должна тщательно следить за своим питанием и приёмом лекарств во время беременности. При возможности, нужно провести это время в чистом районе, а не в центре города. Следует избегать любого взаимодействия с токсическими веществами: красками, растворителями, инсектицидами.
В первые годы ребёнок должен получать достаточное количество кальция и витамина D, регулярно бывать на свежем воздухе. Не следует ограничивать его движения или, наоборот, пытаться посадить или поставить на ноги раньше, чем он сам будет готов это сделать. Если у него есть врождённая склонность к слабым суставам, следует наблюдаться у специалиста. Возможно, он посоветует коррекцию питания или физической активности.
У взрослых
Взрослому человеку достаточно вести здоровый образ жизни, регулярно делать хотя бы лёгкую гимнастику, полноценно питаться и носить удобную обувь. Берегите себя от травм, вовремя лечите инфекционные заболевания.
Для предотвращения развития уже имеющейся деформации следуйте рекомендациям врача: принимайте назначенные препараты, используйте ортопедическую обувь, занимайтесь лечебной физкультурой. Обязательно следите за своим питанием, чтобы в нём присутствовало достаточное количество витаминов и минералов. Эти действия не только помогут при проблемах с суставами, но и избавят от множества других неприятных симптомов.
И не откладывайте визит к врачу, если вы или ваш ребёнок почувствовали боль в колене и изменение походки. Деформация коленного сустава намного проще лечится на начальной стадии, когда проблемы ещё почти незаметны.
Лечение и уход за венозными трофическими язвами
Лечение венозной недостаточности и венозной трофической язвы – это командная работа, в которой важную роль играет и сам пациент.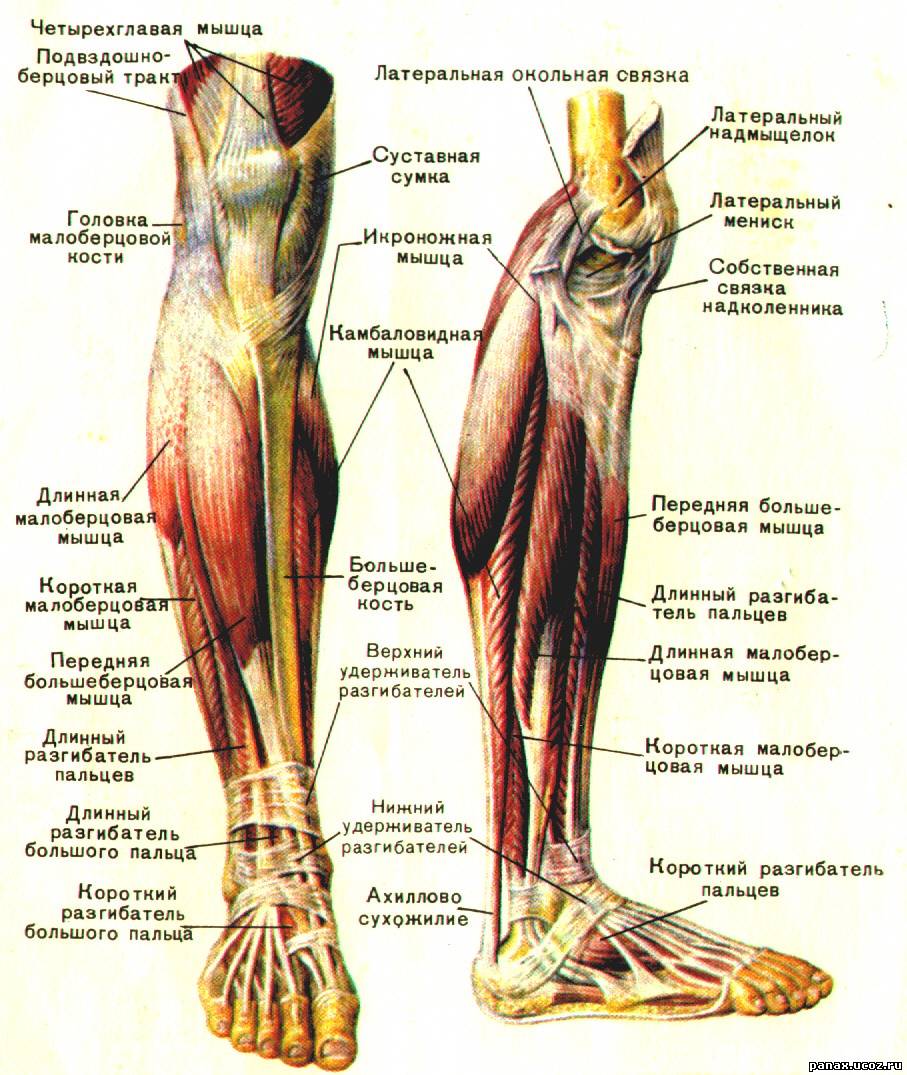 Если пациент понимает суть своего заболевания и его причины, если лечение проходит не- прерывно благодаря поддержке как семейного врача, так и семейной медсестры и врача-специалиста, то это помогает выздоровлению и в самых тяжелых случаях. Поскольку, к сожалению, от причины возникновения язвы нельзя полностью избавиться, то лечение венозной недостаточности должно длиться всю жизнь во избежание повторного возникновения язв.
Если пациент понимает суть своего заболевания и его причины, если лечение проходит не- прерывно благодаря поддержке как семейного врача, так и семейной медсестры и врача-специалиста, то это помогает выздоровлению и в самых тяжелых случаях. Поскольку, к сожалению, от причины возникновения язвы нельзя полностью избавиться, то лечение венозной недостаточности должно длиться всю жизнь во избежание повторного возникновения язв.Настоящее руководство для пациента дает простые рекомендации о том, как можно предотвратить возникновение язв и как лечить уже имеющиеся язвы.
Венозная трофическая язва – это хроническая, часто плохо заживающая язва голени, причиной которой является заболевание вен. Обычно язва раз- вивается в нижней трети голени, около лодыжки, на внутренней стороне голени.
Причиной венозных трофических язв являются:
Расширения вен, которые могут быть обусловлены наследственной слабостью соединительной ткани и часто представлены у многих членов одной семьи. В расширенных венах нижних конечностей венозные клапаны не закрываются полностью, и часть крови, двигающейся по направлению к сердцу, перетекает через незакрывшиеся венозные клапаны обратно, и таким образом давление крови в венах нижних конечностей, и прежде всего в голени, поднимается.
Реже расширения вен возникают как следствие какого-либо другого состояния (беременность, опухоли в брюшной полости), из-за которого поток крови по направлению к сердцу затруднен.
Воспаление стенок вен, которое повреждает непосредственно клапаны вен и является причиной венозной недостаточности.
|
Рисунок 1. Нормальные и расширенные (варикозные) вены
- Наследственность: доказано, что наследственность играет важную роль в возникновении расширения вен. Часто проблемы с расширением вен встречаются в нескольких поколениях одной семьи. Первые расширения вен могут возникнуть уже в молодом возрасте.
- Лишний вес: лишний вес или ожирение создают увеличенную нагрузку на нижние конечности, и жир, находящийся в брюшной полости мешает обратному оттоку венозной крови по направлению к сердцу.
- Пол: Венозная недостаточность чаще всего появляется у женщин.
- Возраст: частота встречаемости венозных трофических язв обычно увеличивается с возрастом.
- Долгое пребывание на ногах и сидя: продвижение крови по направлению к сердцу обеспечивает кроме всего про-чего и мышцы. Физическая активность запускает работу мышечного насоса, который улучшает продвижение крови по венам по направлению к сердцу. Долговременное стояние и сидение на одном месте увеличивает застой в венах и является причиной возникновения отеков в голенях и ступнях. Поэтому расширения вен чаще всего появляются у работников, проводящих рабочий день на ногах или сидя (например, парикмахеры, продавцы, шоферы, офисные работники).
- Курение ухудшает кровообращение.

- Беременность(сти): В случае беременности плод надавливает на находящиеся в брюшной области вены и является причиной повышенного давления в нижних конеч- ностях. Причиной появления расширения вен могут быть и гормональные изменения в организме во время беременности. Беременность сама по себе не является причиной заболеваний вен, но может ускорить появление венозной недостаточности. Каждая следующая беременность увеличивает риск появления венозной недостаточности.
- Расширенные вены на нижних конечностях становятся хорошо видны: может быть расширена как капиллярная сеть, принимающая при этом синюшный оттенок, так и вены, которые могут быть расширены до ширины толщины пальца.
- Боль и зуд во внутренней части голени, в нижней трети голени.
- К вечеру в ногах увеличивается чувство тяжести и усталости.
- На нижней конечности, прежде всего на лодыжке, появляется отек, который увеличивается к вечеру.
Фото 1. Расширенные вены на голени
Факт отека можно установить, нажав пальцем на переднюю поверхность нижней части голени. Под пальцем возникнет вмятина, которая исчезнет через несколько минут. Причиной отека является увеличение пропускной способности стенок венозных сосудов, из-за того, что давление в них увеличивается.
Изменение цвета кожи на голени является опасным сигналом того, что хроническая венозная недостаточность достигла фазы, во время которой имеется повышенный риск возникновения язвы.
Признаки, свидетельствующие об опасности возникновения язв:
- Покраснения в области лодыжки.
- Пигментация кожи (кожа стала коричневой): из-за хронической венозной недостаточности кроме плазмы (переход которой вызывает отеки) через стенки венозных сосудов в ткани начинают переходить и красные кровяные тельца, которые изменяют цвет кожи в коричневато-фиолетовый.
- Склероз или уплотнение кожи и подкожной клетчатки: из-за увеличения кровяного давления развивается уплотнение кожи и подкожной клетчатки в области лодыжки, из-за чего подкожная клетчатка и кожа становятся более тонкими, нижняя часть голени становится по сравнению с икроножной мышцей более худой и нога напоминает перевернутую бутылку от шампанского.
 Истончившаяся кожа становится очень легко травмируемой.
Истончившаяся кожа становится очень легко травмируемой. - Белесые пятна: характерны ярко-белые пятна, возникающие на фоне кожной пигментации.
- Воспаление кожи (экзема): нижняя часть голени может покрыться пурпурной, чешущейся и болезненной сыпью. Поверхность кожи может быть сухой или же, наоборот, влажной.
Фото 2. Отек и изменение кожи левой ноги. Голень напоминает перевернутую бутылку шампанского.
Фото 3. Варикозная (сухая) экзема
Фото 4. Гиперпигментация кожи, на фоне которой видны атрофические пятна
Фото 5. Типичные изменения кожи, сопровождающие хроническую венозную недостаточность, на их фоне видны язвы
Венозная трофическая язва развивается обычно в результате долговременного присутствия повышенного давления в венозной системе, и при помощи эффективных профилактических мер возникновения язвы можно избежать.
Для этого:
- Избегайте возникновения отеков конечностей: В венах кровь течет из конечностей в сторону сердца, снизувверх – т.е. в сторону, противоположную силе тяжести. Этим объясняется, почему отеки возникают тогда, когда человек с венозной недостаточностью долго сидит или стоит. К утру отеки уменьшаются, так как ноги были целую ночь в горизонтальном положении. Тот же принцип человек сможет направить себе на пользу, если в течение дня он найдет время немного полежать с поднятыми ногами. Состояние переполненных вен облегчается под действием силы тяжести. Если ноги подняты выше уровня грудной клетки, то отек тканей в них уменьшится.
- Двигайтесь. Говорят, что в икрах ног находится «другое сердце» человека, которое помогает накачивать кровь по направлению к сердцу. Икроножная мышца помогает циркуляции крови в венах. Прогулка в умеренном темпе или поездки на велосипеде помогают крови лучше циркулировать в венах. Если физическая активность по какойлибо причине невозможна, икроножные мышцы можно заставить работать и с помощью целенаправленного сгибания и разгибания пальцев ног.
 Долговременное нахождение в одной позе стоя или сидя является самым неподходящим при данном заболевании, такая поза может привести к увеличению отеков и усугублении венозной недостаточности.
Долговременное нахождение в одной позе стоя или сидя является самым неподходящим при данном заболевании, такая поза может привести к увеличению отеков и усугублении венозной недостаточности. - Избегайте лишнего перегрева: Известно, что состояние вен ухудшается обычно летом во время теплой погоды. При возможности избегайте горячей парилки в сауне, ванн, мытья в слишком теплой воде. Рекомендуется мыться умеренно теплой водой под душем.
- Увлажняйте поврежденную сухую кожи базовыми кремами. Продаваемые в аптеках кремы без запаха и красителей помогают восстановлению необходимого уровня влажности и эластичности в проблемных участках кожи и не вызывают аллергии.
- Бросьте курение и старайтесь уменьшить употребление алкоголя.
- Питание должно быть здоровым.
- Постарайтесь снизить излишний вес.
- Избегайте возникновения травм. Используйте компрессионное лечение (см. подробную информацию на стр. 15): хроническая венозная недостаточность требует компрессионного лечения – каждодневного и постоянного ношения специальных компрессионных чулков или бинтов. Такие медицинские лечебные чулки и эластические бинты изменяют при помощи внешнего давления обмен крови в венах и делают его более эффективным. Чулки нужно одевать на ноги (или фиксировать бинты) по утрам, чтобы предупредить возникновения отека в течение дня. Лечебные чулки или бинты нужно снимать вечером перед сном. Компрессионное лече- ние не применяется для лежачих больных. Не забывайте, что компрессионное лечение эффективно в профилактике возникновения язв только тогда, когда оно проводится постоянно!
- Другие возможности лечения расширения вен: обсудите со своим семейным врачом возможности хирургического лечения, которые на сегодняшний день означают не только проведение операции. При необходимости семейный врач выпишет направительный лист на прием к врачу-специалисту.
Венозная трофическая язва возникает на фоне предыдущего долговременного изменения кожи обычно после микротравмы (например, укус комара, царапина) в нижней области голени.
 Отек и нарушения обмена веществ в ткани приводят к тому, что язва начинает понемногу увеличиваться, поверхность ее может быть изначально покрыта коричневатой или черноватой коркой. Это признак умершей ткани или некроза. Из язвы выделяется собравшаяся в ткани отечная жидкость, которая является хорошей питательной средой для микробов, находящихся на здоровой коже и в окружении. В язве начинает развиваться хроническое воспаление, которое в свою очередь увеличивает отек и создает в тканях нарушение обмена веществ. Возникает так называемый «замкнутый круг», в котором возникшая язва ухудшает состояние вен и это в свою очередь является причиной нарушения обмена веществ в язве и окружающей ее ткани.
Отек и нарушения обмена веществ в ткани приводят к тому, что язва начинает понемногу увеличиваться, поверхность ее может быть изначально покрыта коричневатой или черноватой коркой. Это признак умершей ткани или некроза. Из язвы выделяется собравшаяся в ткани отечная жидкость, которая является хорошей питательной средой для микробов, находящихся на здоровой коже и в окружении. В язве начинает развиваться хроническое воспаление, которое в свою очередь увеличивает отек и создает в тканях нарушение обмена веществ. Возникает так называемый «замкнутый круг», в котором возникшая язва ухудшает состояние вен и это в свою очередь является причиной нарушения обмена веществ в язве и окружающей ее ткани.
Не смотря на то, что хроническая венозная недостаточность является наиболее частой причиной возникновения хронических язв нижних конечностей, существует группа других заболеваний, которые также приводят к возникновению язв нижних конечностей.
Часто пациенты с язвами беспокоятся, может ли из-за язвы возникнуть гангрена, которая может привести к ампутации конечности. На самом деле венозная язва не вызывает гангрену. Гангрена возникает из-за нарушений артериального кровообращения, вследствие которой ткани не получают достаточно кислорода и питательных веществ. Такое нарушение кровообращения происходит вследствие сужения или закупорки артерий (артериальная или ишемическая язва). В таком случае на нижних конечностях и чаще всего на ступнях могут возникнуть болезненные язвы. На недостаточность кровообращения указывают обычно чувство холода в ногах, затрудненная ходьба (так называемая переменная хромота), а также боли в голени и ступнях.
Язвы на ногах могут быть и такими, при которых поврежденными могут быть как венозная, так и артериальная система кровообращения.
Кроме этого, есть и некоторые другие состояния организма, которые вызывают возникновение язв. В таких случаях перед началом компрессионной терапии нужно провести основательное обследование у семейного врача или у ангиохирурга.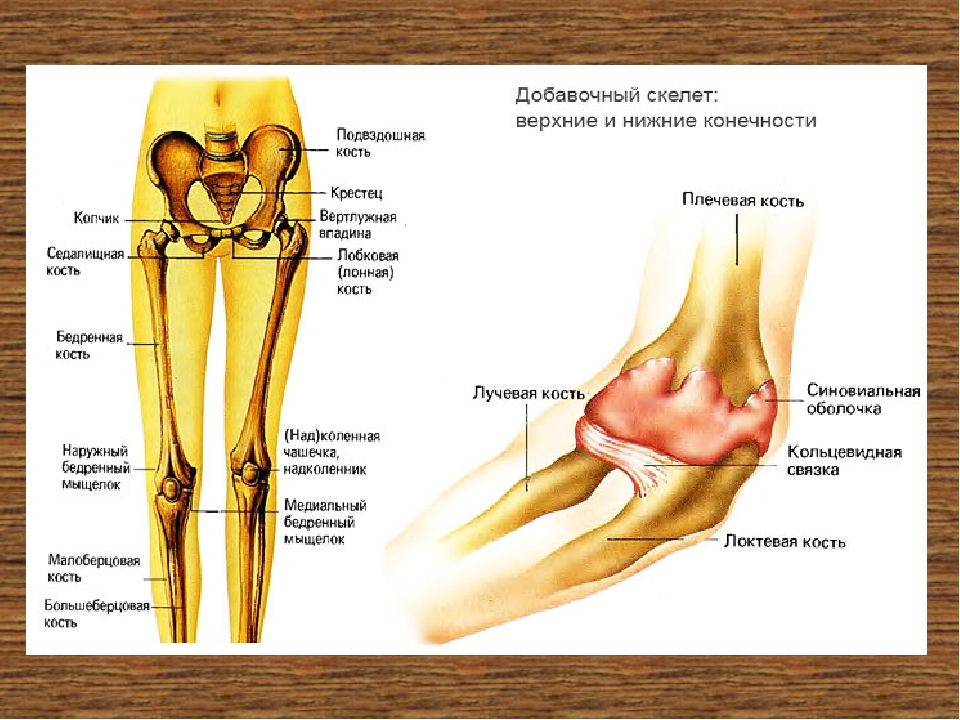
Обязательно проинформируйте своего семейного врача, если у Вас есть диабет, гипертония, неврологические заболевания, заболевания суставов и желудочно-кишечного тракта, а также если у Вас есть злокачественная опухоль. Семейный врач сможет помочь Вам в выяснении истинной причины возникновения язв.
Медицинское компрессионное лечение проводится при помощи эластичного бинта или лечебного чулка, которые оказывают давление с внешней стороны и таким образом помогают работе венозных клапанов и улучшает кровоток в венах. Ночью компрессионные средства использовать не нужно. Компрессионная
терапия не применяется для лежачих больных.
Компрессионное лечение является главным методом лечения хронической венозной недостаточности и венозной трофической язвы, устраняющим основную причину данного заболевания. Самым важным в этом лечении является его непрерывность.
Действие компрессионного лечения на венозную систему:
- улучшает кровоток в венах, делая работу венозных клапанов более эффективной
- уменьшает объем лишней венозной крови в конечностях
- уменьшает обратный отток крови (рефлюкс) в поверхностных и/или глубоких венах
- уменьшает повышенное вследствие болезни давление крови в венах.
Компрессионное действие на ткани:
- уменьшает давление на ткани
- уменьшает воспаление
- способствует улучшению заживления тканей
Компрессионные чулки разделяют на компрессионные классы
Чулки I, II, III и IV компрессионного класса очень эффективны в лечении веноз- ной недостаточности. Решение о том, какого именно класса чулок нужно выбрать, принимает врач в зависимости от имеющегося уровня венозной недостаточности и состояния артерий нижних конечностей. В случае сопутствующей артериальной недостаточности слишком большая компрессия может привести к ухудшению кро- воснабжения ног.

Компрессионные чулки можно купить в магазинах, торгующих медицински- ми вспомогательными средствами. Лечебный чулок обязательно должен быть подобран индивидуально согласно размерам пациента. Поскольку первое одевание лечебного чулка может оказаться очень сложным, попросите продавца Вам помочь. При необходимости попросите вспомогательные средства для натягивания чулка.
Обязательно спросите о том, на какой срок и на каких условиях действует гарантия на купленные лечебные чулки.
Выбирая компрессионные чулки обязательно проследите, чтобы на упаковке чулок был знак EU. В таком случае можно быть уверенным, что чулок даст необходимую компрессию.
Фото 6 и 7. Правильное положение лечебного чулка и гольфа
Верхний край лечебного чулка не должен достигать паха, а только высоты складки ягодиц. Гольфы не должны быть выше уровня двух сантиметров от коленного сустава. Лечебные чулки имеют широкую, мягкую фиксируемую верхнюю часть (кант), которая не позволяет чулкам соскальзывать вниз.
Кроме лечебных гольфов и чулков можно использовать и лечебные колготки. Предпочтение нужно давать лечебным чулкам и колготкам, но и постоянное ношение лечебных гольф будет конечно лучше, чем отказ от компрессионного лечения.
В продаже имеются и профилактические чулки, предназначенные для профилактики тромбоза, которые носят во время операций и после них (обычно белые чулки). Они не подходят для лечения венозной недостаточности!
Одной из причин того, что компрессионное лечение не приносит результатов, является то, что лечебные чулки очень трудно надевать. Часто пациенты отказываются от компрессионных чулков именно из-за неудобства их использования.
Действительно, в начале чулки очень плотные. Поскольку нога в отеке, то часто натягивание чулка не удается. Все же есть несколько медицинских вспомогательных средств, которые облегчают надевание лечебного чулка на ногу.
 Например, есть специальная рама, на которую надевают лечебный чулок и затем в него скользящим движением помещают ногу.
Например, есть специальная рама, на которую надевают лечебный чулок и затем в него скользящим движением помещают ногу.В случае чулка без носка в качестве вспомогательного медицинского средства можно использовать мешочек со скользящей поверхностью или шелковый платок, который помещают на носок стопы и чулок натягивают скользящим способом на ногу. Позднее вспомогательное средство удаляют через открытый носок чулка.
В случае чулка с закрытым носком нужно вывернуть лечебный чулок, и, начиная с пальцев ног и ступни, постепенно натянуть чулок наверх. Можно использовать специальную скользящую пленку, фиксируемую под ступней и на голени, которая поможет при натягивании лечебного чулка.
Фото 8, 9, 10 и 11. Медицинские вспомогательные средства для натягивания чулков
Если одевание лечебного чулка все же не удается, то уменьшение отеков нужно начать с применения компрессионных бинтов.
Компрессионные бинты являются хорошей альтернативой компрессионным чулкам в случае, если у пациента есть проблемы с надеванием компрессионного чулка через язву. Следует предпочитать растягивающиеся эластичные бинты с шириной больше 10 см и длиной больше 7 метров, так как они дают лучший результат. Если бинт кажется жестким и раздражает кожу, то под бинт можно поместить хлопчатобумажную трубчатую повязку, которую обычно используют под гипсом. Бинт помещают на ногу утром сразу после того как Вы проснетесь, то есть в тот момент, когда отек еще не успел образоваться. Перевязку с сильным давлением начинают со ступни и двигаются перевязочными кругами вверх таким образом, чтобы следующий круг покрывал 2/3 предыдущего. Последний круг перевязки фиксируется при помощи пластыря. Для фиксирования бинта нельзя использовать имеющиеся в упаковке бинта булавки – они предназначены только для закрепления самого рулона бинта.
Компрессионные медицинские средства должны обеспечивать необходимое давление: самым большим давление должно быть в области нижней трети голени и оно должно уменьшаться по направлению к сердцу.

Фото 12. Под компрессионный бинт помещают хлопчатобумажный трубчатый чулок и смягчающую вату
Фото 13. Перевязку начинают со ступни, сразу же у пальцев, слегка натягивая бинт. Самое сильное давление должно быть в области лодыжки
Фото 14. Эластичный бинт закрепляется на голени при помощи пластыря. Для фиксирования бинта нельзя использовать булавки, прилагаемые к упаковке бинта
Фото 15. Перевязку области бедра начинают стоя с верхней части голени, по направлению вверх давление должно уменьшаться
Фото 16. Компрессионный бинт
Важно начинать лечение с утра, когда конечность еще не отекла или отек еще небольшой. Давление можно увеличивать постепенно. Самое большое давление должно быть в нижней части голени и уменьшаться по направлению вверх. Для того чтобы понять, достаточна ли величина давления, действующего в области лодыжки, нужно на нижнюю часть голени поместить манжету от аппарата для измерения давления и накачать его до давления 30 мм рт. ст. – это будет для Вас сравнительным показателем ощущения достаточного уровня давления и для лечебного чулка.
С точки зрения достижения конечной цели лечения очень важно его постоянство. Лечебные чулки или компрессионные средства перевязки нужно использовать каждый день и от этих процедур не освобождают ни визит к врачу, ни другие события. Достаточно однократного возникновения отека и усилия, направленные на проведенное до этого долговременное лечение, окажутся потраченными напрасно.
Одной из причин того, что компрессионное лечение не дает результатов, является то, что лечебные чулки очень трудно надевать. Часто пациенты отказываются от компрессионных чулков именно из-за неудобства их использования. Однако без постоянного лечения нельзя ожидать и улучшения состояния.
Физическая активность играет очень важную роль в лечении венозной недостаточ- ности. Прогулка в умеренном темпе помогает лучше закачивать кровь наверх благодаря работе мышц голени.
 Также действует и поездки на велосипеде. Если физическая активность по какой-либо причине невозможна, то помогут упражнения по сгибанию и разгибанию ступней (см. Приложение 1). Самым неподходящим для пациента является долговременное стояние или сидение в одной позе. В таких случаях пациент должен найти возможность иногда пройтись или полежать с поднятыми ногами – это для того, чтобы вены, находящиеся под большим давлением, могли бы освободиться от лишнего объема крови. Поместите под колени, голени и ступни подушки таким образом, чтобы ступни были на 20-30 см выше, чем ягодицы и чтобы лежать было удобно. Желательно полежать в такой позе по крайней мере 20-30 минут, при необходимости повторяя такие сеансы несколько раз в день. Хотя бы 30 минут в день нужно ходить пешком.
Также действует и поездки на велосипеде. Если физическая активность по какой-либо причине невозможна, то помогут упражнения по сгибанию и разгибанию ступней (см. Приложение 1). Самым неподходящим для пациента является долговременное стояние или сидение в одной позе. В таких случаях пациент должен найти возможность иногда пройтись или полежать с поднятыми ногами – это для того, чтобы вены, находящиеся под большим давлением, могли бы освободиться от лишнего объема крови. Поместите под колени, голени и ступни подушки таким образом, чтобы ступни были на 20-30 см выше, чем ягодицы и чтобы лежать было удобно. Желательно полежать в такой позе по крайней мере 20-30 минут, при необходимости повторяя такие сеансы несколько раз в день. Хотя бы 30 минут в день нужно ходить пешком.
Эффективность использования пищевых добавок в лечении венозных трофических язв не доказана. В случае если пациент чувствует, что получает при употреблении пищевых добавок облегчение, то использование таких добавок, покупаемых в аптеках, не противопоказано.
Интенсивность боли в случае язвы очень индивидуальна. В некоторых случаях обезболивающие средства нужны только перед процедурой перевязки, в других случаях — боль может быть очень сильной и требует постоянного использования обезболивающих. Обсудите прием обезболивающих со своим семейным врачом, так как если необходимое количество принимаемых обезболивающих средств постоянно растет, то целесообразнее использовать более сильные обезболивающие или комбинировать их с другими лекарствами. При необходимости помощь можно получить в кабинетах консультации по боли, имеющихся при крупных больницах.
При заболеваниях вен частой проблемой бывает сухая и отшелушивающаяся кожа на голенях, которая требует ухода. В таких случаях помощь можно получить при применении продающихся в аптеках базовых кремов. Кремы, продающиеся в аптеках, не вызывают аллергии и восстанавливают естественный уровень влажности в зонах сухой кожи.
В зависимости от своего характера и используемых средств лечения, язва нуждается в постоянной перевязке, которая может длиться месяцы и даже годы. Часто процедуру перевязки проводит обученная семейная медсестра или домашняя медсестра. В то же время и сам пациент и его близкие должны обладать основными знаниями о лечении язв и быть способными к самостоятельной смене бинтов. Самостоятельная смена бинтов позволяет пациентам быть более гибкими в планах каждодневной жизни, что для них более удобно. С вопросами, касающимися с лечением язвы, можно обратиться к семейной медсестре и домашней медсестре.
Старайтесь избегать выбора неправильных средств для лечения язв, поскольку лечение должно зависеть от состояния язвы и ее фазы развития. Не используйте для лечения язвы домашние средства (подорожник, листья капусты, печёный лук и др.).
- При необходимости примите за 15-20 минут до смены бинта назначенные Вам болеутоляющие.
- Вымойте руки.
- Прежде всего осторожно удалите с язвы бинт, при необходимости это можно делать, размочив бинт водой или физиологическим раствором. Поскольку перевязочный материал весь пропитан выделениями из язвы и бактериями, упакуйте данный опасный инфекционный материал в пластиковый пакет. Избегайте повторного использования перевязочного материала. При перевязке предпочитайте стерильные перевязочные материалы.
- Промойте язву слегка теплой водой с небольшим давлением под душем, стараясь при этом осторожно удалить тампоном корку язвы. При отсутствии душа прополосните язву слегка теплой водой, стараясь при этом осторожно удалить корку язвы чистым тампоном. На сегодняшний момент нет доказательного материала, говорящего о том, что использование антисептиков лучше, чем использование проточной теплой воды. Многие антисептики действительно эффективны в случае язвенных инфекций, но в то же время они тормозят процесс заживления.
 При очистке язв нельзя пользоваться перекисью водорода, поскольку у него имеется научно доказанное токсичное влияние на клетки тканей.
При очистке язв нельзя пользоваться перекисью водорода, поскольку у него имеется научно доказанное токсичное влияние на клетки тканей. - Просушите окружающие язвы ткани и саму язву, слегка прикасаясь к ним тампоном (язву нельзя протирать жестко).
- По необходимости нужно смазать кремом окружающую язву сухую кожу.
- При плохом запахе из язвы, ее покраснении и при других признаках инфекции язву можно промыть антисептиком, не содержащим алкоголя.
- В случае выделений из язвы для защиты окружающей ее кожи можно использовать цинкосодержащие средства или другие защитные кремы (барьерные кремы).
- Поместите подходящее средство по уходу на язву и зафиксируйте повязкой (пластырь может в свою очередь повредить окружающую язву нежную кожу). Какое именно средство нужно использовать, Вам посоветует семейная медсестра, медсестра, специализирующаяся по язвам или домашняя медсестра и это будет зависеть от фазы развития язвы, выделений из нее, признаков воспаления и того, подходит ли данное средство именно Вам.
- Продолжайте компрессионное лечение.
Фото 17. Очищение язвы тампоном
Фото 18. Для удаления гнойного, плохо пахнущего покровного слоя язвы используйте антисептики для промывания язв
Фото 19. Просушите кожу, окружающую язву, слегка прикасаясь тампоном
Фото 20. Нанесите защитный крем на кожу, окружающую язву
Фото 21. Нанесите на язву средство для лечения язв
Фото 22. Зафиксируйте средство для ухода за язвой при помощи эластичного
бинта без сильного давления, но надежно
Язва проходит в своем заживлении несколько фаз, которые требуют при этом разных средств по уходу за язвами. Современные средства по уходу за язвами формируются из таких веществ, которые позволяют менять перевязку реже и при этом обеспечивают подходящую для заживления язвы среду. Консультантом по выбору конкретного средства выступают или семейная медсестра или домашняя медсестра.

Расходы на большую часть средств по уходу за язвами компенсирует Больничная касса на основании выписанного семейным врачом или врачом-специалистом дигирецепта.
Не держите язву открытой! Если язва будет сохнуть на открытом воздухе, то ее состояние ухудшится и при этом увеличивается риск возникновения инфекции.
Также на открытую язву нельзя наносить домашние средства лечения (как подорожник, листья капусты и др.), поскольку открытая язва является воротами внесения инфекций.
Обратитесь к врачу, если:
- Язва стала покрасневшей, болезненной и ее температура повысилась
- Несмотря на лечение, язва начала увеличиваться.
- На краях язвы возникли так называемые «карманы».
- Из язвы вытекают гнойные обильные выделения с плохим запахом.
- Появилось плохое самочувствие и повышенная температура.
Семейный врач может рекомендовать использование средств лечения язв с антибактериальным эффектом или при необходимости назначить противовос- палительное лечение.
Фото 23. Инфицированная хроническая язва
Заживление хронической язвы может несмотря на эффективное лечение продлиться несколько месяцев. Несмотря на то, что язва заживёт, по-прежнему никуда не денется причина, по которой возникла язва. Часто пациенты после заживления язвы больше не утруждают себя компрессионным лечением и отказываются от использования лечебных чулков и бинтов. Однако достаточно только одного эпизода отека — и может возникнуть новая язва. Для избегания возникновения новой язвы важны ключевые слова – пожизненное и постоянное компрессионное лечение.

Фото 24. Заживающая язва
Пластика кожи. Для кого? Почему? Когда? Если получившая лечение язва не зажила в течение периода от четырех до шести месяцев, то врач-специалист принимает решение о необходимости пластики кожи. Пластика кожи является довольно простой операцией, которая помогает заживлению язвы, но не исправляет причину ее возникновения. Поэтому операцию проводят только для тех пациентов, которые продолжают процедуры по компрессионному лечению и после заживления язвы. Новая язва (рецидив) возникает приблизительно у половины пациентов и причиной его является именно прерывание компрессионного лечения после заживления язвы. Достаточно только кратковременного скачка давления в венах – и пересаженная кожа отмирает и возникает новая язва.
Фото 25 и 26. Язва до пересадки кожи и язва, накрытая кожной пластикой
Часто венозная трофическая язва не является единственной проблемой пациента. У пациента могут быть и сформировавшаяся сердечная недостаточность, диабет и другие заболевания, которые могут мешать заживлению язвы. Обсудите свои проблемы со здоровьем со своим семейным врачом, который сможет по- мочь Вам держать сопутствующие заболевания под контролем.
Венозная трофическая язва является долговременной проблемой, осложняющей каждодневную жизнь пациента. Для того чтобы справиться с ней, необходима помощь разных специалистов. Ключ к решению проблемы заживления язвы на- ходится в руках самого пациента и для достижения успеха требуется постоянная работа по предписанному врачом лечебному плану.
- Необходимый для вас уровень компрессии лечебных чулков определяет врач в зависимости от степени тяжести венозной недостаточности и состояния артерий.
- Лечебные чулки можно купить в магазинах, торгующих товарами для здоровья. Продавцы таких магазинов смогут измерить Вашу ногу и помогут выбрать подходящий чулок.
- Выбирая компрессионные чулки, гольфы или колготки нужно следить за тем, чтобы на упаковке или на самих чулках был бы знак RAL-GZ 387:2000 и компрессионный класс (CCL 1-CCL 4).
 Так можно быть уверенным, что чулок даст постепенное.
Так можно быть уверенным, что чулок даст постепенное.
знак RAL-GZ 387:2000
- В разных странах действуют разные стандарты. Проследите, чтобы у купленных чулков было именно то давление, которое Вам назначил врач.
- Поскольку первое одевание лечебного чулка может быть оказаться очень сложным, попросите продавца помочь Вам.
- Обязательно спросите о том, на какой срок и на каких условиях действует гарантия на лечебные чулки.
- Если Вам кажется, что самостоятельное натягивание чулка может оказаться слишком тяжелым для Вас, попросите у продавца вспомогательные средства.
Фото 1. Рама для натягивания на ноги компрессионного чулка
Фото 2. Карман для ступни, предназначенный для натягивания лечебного чулка с открытым носком
Фото 3. Вытаскиваемый карман для ступни, предназначенный для натягивания лечебного чулка с открытым и закрытым носком
Фото 4. Перчатки со специальным покрытием для натягивания лечебных чулков
- Newton, H. Assessment of a venouslegulcer. Wound Essentials, Vol5, 2010, 69–78.
- Newton, H. Eczema associated with venous leg ulcers. Wound Essentials, Vol9. 2014, 72–78
- Simplifying venous leg ulcer management. Consensus recommendation. Wounds International, 2015.
- Newton, H. Top tips for managing venous leg ulcers. Wounds International, Vol3, 2012.
- Sinha, S., Sreedharan, S. Management of venouslegulcer in generalpractice – a practicalguideline. http://www.racgp.org.au/afp/2014/september.
- Moffatt, C. Compression Therapy in Practice. Wounds UK, 2007.
- Anderson, I. What is venous leg ulcer. Wounds Essentials, Vol4, 2009.
- Collins, L., Seraj, S., Jefferson, T. Diagnosis and Treatment of VenousUlcers http://www.
 aafp.org/afp/2010/0415/p989.html.
aafp.org/afp/2010/0415/p989.html. - Leg Ulcrs. Patient information http//www. Circulationfoundation.org.uk.
- Griffin, J. Assessment and management of venouslegulcers.Wound Care Today, 2014,Vol 1, No 1.
- Carmel, J. E. Venous Ulcers. Acute and chronic wounds2012, chapter 12, 194–2013.
Костные поражения
- Что вызывает костные боли?
- Как диагностируют костные метастазы?
- Как лечат костные боли?
Костные боли у онкологических больных обычно вызывают клетки злокачественной опухоли, которые проникли в кость – их называют костными метастазами. Костные боли часто являются первым признаком метастазов в кости, поэтому проводят проверки, подтверждающие этот диагноз. Лечение костных повреждений направлено на уменьшение болей, снижение риска переломов, лечение переломов и предупреждение или замедление развития дополнительных костных осложнений.
Что вызывает костные боли?
Часто встречаемая причина костных болей – метастатический рак. Распространение рака из его первоначального расположения в другую часть тела называют метастазами. Костные метастазы – это не новый или другой рак – он состоит из раковых клеток первичного рака, например, клетки рака груди, простаты, лёгких, почек или щитовидной железы, которые распространились в кости.
Раковые клетки могут распространяться, т.е. метастазировать по всему организму и в лимфатическую систему. Кости являются одним из наиболе часто встречаемых мест в организме, в которые метастазирует рак. Метастазы в кости обычно попадают с кровотоком. Раковые клетки отделяются от своего начального местарасположения и перемещаются по кровеносным сосудам, пока не прикрепятся к стенке сосуда малой капиллярной сети в костных тканях. Рак может также проникнуть в кость путём прямого врастания из близко расположенной опухоли, хотя это происходит гораздо реже, чем распространение через кровеносную сеть.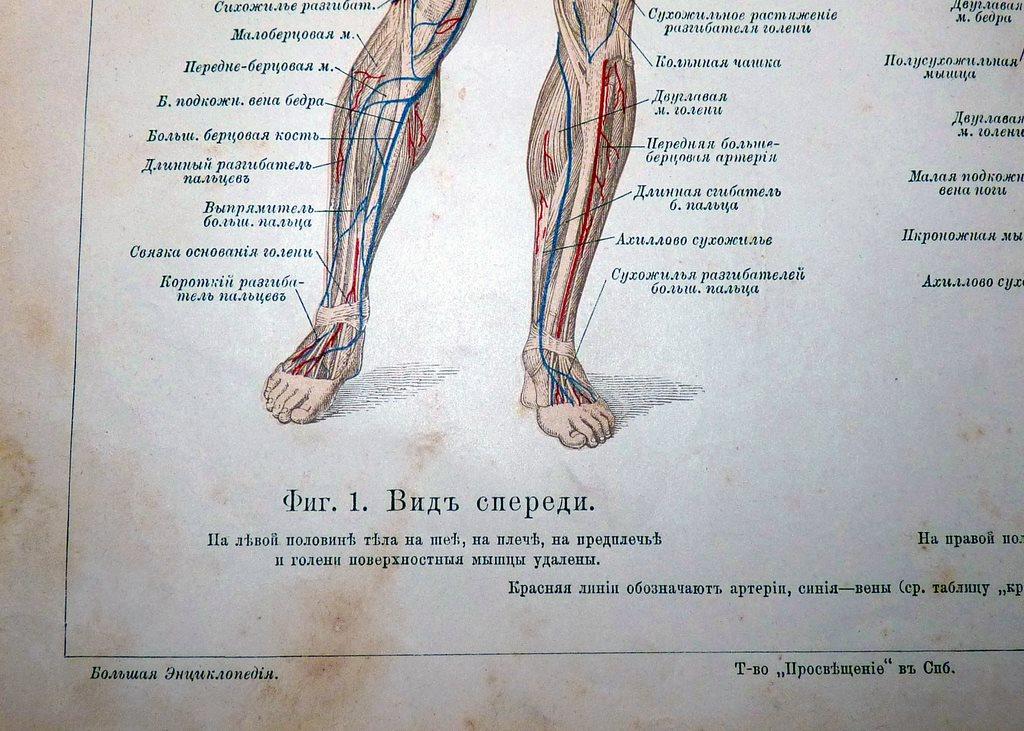
Боли в случае костного рака возникают вследствие того, что рак нарушает нормальное равновесие работы клеток в костях, вызывая изменение структуры костной ткани. В здоровой кости происходит постоянный процесс ремоделирования, т.е. происходит разрушение и восстановление костной ткани. Раковые клетки, распространившиеся в кость, нарушают это равновесие между работой остеокластов (клеток, которые разрушают кость) и остеобластов (клеток, которые образуют новую кость), вызывая либо ослабление, либо усиление образования кости. Эти нарушения могут затрагивать либо периост (плотная мембрана, покрывающая кость, называемая также костной плёнкой), либо стимулировать нервы в кости, вызывая боли.
Как диагностируют костные метастазы?
Костные метастазы обычно диагностируют при поиске причины болей в костях. Проводят рентгеноскопию или более сложную процедуру, называемую сканированием кости, чтобы выяснить, вызваны ли боли костным повреждением, связанным с раком. Во время сканирования костей в вену вводят слабоактивное радиоактивное вещество. Оно циркулирует по всему организму и проникает также в кости. Большая концентрация этого радиоактивного вещества на изображении костного сканирования свидетельствует о присутствии раковых клеток.
Костные боли иногда трудно отличить от обычных болей в спине или артрита. Обычно боли, вызванные костными метастазами довольно постоянны, даже ночью. Они могут усиливаться в различных позах, например — стоя (если раковые клетки находятся в несущей вес кости). Если боли продолжаются больше недели или две, и, кажется, что не уменьшаются и не напоминают другие перенесённые боли, обязательно необходимо проконсультироваться со своим врачом.
Костные метастазы обычно располагаются в центральной части скелета, хотя они могут быть в любой части костной системы. Часто костные метастазы находят в позвоночнике, тазовых костях, бедреной кости, рёбрах, плечевой кости и черепе; в этих местах обнаруживают более 90% всех костных метастазов.
Как лечат костные боли?
Целью лечения болей, вызванных костными метастазами, является уменьшение болей, лечение переломов, уменьшение риска переломов, или замедление возникновения других осложнений. Методы лечения костных метастазов включают обезболивающие лекарства, бисфосфонаты, лучевую терапию и/или хирургическое лечение.
Обезболивающие медикаменты
Костные боли, вызванные костными метастазами, можно лечить различными лекарствами. Несмотря на то, что у 90% онкологических пациентов боли удаётся уменьшить, неконтролируемые, с опухолью связанные боли по-прежнему являются проблемой.
Рекомендации Всемирной Организации Здоровья (ВОЗ) по уменьшению болей, вызванных опухолью, указывают, что интенсивность болей у пациента, которая оценивается по шкале от 1 до 10 пунктов, определяет, какой вид обезболивающего препарата выбрать:
- Лёгкие или средней тяжести боли (1-3 пункта): неопиоиды являются препаратами первого выбора в случае лёгких или средней тяжести болей. К этой группе лекарств принадлежит, например, парацетамол и нестероидные противовоспалительные средства (НПС), например, ибупрофен.
- Средней тяжести или сильные боли (4-6 пунктов): пациентам с болями средней тяжести или сильными, которым не помогло лечение первого уровня, нужно принимать обезболивающие средства, принадлежащие к классу опиоидов, т.е., наркотические аналгетические средства. Медикаменты этого класса можно приобрести только по рецепту врача. Можно добавлять ацетаминофен или НПС.
- Сильные боли (7-10 пунктов): пациентам с сильными болями, а также пациентам, которым предыдущее лечение боль не уменьшило, нужно назначать более сильное опиоидное средство (для его приобретения необходим рецепт особой учётности). В некоторых случаях может быть необходимо добавить медикаменты неопиоидного класса, например, аспирин, парацетамол, ибупрофен и другие средства, усиливающие обезболивание.

У обезболивающих лекарств могут быть побочные эффекты — сонливость, запоры, головокружение, тошнота и рвота. Облегчение от применения обезболивающих лекарств является кратковременным, и боли через короткое время могут возобновляться, поэтому их лучше всего принимать, когда боли только начинаются, или регулярно.
Бисфосфонаты
Группа медикаментов – бисфосфонаты – может эффективно уменьшать потерю костной ткани, которая возникает от метастатических поражений, уменьшать риск переломов и уменьшать боль. Бифосфонаты действуют, подавляя резорбцию или разрушение кости. На костную ткань непрерывно воздействуют два типа клеток: остеокласты, разрушающие старые клетки кости и остеобласты, которые её восстанавливают. В свою очередь, раковые клетки выделяют различные факторы, которые стимулируют активность остеокластов. Хотя точный механизм действия бифосфонатов до конца не ясен, считают, что они подавляют и уничтожают разрушающие клетки остеокласты, таким образом уменьшая распад костной ткани. Данные более 30 клинических исследований свидетельствуют, что у пациентов с костными метастазами, которые получали лечение бифосфонатами, меньше вероятность переломов, меньше потребность в лучевой терапии, меньше вероятность гиперкальцемии (повышенный уровень кальция в крови). В клинических исследованиях доказано, что бисфосфонаты предотвращают или замедляют изменение в кости и связанные с этим боли у пациентов. Чаще всего костные метастазы встречаются при:
- Рак груди
- Рак простаты
- Рак лёгких
- Миелома
- Карцинома почки
Лучевая терапия
Лучевая терапия эффективно уменьшает костные боли и распространение рака в кости Лучевая терапия особенно эффективна, когда метастатические поражения локализованы только в какой-то одной области.
Один из видов лучевой терапии называется радио –медикаментозной терапией. Она включает инъекцию радиоактивного вещества, например стронция – 89, в вену. Это вещество прикрепляется к тем областям кости, где есть рак. Таким образом, направляя облучение непосредственно на поражённые участки кости, происходит уничтожение активных раковых клеток в кости и уменьшаются симптомы (боли). Возможными побочными эффектами радио-медикаментозной терапии являются уменьшение количества клеток крови (увеличенный риск кровотечения) и, в редких случаях, риск лейкоза.
Это вещество прикрепляется к тем областям кости, где есть рак. Таким образом, направляя облучение непосредственно на поражённые участки кости, происходит уничтожение активных раковых клеток в кости и уменьшаются симптомы (боли). Возможными побочными эффектами радио-медикаментозной терапии являются уменьшение количества клеток крови (увеличенный риск кровотечения) и, в редких случаях, риск лейкоза.
Хирургическое лечение
Хирургическая операция необходима для стабилизации ослабленной кости, если существует риск перелома. Поражённуюметастазами кость можно укрепить металлическим стержнем, пластинами или шурупами.
Хирургические методы фиксации при лечении переломов плато большеберцовой кости (переломы верхнего конца кости голени) у взрослых
В чем суть медицинской проблемы?
Переломы плато большеберцовой кости – это повреждения верхнего конца большеберцовой кости (кости голени), формирующего нижнюю поверхность коленного сустава. Эти переломы часто сопровождаются значительным повреждением кожи и мышц и могут приводить к образованию пустот или дефектов в кости.
Какие методы лечения доступны?
Часто хирургическое лечение сложных переломов заключается в открытом восстановлении и внутренней фиксации (ORIF), что подразумевает обеспечение непосредственной видимости перелома и последующее закрепление костных фрагментов с помощью пластин и винтов. Другим методом является наружная фиксация, при которой проволоки и штифты размещаются в кости вокруг места перелома для закрепления фрагментов до их сращения. Вместе с наружной фиксацией возможно использование небольших пластин или винтов для удержания некоторых фрагментов перелома на месте; это называется гибридной фиксацией.
Для коррекции возможных костных дефектов в качестве наполнителя могут применяться как трансплантаты, взятые от самих пациентов, так и заменители кости.
Какие доказательства доступны?
В сентябре 2014 года мы нашли 6 небольших исследований (с участием 429 взрослых), посвященных различным методам фиксации и костным наполнителям. Все 6 исследований были небольшими, со значительным риском смещения. Мы оценили качество большинства доступных доказательств как очень низкое, это означает, что мы очень не уверены в этих результатах.
В 3 исследованиях оценивали различные методы фиксации. В 1 исследовании было обнаружено, что гибридная фиксация с большей вероятностью, чем стандартная ORIF, приводит к улучшению качества жизни и функции нижней конечности; уменьшению числа осложнений, требующих хирургического вмешательства, и возвращению людей к уровню активности до травмы Однако, нельзя было исключить возможность лучшего результата со стороны ORIF. В другом исследовании минимально инвазивную технику, с применением одной пластины, сравнивали с традиционной открытой техникой, при которой используются две пластины. В этом исследовании между 2 группами были обнаружены только очень небольшие различия относительно функции колена, осложнений или повторных операций. В третьем исследовании артроскопические операции (с примением маленькой камеры для визуализации сустава) и внутреннюю фиксацию сравнивали с ORIF. В нем сообщали о лучших функциональном исходе и подвижности колена в группе артроскопии. Повторных операций не было.
В 3 исследованиях различные заменители кости сравнивали с трансплантатами кости в лечении костных дефектов, однако в этих исследованиях сообщали только о некоторых исходах. В 1 исследовании в 2 группах были получены схожие результаты по числу участников с хорошей способностью к ходьбе, подъему по лестницам, приседаниям и прыжкам, при оценке через 1 год после лечения. Во всех 3 исследованиях в обеих группах было схожее число специфических осложнений. В 1 исследовании было обнаружено, что все участники группы трансплантата кости страдали от более продолжительной боли в месте взятия трансплантата кости. В 2 исследованиях сообщали о схожих результатах относительно объема движений в 2 группах, тогда как в третьем исследовании в группе заменителя кости были обнаружены лучшие результаты, при оценке через 1 год после лечения.
В 2 исследованиях сообщали о схожих результатах относительно объема движений в 2 группах, тогда как в третьем исследовании в группе заменителя кости были обнаружены лучшие результаты, при оценке через 1 год после лечения.
Выводы
В настоящее время недостаточно доказательств для однозначного определения лучших хирургических методов фиксации и способов лечения костных дефектов при переломах плато большеберцовой кости у взрослых. Для принятия информированных решений в клинике по-прежнему необходимы хорошо проведенные клинические испытания.
Эндопротезирование коленного сустава. Памятка пациента
Различные заболевания и последствия травм приводят к боли и ограничению движений в коленном суставе. С течением времени Вы начинаете понимать, что Ваши возможности ограниченны. Вы длительное время лечитесь у различных специалистов. Несмотря на это, наступает момент, когда медикаментозное и физиотерапевтическое лечение перестают помогать. Возникают показания для хирургического лечения. Во многих случаях доктор-хирург-ортопед (врач, специализирующийся на болезнях суставов и костей) может заменить Ваш больной сустав. Для большинства людей замена коленного сустава означает возвращение к полноценной жизни без боли. Решившись на это, Вы сделали первый шаг к достижению цели. Тревога о том, пройдет ли боль в суставе, сможете ли Вы ходить без костылей естественна. Этот буклет поможет Вам понять, что такое замена коленного сустава и как она отразится на Вашей жизни. Он также поможет найти ответы на Ваши вопросы.
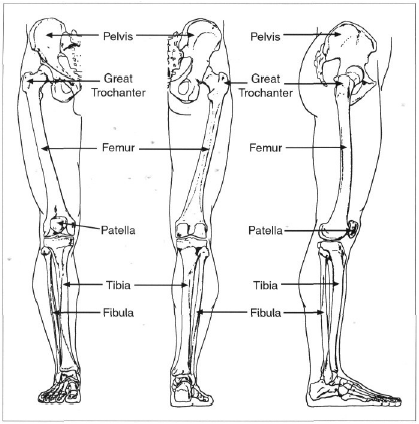
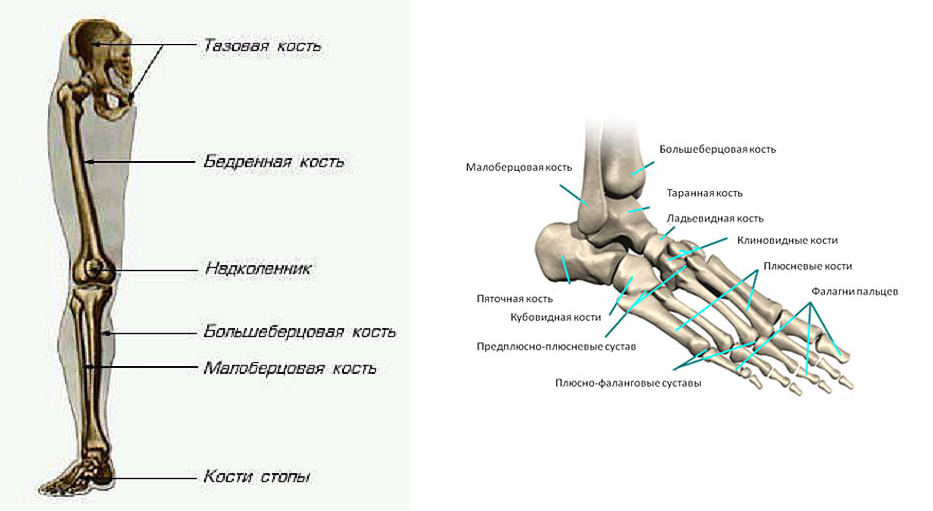
Как устроен и работает коленный сустав
Коленный сустав – один из крупных суставов в теле человека. Его формируют две длинные трубчатые кости: бедренная (сверху) и большеберцовая (снизу). Кроме того, в передней части коленного сустава расположена небольшая косточка округлой формы, называемая надколенником или коленной чашечкой. Два шарообразных возвышения расположены внизу бедренной кости и называются бедренными мыщелками. Они покрыты суставным хрящом и образуют суставную поверхность бедренной кости. Бедренные мыщелки контактируют с плоской поверхностью большеберцовой кости, называемую большеберцовым плато.
Они покрыты суставным хрящом и образуют суставную поверхность бедренной кости. Бедренные мыщелки контактируют с плоской поверхностью большеберцовой кости, называемую большеберцовым плато.
Суставной хрящ покрывает суставные концы костей в любом суставе. Толщина суставного хряща в коленном суставе составляет около 5-6 мм. это ткань белого цвета с блестящей, очень гладкой поверхностью, имеет плотноэластичную консистенцию. Функция суставного хряща заключается в уменьшении сил трения при движении в суставе, а также амортизации ударных нагрузок. Таким образом, суставной хрящ необходим там, где происходит движение двух костных поверхностей друг относительно друга. В коленном суставе суставной хрящ покрывает суставные концы бедренной и большеберцовой костей, а также заднюю поверхность надколенника.
Связки – это плотные образования из соединительной ткани, которые расположены по бокам коленного сустава и необходимы для фиксации концов костей друг с другом. Они дополнительно укрепляют суставную капсулу, ограничивая боковые движения в коленном суставе.
Внутри коленного сустава, между суставными поверхностями бедренной и большеберцовой костей, натянуты передняя и задняя крестообразные связки. Эти связки ограничивают излишние движения суставных поверхностей костей и удерживают большеберцовую кость от соскальзывания вперед или назад относительно бедренной кости. Все связки коленного сустава являются очень важными структурами, которые обеспечивают стабильность коленного сустава.
Два соединительнотканных образования коленного сустава, похожих на связки, называются менисками. Они расположены между бедренной и большеберцовой костью. Мениски иногда называют «хрящами» коленного сустава, однако структура менисков отличается от структуры суставного хряща, покрывающего суставные поверхности костей. Мениски представляют собой эластичные прокладки, имеющий полулунную форму, и заполняют пространство между бедренными мыщелками и большеберцовым плато. Они помогают рационально перераспределять вес тела с бедренной на большеберцовую кость и амортизировать чрезмерные нагрузки.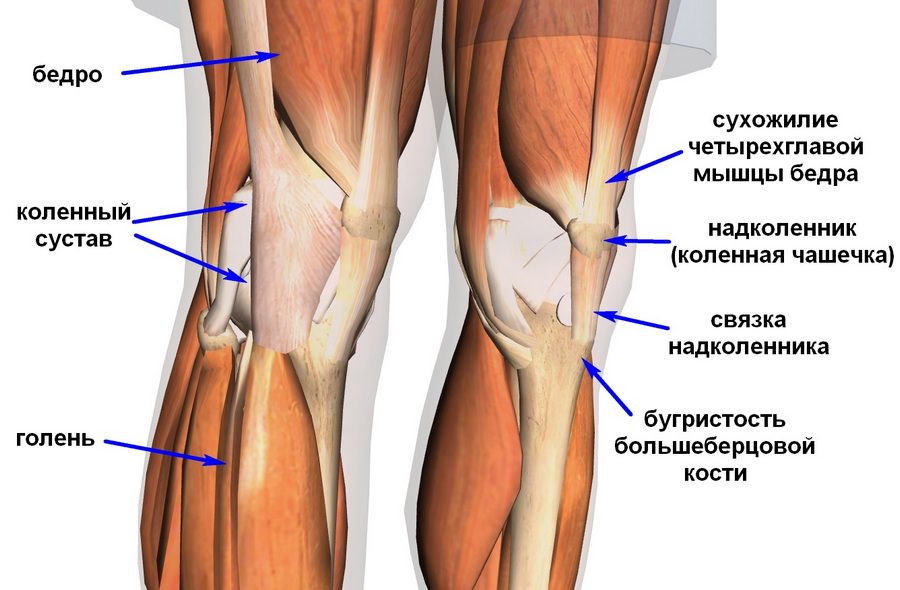 Повреждение или отсутствие менисков приводит к неправильному распределению нагрузок в коленном суставе, что способствует развитью дегенеративных изменений суставного хряща.
Повреждение или отсутствие менисков приводит к неправильному распределению нагрузок в коленном суставе, что способствует развитью дегенеративных изменений суставного хряща.
В дополнение к функции защиты суставного хряща, мениски, вместе со связками, способствуют повышению стабильности коленного сустава. Стабильность сустава обеспечивается его « расклиниванием» менисками, имеющими клиновидную форму. Толщина менисков больше на периферии, чем в центральной части. Такая геометрия приводит к формированию неглубокой впадины на большеберцовом плато. Такая поверхность придает большую стабильность суставу, а также более эффективно перераспределяет статические и динамические нагрузки на суставную поверхность большеберцовой кости.
Больной и поврежденный коленный сустав
К сожалению, повреждения коленного сустава, которые сопровождаются нарушением целостности связок, встречаются достаточно часто. Кроме того, коленный сустав является опорным суставом тела человека, на который приходится значительная нагрузка при ходьбе, беге, в положении стоя. Поэтому риск преждевременного суставного изнашивания суставного хряща в коленном суставе достаточно высок. Когда одна и более частей коленного сустава повреждена, то движение становится затруднительным. В больном суставе хрящевые поверхности костей значительно изменены. В некоторых местах он исчезает, в других имеет наслоения. При этом теряется ровность, гладкость хрящевой суставной поверхности. Сбалансированность нагрузки на связки, мышцы нарушается. В них так же наступают изменения, не говоря о влиянии на них болезни. Постепенно в процесс вовлекаются все ткани сустава. Все это приводит к болезненным и ограниченным движениям в суставе, его деформации. Любая из нижеперечисленных проблем может привести к повреждению сустава:
— Остеоартроз — с течением времени нормальный износ и надрывы могут взаимодополниться. Хрящ может начать ломаться или стераться. Когда это происходит, кости вынуждены тереться друг о друга, становятся неровными и изъязвленными.
— Хроническое заболевание (Воспалительный артрит) — хронические заболевания, например, ревматоидный артрит или подагра, могут вызвать отек и раздражение (воспаление) в суставном хряще. В случае прогрессирования заболевания хрящ может истончиться и сустав может окостенеть.
— Травмы и переломы — неудачное падение или ушиб могут сломать одну или несколько костей, участвующих в построении коленного сустава. Если сломанная кость не срослась, или срослась в неправильном положении, то сустав будет медленно изнашиваться
Ваш врачебный осмотр
Ваш хирург всесторонне обследует Ваш коленный сустав. Сустав будет протестирован на силу и объем движения. Хирург может также понаблюдать за Вашей походкой. В то же время он будет искать другие проблемы в процессе Вашей ходьбы. Ваш доктор может попытаться уменьшить боль в бедре медикаментозной или физиотерапией. Вы можете научиться ходить с помощью трости. Но если все это не поможет должным образом, то тотальное эндопротезирование коленного сустава будет правильным решением для Вас. Для этого Вы пройдете полный врачебный осмотр и рентгеновское исследование. После формирования плана лечения хирург примет решение о необходимости операции.
Операция может помочь
Нет необходимости терпеть боль в суставе всю оставшуюся жизнь. Во время операции больной сустав заменяется на искусственный (эндопротез). Операция не может сделать Вас снова молодым, но она может принести Вам существенные преимущества. Основной задачей операции эндопротезирования сустава является улучшение его функции (уменьшение боли, увеличение объема движений, коррекция длины конечности, улучшение походки) и повышение комфортности жизни. К настоящему моменту в мире создано большое количество эндопротезов коленного сустава. Мы располагаем широким ассортиментом лучших отечественных и зарубежных эндопротезов. Подбор необходимого типа эндопротеза зависит от возраста больного, особенностей имеющейся патологии, состояния костной ткани и других факторов. Подбор проводит хирург при планировании будущего оперативного вмешательства.
Подбор проводит хирург при планировании будущего оперативного вмешательства.
Преимущества эндопротезирования коленного сустава
После операции по замене коленного сустава Вы сможете активней и легче двигаться. Большинство пациентов получают все преимущества, перечисленные ниже:
— Существенное снижение боли в коленном суставе, даже боль от операции должна уйти в течение нескольких недель.
— Ваша нога станет сильнее. Так как Вы не будете чувствовать боль, ноги будут работать больше, и, следовательно, укрепятся мышцы.
— Улучшится качество Вашей жизни, так как Вы сможете быть более активным.
— Вы сможете легче двигаться в течение многих лет. Большинство операций по полной замене коленного сустава дают многолетний результат.
Рентгеновское обследование
Рентгеновское обследование проводится с целью получения картины Вашего коленного сустава. Рентген покажет изменения в размере и форме сустава. Костная шпора, киста или углубления в кости также могут быть видны на рентгеновских снимках. Подобные изменения часто вызваны изношенностью хрящевой ткани. Рентгеновские снимки также помогут Вашему доктору планировать протезирование Вашего сустава. С помощью рентгенограмм доктор может решить, какой протез необходим и как его наилучшим образом закрепить в кости.
План вашего лечения
Хирург обычно планирует ваше лечение, основываясь на данных анализов и рентгенограмм.
1. Если Вы очень молоды и болезнь не зашла очень далеко, хирург может предложить Вам другую операцию или ее отложить. В этом случае терапевтическое лечение и изменение образа жизни помогут справиться с симптомами болезни до тех пор, пока не настанет время для эндопротезирования.
2. В зависимости от Вашего возраста и повреждения сустава операция может быть наилучшим выходом из положения. Полная замена коленного сустава дает длительный, многолетний результат (обычно для качественных суставов — это 15-20 лет), а в случае износа искусственный сустав может быть заменен на новый.
Подготовка к операции
Перед операцией, с целью облегчения процесса выздоровления, Вы можете предпринять следующие шаги:
— Внесите простые изменения в обстановку вашего дома:
— Уменьшите число предметов, которые трудно достать и минимизируйте необходимость взбираться по ступенькам. —
— Запаситесь замороженными и консервированными продуктами. Разместите все необходимое на уровне между плечом и талией.
— Наведите порядок и уберите напольные ковры.
— Уберите и сверните электрические провода.
— Перила и поручни особенно полезны когда Вы пользуетесь ванной или душем.
— Подготовьте захватывающие устройства для одевания носков или обуви (длинный крючок или длинные щипцы).
— Попросите кого-нибудь помочь вам первые 2 недели после операции.
— Поговорите с хирургом относительно необходимости сдать кровь для ее возможного использования во время операции.
— Dам так же необходимо посетить Вашего терапевта и зубного врача. Ваш терапевт решит, разрешена Вам или нет операция. Вам надо будет сдать необходимые анализы. Также может понадобиться электрокардиограмма для определения необходимого Вам типа наркоза. Проблемы зубов должны быть устранены перед операцией. Так же закончите все текущее лечение зубов. Если этого не сделать, то микроорганизмы изо рта могут попасть в кровь и инфицировать новый сустав. Это может замедлить выздоровление или, в случае инфекции в новом суставе, даже потребовать удаления эндопротеза.
— Если Вы курите, постарайтесь бросить курить или снизить число выкуриваемых сигарет — это снизит риск при операции и ускорит выздоровление.
Сдавая кровь
Во время операции может понадобиться возместить потерю крови. Сделать запас своей собственной крови перед операцией — лучшее решение. Это значительно снижает риск при переливании крови. Если необходимо, Вам перельют кровь из специальных запасов в клинике, она также проходит всесторонний контроль. Если Вы решили сдать свою собственную кровь, возможно Вам придется сделать это несколько раз. Обычно необходим недельный перерыв между сдачей крови.
Если Вы решили сдать свою собственную кровь, возможно Вам придется сделать это несколько раз. Обычно необходим недельный перерыв между сдачей крови.
Риск и осложнения
Как и всякая операция, операция по замене коленного сустава сопряжена с риском возможных осложнений. Это подразумевает следующее:
— Аллергические реакции.
— Тромбообразование.
— Инфицирование.
— Нестабильность сустава
— Повреждение близлежащих сосудов, костей или нервов.
— Болевой синдром.
По данным мировой литературы (наши результаты практически не отличаются от них), осложнения отмечаются примерно в 5,5-6% случаев.
Аллергические реакции связаны с индивидуальной непереносимостью препаратов, о которых Вы должны заранее рассказать лечащему врачу.
Повышенному тромбообразованию способствуют состояние крови, сопутствующие заболевания.
Инфекционным осложнения способствуют очаги инфекции в организме (кариозные зубы, фурункулез и т.п.). лечение нагноения требует значительных усилий пациентов и медперсонала и не всегда бывает успешным. Вы сами можете оказать доктору (а, значит, и себе) определенную помощь для профилактики воспаления. Именно поэтому до поступления в клинику все очаги инфекции должны быть санированы.
Нестабильность эндопротеза обусловлена ослаблением крепления эндопротеза к костям. Это происходит вследствие слабости кости, длительных чрезмерных нагрузок, индивидуальной непереносимости эндопротеза организмом, отрицательным влиянием продуктов износа компонентов эндопротеза и т.п. Поэтому пациенту следует помнить о необходимости соблюдения ортопедического режима и постоянном наблюдении врача-ортопеда. Не следует молчать о своих жалобах, думая что «это само пройдет». Так можно пропустить серьезное осложнение, с которым потом бороться будет трудно.
Сосудисто-неврологические нарушения появляются отеками и нарушением активных движений. Они иногда возникают как биологическая реакция организма на операцию.
Болевой синдром в послеоперационном периоде возможен при наличии сопутствующего поясничного остеохондроза, пателло-феморального артроза (между надколенником и бедренной костью), остеопороза.
Операция по замене вашего коленного сустава.
В большинстве случаев все предоперационные исследования сделаны за недели или дни до операции. Следуйте всем предписаниям хирурга при подготовке к операции. Вы можете так же побеседовать с анестезиологом (доктор, который дает наркоз) в случае, если это еще не было сделано. Будет вполне нормально испытывать некоторое волнение. Но будьте окончательно уверены, что это — обычная операция, которая ведет к хорошим результатам.
Вам объяснят, когда надо прекратить прием пищи и жидкости перед операцией. Информируйте Вашего хирурга обо всех лекарствах, которые Вы принимаете, включая и те, которые Вы купили без рецепта. Это очень важно. Некоторые лекарства не должны приниматься вместе с анестезией. Другие, например аспирин, ибупрофен, разжижающие кровь лекарства, ведут к кровотечению. Чтобы избежать проблем Вам могут посоветовать не принимать некоторые лекарства перед операцией.
После достижения необходимой глубины наркоза, хирурги приступают к операции.
Делается разрез по переднее-медиальной поверхности оперируемого сустава. Во время эндопротезирования коленного сустава экономно срезаются измененные поверхности суставных концов костей, образующих сустав. Вместо них устанавливаются суставные поверхности из искусственного материала, повторяющие форму здоровых (Рисунок 1). Обычно для этого используются особо прочные сплавы, например кобальт-хром-молибден или аналогичный. По типу фиксации все эндопротезы цементные – фиксируются к кости костным цементом. Между металлическими поверхностями устанавливается вкладыш из специального полимера, выполняющий амортизирующую функцию и улучшающий скольжение металлических поверхностей.
Имплантируемые искусственные поверхности идеально гладкие и прочные, они обеспечивают хорошее скольжение бедренной и большеберцовой костей, тем самым давая возможность сгибать и разгибать коленный сустав безболезненно и в достаточном объеме. Следующий важный этап операции — регулировка натяжения связок, от которого зависит не только объем движений в суставе, но и длительность его работы.
После установки нового сустава разрез закрывается специальными скобами или ушивается нитками.
После операции Вас доставят в реанимационное отделение. Персонал будет внимательно следить за вашим состоянием и давать обезболивающие препараты. Может сохраняться катетер (маленькая трубка) в мочевом пузыре и дренаж в бедре. Для сохранения стабильности сустава используется съемная иммобилизующая повязка.
В больничной палате
На следующий день Вы будете доставлены в палату, где в последствии будете находиться, и где родственники или друзья смогут посетить Вас. Какая-то боль может оставаться. Чтобы боль стала терпимее, отвечайте честно на вопросы о текущем состоянии и тогда оказываемая помощь будет адекватной. Во время пребывания в больнице Вам объяснят, как защищать новый сустав в повседневной жизни. Разработкой движений в оперированном коленном суставе с Вами начнет заниматься методист по лечебной физкультуре. Кроме того, Вы должны самостоятельно заниматься гимнастикой для коленного сустава каждый час по 10-15 минут.
После операции пациент находится под наблюдением медицинского персонала. Перечисленное ниже оборудование будет способствовать комфорту и безопасности:
— Иммобилизующая повязка, как правило съемная. Сустав ей фиксируется в течение 3-5 дней при нормальном течение послеоперационного периода.
— Балканская рама (трапеция) может быть закреплена над кроватью. Воспользуйтесь ею для поднятия тела при перемене позиции;
— Специальное бинтование может быть полезно для снижения риска кровотечения или тромбообразования. Иногда для предупреждения тромбов даются лекарства.
В первые дни после операции Вы можете ощущать боль, несмотря на обезболивающие препараты. Это нормально. Но если боли не уменьшаются, обязательно сообщите сестре. Анальгетики могут быть введены в мышцу или внутривенно сразу в кровяной поток.
Во время курса обучения защите оперированного сустава Вам расскажут как ходить, сидеть и одеваться первое время после операции. Для того, чтобы легче двигаться во время обучения, попросите обезболивающие препараты.
Для того, чтобы легче двигаться во время обучения, попросите обезболивающие препараты.
Снова ходить
Вы сможете стоять и ходить спустя несколько дней после операции. Медсестра или физиотерапевт помогут Вам и расскажут насколько можно нагружать оперированный сустав. Практикуясь, Вы сможете двигаться самостоятельно с помощью костылей. В стационаре, при удовлетворительном заживлении операционной раны, Вы будете находиться до снятия швов (около 10 дней после операции). К моменту выписки, как правило, все больные ходят при помощи костылей.
Сидим и одеваемся
Для того, чтобы оперированный сустав не пострадал, Вам покажут как выполнять обычные движения. Пользуйтесь следующими советами:
— Чтобы сесть, отклонитесь назад так, чтобы ноги коснулись края сидения, затем, используя подлокотники стула и упираясь в них, опускайтесь на сидение. Всегда держите оперированную ногу впереди себя.
— Одевая носки и обувь, используйте такие приспособления, как длинный крючок или длинные щипцы. Сначала потренируйтесь на шлепанцах.
— Когда Вы моете ноги, используйте губку на длинной ручке и душ с гибким шлангом.
Взбираясь по ступенькам, ставьте вперед здоровую ногу. Затем подтягивайте оперированную ногу и ставьте рядом. Спускаясь по ступенькам, первой ставьте оперированную ногу.
После выписки из больницы Вы умеете делать все необходимое: заниматься лечебной гимнастикой, сидеть, ходить. Вы можете обойтись без посторонней помощи.
Именно сейчас многое в работе замененного сустава зависит от Вас. Лишь занимаясь гимнастикой изо дня в день, Вы добьетесь хороших результатов. Боль в коленном суставе будет беспокоить все меньше и меньше. Увеличится сила мышц ног. Увеличится объем движений в оперированном суставе. Протезирование сустава — большая операция, не удивляйтесь, если потребуйся несколько месяцев для полного восстановления. Необходимые при выписке рекомендации расскажет лечащий врач.
Когда необходимо обратиться врачу
Позвоните Вашему лечащему врачу или оперировавшему хирургу если:
— нарастает боль в суставе;
— Вы чувствуете боль или опухоль в ноге выше или ниже колена;
— появилось необычное покраснение, жар или мокнутие на месте операции;
— повысилась температура тела.
Душ и купание
Первые шесть недель после операции желательно избегать приема горячей ванны и лучше мыться в теплом душе. При этом желательно чье-нибудь присутствие рядом до тех пор, пока Вы не станете чувствовать себя уверенно. Если ванны не избежать, то мы советуем Вам придерживаться некоторых простых правил, делающих ее прием максимально безопасным. Во-первых, до 6 — 8 недель избегайте очень горячей ванны — это вовсе не связанно с возможным нагревом Вашего нового сустава, как ошибочно думают больные. Скорее это вызвано опасным влиянием горячей воды на возможность образования тромбов в оперированной ноге. Во-вторых, при заходе в ванную всегда садитесь на край, противоположный крану. Ноги по очереди переносятся в ванную, при этом всю нагрузку следует перенести на руки, которыми Вы должны прочно держаться за края. После этого можно осторожно погружаться в воду, при этом всю нагрузку следует перенести на слегка согнутую здоровую ногу, а больную лучше держать выпрямленной.
Также осторожно следует выходить из ванны, опять сосредоточив всю нагрузку на руках и здоровой ноге. Больная нога плавно перемещается из ванны, оставаясь в выпрямленном положении.
Категорически не разрешается в течение первых 1,5-3 месяцев посещение бани или сауны.
Дома
Находясь дома, необходимо:
— продолжить занятия лечебной гимнастикой;
— бинтовать оперированную ногу эластичным бинтом до 3-х месяцев после операции и выполнять рекомендации лечащего врача;
— следить за своим здоровьем поскольку обострение хронических заболеваний, острые инфекции, переохлаждение, переутомление может привести к воспалению оперированного сустава;
— соблюдайте дома простейшие меры предосторожности: ходите в обуви на низком каблуке, уберите на время подвижные коврики, провода, осторожно ходите по влажной поверхности, старайтесь, чтобы домашние животные не попали Вам под ноги;
— выполняйте посильную домашнюю работу, чередуйте время работы, отдыха, гимнастики;
— старайтесь гулять с помощью родственников, друзей;
— избегайте длительного стояния на одном месте. Находиться в движении гораздо полезнее, чем стоять или даже сидеть в одном положении;
Находиться в движении гораздо полезнее, чем стоять или даже сидеть в одном положении;
— старайтесь не перегружать ногу, особенно следите за тем, чтобы при нагрузке в суставе не появлялась жидкость, избегайте нагрузки (в том числе и спортивные), связанные с резкими движениями, прыжками, ударами ногой, вибрацией. Из спортивных видов активности полезна неторопливая езда на велосипеде, небыстрые прогулки на лыжах, плавание;
— также следите за своей активностью, продолжайте ходить, возвращайтесь к активной жизни, для этого Вы оперировались!
Для коленного эндопротезирования:
1. Что иметь при себе для госпитализации?
При себе необходимо иметь два эластичных бинта по 5 метров и костыли.
2. Как крепится эндопротез?
По типу фиксации все эндопротезы цементные — фиксируются к кости костным цементом. Тип эндопротеза определяется врачом по результатам комплексного обследования.
3. Что замещается в суставе на искусственное?
При эдопротезировании коленных суставов замещаются суставные поверхности бедренной и большеберцовой костей.
4. Возможна ли боль после операции?
Болевые ощущения возможны. Они связаны с многими факторами (патологические изменения окружающих сустав тканей, дегенеративные изменения позвоночника и т.д.).
5. Как долго находиться в стационаре?
В стационаре больной, при удовлетворительном заживлении операционной раны, находится до снятия швов (около 10 дней после операции) и к моменту выписки больной, как правило, ходит при помощи костылей.
6. Как долго стоит протез?
Средний срок службы эндопротеза зависит от условий его использования (двигательный режим, физические нагрузки). В настоящее время специалисты определяют процент выживаемости эндопротезов. Некоторые конструкции функционируют до 25 лет.
7. Будет ли хромота?
Гарантировать ее исчезновение нельзя. Она зависит от многих факторов (разная длина конечностей, состояние мышц, объем движений, перекос таза, деформация позвоночника и т. д.)
д.)
8. Какие возможны осложнения?
Возможны общесоматические и локальные осложнения. К общесоматическим относят обострение сопутствующих заболеваний. Из локальных чаще всего отмечаются тромбофлебиты, нарушение функции нервов конечностей, вывих эндопротеза.
9. За счет чего происходит вывих?
В раннем послеоперационном периоде (до 6 месяцев) сустав не достаточно фиксируется мышцами и связками сустава, поэтому при нарушении ортопедического режима возможен вывих эндопротеза. Больным после операции нельзя сгибать ногу в коленном суставе больше 90 градусов.
10. Возможны ли физические нагрузки (бег, поднятие тяжестей) после операции?
В послеоперационном периоде больные получают физические нагрузки в форме лечебной физкультуры. Через 6 месяцев после операции, при условии полного восстановления функции конечности, возможны физические нагрузки. Но учитывая биомеханику искусственного сустава, желательно избегать те виды спорта, которые связаны с подъемом или ношением тяжестей (более 10-15 кг.), резкими, прерывистыми осевыми нагрузками на оперированную конечность (верховая езда, бег, прыжки, тяжелая атлетика и т.п.).
11. Когда можно заниматься половой жизнью?
Половая жизнь возможна не ранее чем через 1-1,5 месяца. Этот срок необходим для заживления мышц и связок, окружающий оперированный сустав. При этом большое значение имеют поза при которых соблюдается щадящий ортопедический режим для оперированного сустава.
12. Можно ли ходить на каблуках?
Можно, однако, желательно, не перенапрягать мышцы ног, принимающие участие в ходьбе.
13. Когда можно водить машину?
Через 3 месяца после операции. В первые 6 месяцев при посадке и выходе из автомобиля нужно помнить о соблюдении ортопедического режима. Старайтесь максимально отодвинуть сиденье назад, полуоткинуть кресло.
14. Можно ли стоять на коленках?
На коленках стоять можно, но при смене положения нужно помнить о соблюдении ортопедического режима.
Боли в голени: причины и последствия
Боли в голени
довольно сложная проблема для человека, потому что они могут быть симптомом такого заболевания, как тромбоз, опасного для жизни. И тромбоз – не единственное заболевание, о котором сигнализируют боли в голени. Бывает, что подобные болевые ощущения в голени связаны с заболеваниями, которые пока что находятся в начальной стадии развития – тогда их можно быстро вылечить. Как отличить опасную ситуацию от такой, с которой можно быстро справиться?
Причины, по которым возникает боль в голени
- В крови снижена концентрация определенного вида солей, например, магния, кальция, калия, магнезии. Причиной снижения концентрации солей могут быть диуретики.
- Человек бесконтрольно принимает медицинские препараты: статины (они способны вызвать разрушение или деформацию тканей мышц, тем самым снизив уровень холестерола в крови).
- Мышечные спазмы, прежде всего в результате длительных нагрузок, физического перенапряжения.
- Разрыв или надрыв связок либо сухожилий по причине травм в мышцах
- Перелом костей голени, голеностопного сустава
- Деформация или травма мениска
- Тромбоз вен (глубоких или поверхностных), закупорка сосудов
- Воспаление сухожилий
- Повреждение мениска.
- Атеросклероз, возникающий в сосудах ног
- Инфекционные поражения тканей голени
- Деформация, разрыв, растяжение, травмы, повреждения нервных волокон (в группах риска – курильщики, люди, злоупотребляющие алкоголем, а также диабетики).
- Так называемый синдром капкана, когда голень зажата или сдавлена в результате травмы или перенапряжения мышц
- Переломы из-за перенапряжения
- Контрактура мышц – так называемая их забитость по причине перенапряжения, больших нагрузок
- Воспаления надкостницы большой берцовой кости
- Надрывы – большие и малые – в мышцах икры
- Расширенные вены, надрыв связок, расположенных под коленом
- Воспаления бугристой поверхности большой берцовой кости
- Воспаления верхушки коленной чашечки – так называемое колено прыгуна
- Опухоль или остеома голени либо бедра
- Злоупотребление такими медицинскими средствами, как кортикостирол
- Злокачественные опухоли кости голени
- Заболевание, которое называют болезнью Педжета (рак сосков молочной железы)
- Синдром Рейно
- Синдром сдавливания мышц
- Компрессия нервных корешков, расположенных в голени
Боль курильщика
Эта боль локализуется в голени людей, которые часто и помногу курят.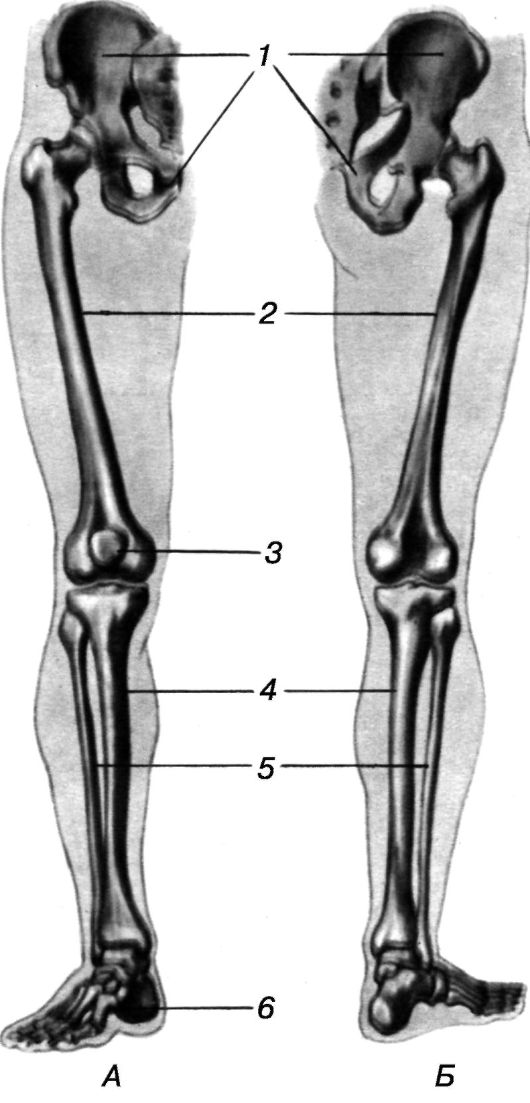 Если перестать курить, боли могут пройти. Если после отдыха человек перестает ощущать боли, значит, серьезных проблем со здоровьем нет. Но если даже в спокойном состоянии человека по-прежнему мучают боли, значит, есть серьезный повод обратиться к врачу для диагностики. Сердце и сосуды курильщика подвергаются особенной нагрузке и могут спровоцировать боли в голени. Поэтому особое внимание нужно обратить на сердечно-сосудистую систему.
Если перестать курить, боли могут пройти. Если после отдыха человек перестает ощущать боли, значит, серьезных проблем со здоровьем нет. Но если даже в спокойном состоянии человека по-прежнему мучают боли, значит, есть серьезный повод обратиться к врачу для диагностики. Сердце и сосуды курильщика подвергаются особенной нагрузке и могут спровоцировать боли в голени. Поэтому особое внимание нужно обратить на сердечно-сосудистую систему.
Боль из-за тромбоза
Тромбоз глубоких вен может представлять опасность только в случае осложнений, которые могут нанести угрозу жизни. Эти осложнения могут возникнуть, если у человека оторвался тромб. Если риск развития тромба высок и он может попасть в легкие или мозг, то человеку требуется операция по удалению тромба, иначе возможен летальный исход. В случае если у человека есть тромбы в венах, у него может болеть голеностоп.
Боль из-за сдавливания тканей голеностопа
Сдавливание тканей может быть в результате сильного воздействия на голень, сдавливания ее тяжелым предметом, травмы голени. Из-за этого может произойти кровоизлияние в мягкие ткани голени, отчего возникает опухоль и боль. Кровеносные сосуды при такой травме тоже могут сдавливаться, отчего на коже возникает гематома красного или синего цвета.
Бывает, что при сдавливании происходит кровоизлияние в мышцы, заодно сдавливаются сосуды и нервные волокна. Из-за этого возникает отечность ноги, которая становится очень горячей, меняет цвет и в области голени проявляется болевой синдром.
Если при этом мышечная ткань и нервные волокна повреждены, этот процесс может быть необратимым, боли могут быть очень сильными. При этом мышцы атрофируются, стопа не может выполнять своих функций, медики называют это состояние повисшей стопой. Человек не может ее сгибать, а значит, не может ходить, ездить на мотоцикле или велосипеде, даже плавать.
Боль в голени после открытых переломов
Эта боль может встречаться при остеомиелитов, особенно остеомиелита голени, при котором иммунитет очень ослабляется, и тогда может потребоваться операция.
Повреждение мениска
В этом случае человека тоже может беспокоить боль в голени. Оно больше характерно для людей, которые занимаются спортом и много бегают: футболистов, бегунов, баскетболистов. Повреждение мениска чаще всего лечат путем хирургического вмешательства.
Боль в голени из-за спазма мышц
Такая боль может провоцировать боль в голени. Лечение очень простое – массажи, обезболивающие, мази с анальгетиками. И все будет в порядке – боли в голени перестанут беспокоить.
Есть ли опасность из-за болей в голени
Это зависит от заболевания, о которых сигнализируют боли. Если речь идет о тромбозе – а таких больных более 50% среди тех, кто жалуется на боли в голени – это опасно. Тромб может оторваться и закупорить вену или пройти по кровяному руслу к другим органам, например, легким. При закупорке тромбом легких человек умирает мгновенно. Причем размеры венозных тромбов не имеют значения для жизни человека – может быть опасным и маленький, и большой тромб.
Очень важно при болях в голени правильно поставить диагноз. Если определить наличие тромбов, то врач продолжит методы исследования. Чтобы точно знать, как бороться за жизнь человека. Если тромбов в венах нет, значит, лечение будет более легким и результативным. Главное – начать его вовремя. То есть- как можно раньше.
Механизм боли в голени
Ткани голени пронизаны множеством нервных окончаний. Они есть и в мышцах, и в сухожилиях, и в связках, и в сосудах, и в тканях, которые их окружают. Любая из частей голени может воспалиться, и нервные окончания – тоже. Тогда боль передается по нервным рецепторам. Например, при тромбозе глубоких вен могут воспалиться стенки их сосудов либо тканей вокруг него. Так возникает раздражение нервных окончаний и боли в голени.
Самые распространенные причины болей в голени – постоянные нагрузки на ноги. Это может быть либо длительное сидение или стояние на одном месте либо, наоборот, много ходьбы, бега, прыжков, разного рода передвижений. Боль в голени может возникнуть, когда человек сначала выполняет большую физическую нагрузку, а затем резко прекращает занятия и делает перерыв. Мышцы, связки и сухожилия, которые привыкли быть в тонусе, теперь становятся обездвиженными, поэтому могут болеть от перепадов нагрузки.
Причиной боли могут быть и травмы – вывихи, растяжения, трещины – любые повреждения голени. Тогда нужна немедленная консультация медиков.
Строение голени. Откуда берутся боли в голени
Голень – это часть ноги, которая идет от колена до пятки. В ней есть большая и малая берцовая кость. К ним прикрепляется чашечка над коленом. Снизу, в районе пятки, большая и маленькая берцовые кости переходят в лодыжки – внутреннюю и наружную – это отростки берцовых костей. Эти кости по всей их длине соединяются перепонками.
Голень врачи условно делят на две части – переднюю и заднюю. Граница этих частей располагаются по внутреннему краю большеберцовой кости, другая граница проходит от задней части наружного края лодыжки до задней части головки другой кости – малоберцовой.
Мышцы голени расположены по передней части костей голени, а также по задней ее части. Физиологи делят мышцы голени на 3 больших группы. Это передние мышцы, которые помогают разгибать пальцы стопы и саму стопу, наружные мышцы, которые дают возможность сгибаться стопе и вращать ею, а также двигать стопой наружу. И задние мышцы, которые помогают стопе и пальцам стопы сгибаться – эти мышцы называют икроножными. Чаще всего боли в голени не требует долгого времени на лечение, если только причиной не являются серьезные заболевания. Но отчего же возникают боли в голени?
Характер боли в голени
Боли в голени проявляются сначала ниже колена на внешней стороны ног (это область большой берцовой кости). Это длина более 10-15 см. Боль может возникать во время больших физических нагрузок, а после того, как они снижены или прекращены – боль стихает.
Если боль в голени возникла во время физических тренировок, то нужно прекратить эти упражнения, чтобы боль утихла.
Все новости Предыдущая Следующая
Как снизить риск развития лимфедемы ног
Эта информация рассказывает о том, как снизить риск развития лимфедемы ног.
Вернуться к началуО лимфедеме
Лимфедема — это патологическое состояние, сопровождающееся отеком, которое может развиться в ногах после удаления или травмы лимфатических узлов. Лимфатические узлы — это небольшие структуры в форме фасоли, которые расположены по всему телу. Они отводят жидкость от разных участков вашего тела. Невозможность оттока жидкости приводит к отеку тканей.
Во время операции вам удалили лимфоузлы в области таза, чтобы избавиться от оставшихся раковых клеток. Это повышает риск развития лимфедемы ног. Риск будет выше, если вы прошли лучевую терапию или вам удалили лимфоузлы в паху. Если вам удалили лимфатические узлы только в тазовой области, риск развития лимфедемы ног будет меньше.
Лимфедема может развиться сразу после операции или годы спустя.
Вернуться к началуФакторы риска развития лимфедемы ног
Факторы риска развития лимфедемы ног включают:
- набор веса или избыточный вес;
- инфекция затронутой ноги;
- радиотерапия области таза;
- повторное появление рака.
Есть и другие факторы, которые, предположительно, повышают этот риск. К ним относятся:
- Малоподвижный образ жизни.
- Полеты в самолете.
- Сдавливание ноги. Это происходит при наличии плотного кольца давления в одной области ноги и часто вызвано ношением определенной одежды.
- Воздействие экстремальных температур.
Как снизить риск развития лимфедемы
Невозможно предугадать, у кого из пациентов появится лимфедема, но существуют профилактические меры, снижающие риск ее возникновения.
Защищайте кожу
Одной из мер для снижения риска развития лимфедемы является максимальная защита кожи от травм или инфекций. Это связано с тем, что в пораженную область начинают поступать клетки, которые борются с инфекцией, что, в свою очередь, вызывает отек. Ноги могут просто не справиться с выведением этой дополнительной жидкости.
Лечите порезы и царапины
- Промойте участок водой с мылом.
- Нанесите на него мазь для оказания первой помощи.
- Наложите сверху чистую сухую марлевую салфетку или бандаж (пластырь Band-Aid®).
Лечите ожоги
- Заверните пакет со льдом в полотенце и приложите к ожогу на 15 минут. Также можно промыть ожог холодной водой.
- Промойте участок водой с мылом.
- Нанесите на него мазь для оказания первой помощи.
- Наложите сверху чистую сухую марлевую салфетку или бандаж.
Следите за симптомами инфекции, которые включают:
- покраснение;
- отек;
- нагрев окружающих тканей;
- чувствительность.
Позвоните своему врачу или медсестре/медбрату, если у вас появились перечисленные симптомы.
Не носите обтягивающую одежду
Не надевайте обтягивающую одежду, оставляющую глубокие следы на ногах, например, носки или спортивные штаны с эластичными манжетами. Носите одежду свободного кроя, которая не оставляет следов на ногах.
Компрессионное белье, предотвращающее возникновение сильных отеков, работает иначе. Оно обеспечивает равномерное давление на ногу и правильный ток жидкости по ней. Вы можете узнать больше о компрессионных чулках в разделе «Компрессионные чулки» этого ресурса.
Избегайте воздействия экстремальных температур
Сильная жара и холод могут привести к накоплению жидкости в ноге и вызвать отек. Избегайте или сократите время пребывания в горячих ваннах или саунах.
Будьте осторожны при полетах на самолете
Если вы подвержены риску возникновения лимфедемы, путешествия воздушным транспортом связаны с определенными негативными факторами, в том числе:
- Давление в салоне. Давление в салоне самолета обычно немного меньше давления на земле. Из-за этого кожа растягивается и в ногах может скапливаться жидкость.
- Неподвижное сидение в течение длительных периодов времени. Если вы не двигаетесь в течение длительного периода времени, в ногах может скапливаться жидкость.
- Подъем и перенос багажа может стать причиной мышечного напряжения.
- Обезвоживание (когда ваш организм недополучает необходимое ему количество воды).
Ниже приведено несколько советов, которые помогут снизить риск развития лимфедемы:
- Покупайте место с достаточным пространством для ног, например, место в начале салона.
- Просите помочь вам донести, поднять или снять чересчур тяжелый для вас багаж.
- Вставайте и ходите вперед-назад по проходу в салоне самолета, если это возможно.
- Во время сидения выполняйте простые упражнения ступнями и голеностопами. Физические упражнения на протяжении полета помогут восстановить циркуляцию и движение лимфатической жидкости. Можно попробовать следующие упражнения:
- Направьте пальцы ног в потолок, а затем опустите в сторону пола.
- Делайте круговые движения ступнями в одном, а затем в другом направлении.
- Носите одежду свободного кроя.
- Пейте достаточное количество жидкости, чтобы избежать обезвоживания.
- Не употребляйте в пищу соленые продукты.
- Узнайте у своего врача, нужно ли вам брать с собой во время путешествий рецепт на антибиотики.
Другие способы снижения риска
- Не делайте инъекции (уколы) или иглоукалывание в больную ногу(-и).
- Не используйте острые инструменты для педикюра. Пользуйтесь кремом для удаления кутикулы и подпиливайте ногти вместо того, чтобы обрезать их.
- Часто увлажняйте кожу, чтобы избежать шелушения и трещин.
- Следите, чтобы область между пальцами ног оставалась чистой и сухой, чтобы предотвратить развитие инфекций.
- Не ходите босиком.
- Убедитесь в том, что обувь подходит вам по ноге во избежание мозолей.
- Следите за тем, чтобы кольца на пальцах ног или браслеты на лодыжках сидели свободно.
- Старайтесь как можно реже сидеть закинув ногу на ногу.
- Выбирайте солнцезащитное средство с фактором SPF не менее 30, чтобы защитить кожу от солнечных ожогов.
- Старайтесь не набирать вес, так как лишний вес — это один из факторов риска развития лимфедемы. Если у вас избыточный вес, постарайтесь похудеть.
- Ограничьте употребление соли. Ее употребление может приводить к отекам, что приведет к избыточной нагрузке на лимфатическую систему.
Как распознать первые признаки лимфедемы
После операции в месте разреза (хирургического шва) у всех пациентов образуется отек. Это нормальное явление, проходящее через несколько недель после операции.
Отек, вызванный лимфедемой, обычно образуется в области голени(-ей). Если его не лечить, он может распространится по всей ноге вплоть до туловища. Сначала такой отек может появляться и исчезать. Он может уменьшаться, когда вы поднимаете ногу выше груди.
Другие ранние симптомы могут включать чувство тяжести в ноге(-ах) или ощущение, что одежда, носки или обувь вам давят.
Вернуться к началуЛечение лимфедемы
При прогрессировании лимфедемы отек будет оставаться дольше или вообще не будет проходить. Подъем ног вверх может помогать в начале, но этот способ со временем перестанет работать. На этом этапе вам потребуется помощь терапевта по лечению лимфедемы. Такая терапия называется комплексной противоотечной терапией.
Она включает:
- ношение бандажа;
- мануальный лимфодренаж;
- компрессионные чулки;
- уход за кожей;
- физическая нагрузка.
ношение бандажа;
Бандаж — это специальная тугая повязка для ваших ног. Ношение бандажа показано не всем. Если вам нужно наложить бандаж, это можно сделать различными способами. Вы обсудите их со своим терапепвтом и выберите оптимальный для вас.
мануальный лимфодренаж;
Мануальный лимфодренаж (МЛД) — это легкий массаж. Он удаляет жидкость от ваших ног туда, где ей будет легче переработаться вашим телом. МЛД выполняется в определенной последовательности, в зависимости от того, какие лимфатические узлы удалены. Ваш терапевт расскажет, какая последовательность проведения мануального лимфодренажа подходит именно вам.
компрессионные чулки;
Компрессионные чулки помогают лимфатической системе функционировать эффективнее. Некоторые люди предпочитают носить их, чтобы снизить риск развития лимфедемы. Важно правильно подобрать чулки. Неправильно подобранные чулки могут стать причиной развития лимфедемы.
- Следите за тем, чтобы чулки не вызывали раздражений и не оставляли следов на коже. Лучше всего, если терапевт, специализирующийся на лечении лимфедемы, подберет вам чулки. Так вы будете уверены в том, что они вам подходят.
- Мы рекомендуем носить компрессионные чулки легкой компрессии. На чулках легкой компрессии будет стоять маркировка давления от 15 до 20 мм рт.ст. Если отеки увеличатся, вам могут потребоваться чулки более высокой степени компрессии.
- Компрессионные чулки бывают разной высоты, они могут доходить до колена, бедра или быть в виде колготок.
уход за кожей;
Следите за тем, чтобы ваша кожа оставалась чистой и увлажненной. Это важно для снижения риска развития инфекции. Риск развития лимфедемы ниже, если у вас нет инфекций на ногах.
Упражнения
Легкие упражнения, например, ходьба, — это отличный способ заставить жидкость эффективнее двигаться по телу. По возможности старайтесь гулять каждый день.
Мы перечислим некоторые упражнения, которые помогут вам сохранить гибкость и силу. Прежде чем начинать выполнять упражнения, проконсультируйтесь со своим врачом.
Если врач их одобрит, выполняйте упражнения один раз в день. Прекратите их выполнение если вы чувствуете боль, дискомфорт, слабость (необычно сильное чувство усталости или слабости) или наблюдаете отек.
Представленный ниже видеоролик поможет вам узнать о том, как выполнять эти упражнения и растяжки.
Глубокое дыхание
Для стимуляции движения жидкости начните с глубокого дыхания. Делайте не более 3 глубоких вдохов за один подход, чтобы избежать головокружения.
Ходьба на месте
- Сядьте на стул и поставьте ступни на пол.
- Медленно поднимите 1 колено, не наклоняя его и не откидываясь назад (см. рисунок 1).
- Опустите ногу и поставьте ступню обратно на пол.
- Повторите 10–15 раз.
- Выполните это упражнение для другой ноги.
Рисунок 1. Ходьба на месте
Махи ногами в положении сидя
- Сядьте на стул. Поставьте ступни на пол.
- Махните 1 ногой от пола вперед так, чтобы она вытянулась перед вами (см. рисунок 2).
- Оставайтесь в этом положении, считая вслух до 5.
- Опустите ступню на пол.
- Повторите 10–15 раз.
- Выполните это упражнение для другой ноги.
Рисунок 2. Махи ногами в положении сидя
Алфавит для щиколотки
Двигайте ступней так, как будто вы пишете буквы алфавита (см. рисунок 3). Напишите буквы каждой ногой минимум по 2 раза.
Рисунок 3. Алфавит для щиколотки
Растяжка
По мере выздоровления вы сможете выполнять упражнения на растяжку. Они помогут расслабить мышцы ног и бедер. Время, когда вы сможете делать эти упражнения, будет зависеть от типа перенесенной операции. Приступайте к выполнению этих упражнений на растяжку только тогда, когда ваш врач подтвердит, что это безопасно.
Растяжка голеней
- Примите положение сидя, ноги прямо.
- Обхватите полотенцем подъем свода стопы (см. рисунок 4).
- Осторожно потяните полотенце, не сгибая при этом колено.
- Удерживайте это положение в течение 30 секунд.
- Повторите 5 раз. Затем выполните упражнение для другой ноги.
Рисунок 4. Растяжка голеней
Растяжка мышц задней поверхности бедра
- Примите положение сидя, ноги прямо.
- Потянитесь, чтобы коснуться пальцев ног, держа колени и спину прямо (см. рисунок 5).
- Удерживайте это положение в течение 30 секунд.
- Повторите 5 раз.
Рисунок 5. Растяжка мышц задней поверхности бедра
Растяжка мышц бедер
- Лягте на спину, согнув ноги в коленях.
- Положите ногу на ногу и потяните за ногу, которая расположена ближе к вашей груди (см. рисунок 6).
- Удерживайте это положение в течение 30 секунд.
- Повторите 5 раз. Затем выполните упражнение на растяжку для другой ноги.
Рисунок 6. Растяжка мышц бедер
Другие методы лечения лимфедемы
Существуют и другие методы лечения лимфедемы. Обсудите со своим врачом или терапевтом по лечению лимфедемы, какие из них подходят именно вам.
Другие методы лечения лимфедемы включают:
- Лечение рубцов. Рубцы, оставшиеся после операции, могут усложнить вашему организму задачу выведения жидкости. Лечение рубцов помогает смягчить область вокруг рубца и сделать ее менее стянутой. Оно поможет отвести жидкость от ног.
- Улучшение осанки.
- Использование кинезиологической ленты для спортсменов.
Позвоните вашему врачу или медсестре/медбрату если у вас наблюдается:
- температура 100,4 °F (38 °C) или выше;
- озноб;
- новый или непонятный вам вид боли, или же чувствительность ног или ступней;
- усиливающееся ощущение теплоты в ногах вокруг пораженного кожного покрова;
- покраснение ног(-и) или ступни, которое не проходит;
- более сильный отек ног(-и) или ступни;
- чувство тяжести в ногах, не прекращающееся в течение 1 недели.
Запись на прием
Чтобы записаться на прием к терапевту по лечению лимфедемы, обратитесь к своему лечащему врачу. Они совместно решат, какой из методов терапии лимфедемы подойдет именно вам. После того, как ваш врач даст направление, с вами свяжутся, чтобы записать на прием. Если у вас возникли какие-либо вопросы, позвоните в службу реабилитации (Rehabilitation Service) по номеру 212-639-7833.
Терапия лимфедемы проводится в нескольких центрах Memorial Sloan Kettering. Дополнительную информацию смотрите на веб-сайте www.mskcc.org/cancer-care/diagnosis-treatment/symptom-management/rehabilitation/medicine-therapy.
Чтобы найти терапевта по лечению лимфедемы в своем регионе, можно перейти на приведенные ниже веб-сайты:
Подготовка Клоуз (Klose Training)
www.klosetraining.com
Школа лимфатической терапии Нортон (Norton School of Lymphatic Therapy)
www.nortonschool.com
Академия изучения лимфатической системы (Academy of Lymphatic Studies)
www.acols.com
Ассоциация знаний о лимфатической системе Северной Америки (Lymphatic Association of North America)
www.clt-lana.org
Вернуться к началуРесурсы
Американское общество по борьбе с раком (American Cancer Society, ACS)
Предоставляет информацию о диагностике и лечении лимфедемы.
800-227-2345
Служба предоставления информации о раке (CIS)
Предоставляет информацию о диагностике и лечении лимфедемы.
1-800-4-CANCER (800-422-6237)
Национальная сеть больных лимфедемой (National Lymphedema Network)
Предоставляет учебные материалы и направление по месту жительства.
800-541-3259 или 415-908-3681
Ассоциация лимфологии Северной Америки (Lymphology Association of North America)
Предоставляет учебные материалы и направление по месту жительства.
773-756-8971
Сеть просвещения и научных исследований в сфере заболеваний лимфатической системы (Lymphatic Education and Research Network)
Предоставляет учебные материалы и поддержку исследований лимфедемы.
516-625-9675
Вернуться к началуПерелом верхней большеберцовой кости (берцовой кости) | Бостонский медицинский центр
(слева) Проксимальный отдел большеберцовой кости — это верхняя часть кости, ближайшая к колену. (Справа) Связки соединяют бедренную кость с большеберцовой и малоберцовой костью (коленная чашечка не показана).
Перелом большеберцовой кости чуть ниже колена называется проксимальным переломом большеберцовой кости. Проксимальный отдел большеберцовой кости — это верхняя часть кости, где она расширяется, чтобы сформировать коленный сустав.
Помимо перелома кости, во время перелома могут быть повреждены мягкие ткани (кожа, мышцы, нервы, кровеносные сосуды и связки).Как сломанную кость, так и любые травмы мягких тканей необходимо лечить вместе. Во многих случаях для восстановления силы, подвижности и стабильности ноги и снижения риска артрита требуется операция.
Колено — самый крупный опорный сустав тела. Три кости соединяются, образуя коленный сустав: бедро (бедренная кость), большеберцовая кость (большеберцовая кость) и надколенник (коленная чашечка). Связки и сухожилия действуют как прочные веревки, удерживающие кости вместе. Они также работают как ограничители, позволяя одни типы движений коленями, а другие — нет.Кроме того, форма концов костей помогает поддерживать правильное положение колена.
Какие бывают типы переломов верхней берцовой кости?
Существует несколько типов переломов верхней берцовой кости. Кость может сломаться поперек (поперечный перелом) или на множество фрагментов (оскольчатый перелом)
Примеры различных типов переломов проксимального отдела большеберцовой кости.
Иногда эти переломы распространяются на коленный сустав и разделяют поверхность кости на несколько (или много) частей.Эти типы переломов называются внутрисуставными переломами или переломами большеберцовой кости.
Верхняя поверхность большеберцовой кости (большеберцовое плато) состоит из губчатой кости, которая имеет «сотовый» вид и мягче, чем более толстая кость в нижней части большеберцовой кости.
Переломы большеберцового плато возникают, когда сила вдавливает нижний конец бедренной кости (бедренной кости) в мягкую кость большеберцового плато, как при штамповке. В результате удара губчатая кость часто сжимается и остается вдавленной, как если бы на нее наступили на кусок пенополистирола.
Это повреждение поверхности кости может привести к неправильному выравниванию конечностей и со временем может способствовать развитию артрита, нестабильности и потере подвижности.
Переломы проксимального отдела большеберцовой кости могут быть закрытыми (то есть кожа неповрежденной) или открытыми. Открытый перелом — это когда кость ломается таким образом, что фрагменты кости торчат сквозь кожу или рана проникает в сломанную кость. Открытые переломы часто связаны с гораздо большим повреждением окружающих мышц, сухожилий и связок.У них более высокий риск возникновения таких проблем, как инфекция, и им требуется больше времени для заживления.
Что вызывает перелом верхней голени?
Перелом верхней большеберцовой кости может произойти из-за стресса (незначительные переломы из-за необычной чрезмерной активности) или из-за уже поврежденной кости (как при раке или инфекции). Однако большинство из них являются результатом травмы (травмы).
Молодые люди часто сталкиваются с этими переломами в результате высокоэнергетической травмы, например, падения со значительной высоты, спортивной травмы и дорожно-транспортных происшествий.
Пожилым людям с костями более низкого качества часто требуется только низкоэнергетическая травма (падение из положения стоя), чтобы вызвать эти переломы.
Каковы симптомы перелома верхней голени?
Симптомы включают:
- Боль, усиливающаяся при нагрузке на пораженную ногу
- Отек в области колена и ограниченное сгибание сустава
- Деформация — колено может выглядеть «не на своем месте»
- Бледная, прохладная стопа. Бледность или ощущение прохлады в стопе могут указывать на то, что кровоснабжение каким-либо образом нарушено.
- Онемение вокруг стопы — Онемение или «иголки» вокруг стопы вызывает беспокойство по поводу повреждения нерва или чрезмерного отека в ноге.
Если у вас появились эти симптомы после травмы, обратитесь в ближайшее отделение неотложной помощи для обследования.
Болезнь Осгуда-Шлаттера | Johns Hopkins Medicine
Что такое болезнь Осгуда-Шлаттера?
Болезнь Осгуда-Шлаттера — это заболевание, вызывающее боль и отек ниже коленного сустава, где сухожилие надколенника прикрепляется к верхней части большеберцовой кости (большеберцовой кости), точке, называемой бугристостью большеберцовой кости.Также может быть воспаление сухожилия надколенника, которое простирается над коленной чашечкой.
Болезнь Осгуда-Шлаттера чаще всего встречается у молодых спортсменов, занимающихся видами спорта, требующими много прыжков и / или бега.
Что вызывает болезнь Осгуда-Шлаттера?
Болезнь Осгуда-Шлаттера вызывается раздражением пластинки роста костей. Кости растут не посередине, а на концах около сустава, в области, называемой пластиной роста. Пока ребенок растет, эти зоны роста состоят из хрящей, а не костей.Хрящ никогда не бывает таким прочным, как кость, поэтому высокий уровень нагрузки может привести к тому, что пластина роста начнет болеть и опухать.
Сухожилие от коленной чашечки (надколенника) прикрепляется к пластине роста в передней части кости ноги (большеберцовая кость). Мышцы бедра (четырехглавые мышцы) прикрепляются к надколеннику, и когда они тянут за надколенник, это вызывает напряжение в сухожилии надколенника. Затем сухожилие надколенника тянет за большеберцовую кость в области пластинки роста. Любые движения, вызывающие повторное разгибание ноги, могут вызвать болезненность в месте прикрепления сухожилия надколенника к верхней части большеберцовой кости.Действия, вызывающие нагрузку на колено, особенно приседание, наклоны или бег в гору (или ступеньки по стадиону), вызывают боль и опухание тканей вокруг пластинки роста. Также больно ударить или ударить нежную область. Стоять на коленях может быть очень болезненно.
Как лечится болезнь Осгуда-Шлаттера?
Болезнь Осгуда-Шлаттера обычно проходит со временем и отдыхом. Следует ограничить занятия спортом, требующие бега, прыжков или другого глубокого сгибания колен, до тех пор, пока болезненность и опухоль не исчезнут.Наколенники могут использоваться спортсменами, которые занимаются спортом, когда колено может соприкасаться с игровой поверхностью, или другими игроками. Некоторые спортсмены считают, что ношение ремня для сухожилия надколенника ниже коленной чашечки может помочь уменьшить натяжение бугорка большеберцовой кости. Пакеты со льдом после активности полезны, и при необходимости лед можно прикладывать два-три раза в день по 20-30 минут за раз. Подходящее время для возвращения к спорту будет зависеть от переносимости боли спортсменом. Спортсмен не будет «повредить» свое колено, играя с некоторой болью.
Ваш врач может также порекомендовать упражнения на растяжку для увеличения гибкости передней и задней части бедра (четырехглавой мышцы и подколенного сухожилия). Этого можно достичь с помощью домашних упражнений или формальной физиотерапии.
Лекарства, такие как парацетамол (тайленол) или нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (алев и адвил), могут использоваться для облегчения боли. Если вашему ребенку требуется несколько доз лекарств ежедневно, а боль мешает его повседневной деятельности, следует обсудить возможность отдыха от занятий спортом.
Требовалась ли когда-либо операция при болезни Осгуда-Шлаттера?
Практически во всех случаях хирургическое вмешательство не требуется. Это связано с тем, что пластинка роста хряща в конечном итоге останавливает свой рост и заполняется костью, когда ребенок перестает расти. Кость прочнее хряща и менее подвержена раздражению. Боль и отек проходят, потому что нет новой пластины роста, которую можно было бы травмировать. Боль, связанная с болезнью Осгуда-Шлаттера, почти всегда заканчивается, когда подросток перестает расти.
В редких случаях боль сохраняется после того, как кости перестали расти.Хирургическое вмешательство рекомендуется только в том случае, если есть костные фрагменты, которые не зажили. Растущему спортсмену никогда не делают хирургическое вмешательство, так как пластинка роста может быть повреждена.
Если боль и отек сохраняются, несмотря на лечение, спортсмена следует регулярно обследовать врачом. Если опухоль продолжает увеличиваться, пациента следует повторно обследовать.
Синдром Осгуда-Шлаттера — Лучшее здоровье
Колено — это шарнирный сустав, расположенный между бедренной костью (бедренная кость) и костью голени (большеберцовая и малоберцовая кость).Сокращение мышц передней поверхности бедра (четырехглавой мышцы) выпрямляет колено, а сокращение мышц задней поверхности бедра (подколенные сухожилия) сгибает колено.Четырехглавая мышца прикрепляется к голени ниже коленной чашечки (надколенника) через толстое сухожилие надколенника. Точка прикрепления сухожилия надколенника к большеберцовой кости — это костная выпуклость (бугристость большеберцовой кости) чуть ниже колена.
Синдром Осгуда-Шлаттера (или болезнь) — это болезненное состояние колена, которое, как правило, поражает подростков.Мальчики страдают больше, чем девочки, хотя это может быть связано с разными моделями активности. Считается, что около 13% подростковых болей в коленях вызваны синдромом Осгуда-Шлаттера.
Часто возникает во время скачка роста и связано с физической активностью. Считается, что сухожилие, прикрепляющее четырехглавую мышцу к большеберцовой кости, становится тугим и вызывает воспаление и микротрещины в бугристости большеберцовой кости.
Бугристость большеберцовой кости опухает и вызывает болезненные ощущения при выполнении определенных действий, таких как бег, вставание на колени или подъем по лестнице.Синдром Осгуда-Шлаттера обычно проходит сам собой со временем. Варианты лечения включают изменение активности, лед, обезболивающие, растяжку и физиотерапию.
Симптомы синдрома Осгуда-Шлаттера
Симптомы синдрома Осгуда-Шлаттера зависят от тяжести состояния, но могут включать:- боль в одном или обоих коленях
- боль при выпрямлении коленного сустава или полном приседании
- боль при беге или подъеме и спуске по лестнице
- боль, которая облегчается в покое
- опухшая бугристость большеберцовой кости
- красная и воспаленная кожа над бугорком большеберцовой кости
- четырехглавые мышцы, которые иногда могут терять силу и объем.
Риск перелома при синдроме Осгуда-Шлаттера
Четырехглавые мышцы соединены с бугристостью большеберцовой кости сухожилием надколенника. Во время роста кости сухожилие может стать более плотным. Когда четырехглавая мышца сокращается, она еще больше тянет напряженное сухожилие, и точка, где сухожилие прикрепляется к большеберцовой кости, воспаляется, и в кости возникают микротрещины. В некоторых случаях кость может частично смещаться (частичный отрывной перелом). Тело восстанавливает переломы, откладывая лишнюю костную ткань.В результате на бугристости большеберцовой кости шишка больше, чем обычно.
Причины синдрома Осгуда-Шлаттера
Некоторые из причин синдрома Осгуда-Шлаттера могут включать:- Скачок роста — заболевание, как правило, поражает детей подросткового возраста. Больные мальчики часто находятся в возрасте от 13 до 14 лет, а девочки — от 10 до 11 лет.
- Физические упражнения — активные дети, особенно те, кто занимается легкой атлетикой и спортом, подвергаются повышенному риску.
- Пол — мальчики более восприимчивы, чем девочки, но, возможно, это связано с тем, что мальчики обычно занимаются более активными видами спорта.
- Травма — около половины всех детей с этим заболеванием сообщают о ранее полученной травме колена.
Диагностика синдрома Осгуда-Шлаттера
Синдром Осгуда-Шлаттера в основном диагностируется на основании клинических проявлений (наличие симптомов и физикальное обследование). Однако дополнительные тесты, такие как рентген или ультразвуковое сканирование, могут использоваться для исключения других возможных причин симптомов.Лечение синдрома Осгуда-Шлаттера
Синдром Осгуда-Шлаттера обычно проходит самостоятельно в течение 12 месяцев.Однако колено может оставаться неудобным до тех пор, пока не закончится рост.Варианты лечения включают:
- Изменение активности или относительный отдых — полное исключение болезненных действий в течение как минимум пары недель с последующим постепенным возвращением к активности в зависимости от уровня симптомов
- частое использование пакетов со льдом для уменьшения местной боли и отека
- упражнения на растяжку и укрепление четырехглавой мышцы, подколенного сухожилия и икроножных мышц — подходящую программу может предложить физиотерапевт
- лекарства, включая болеутоляющие и противовоспалительные препараты
- очень редко, хирургическое вмешательство — только в крайних случаях и только один раз в росте закончился.
Куда обратиться за помощью
- Ваш врач
- Физиотерапевт
- Хирург-ортопед
Что следует помнить
- Синдром Осгуда-Шлаттера — болезненное состояние колена, которое поражает подростков.
- Это часто происходит во время скачка роста и связано с физической активностью.
- Синдром Осгуда-Шлаттера обычно проходит сам по себе с периодом изменения активности, растяжения и снятия боли.
Кости, связки, мышцы, сухожилия, функции
Коленный сустав — это синовиальный сустав, который соединяет бедренную кость (бедренную кость), самую длинную кость в организме, с большеберцовой костью (берцовой костью).В коленном суставе два основных сустава: 1) большеберцовый и бедренный сустав, где большеберцовая кость встречается с бедренной костью, 2) надколенник, где коленная чашечка (или надколенник) встречается с бедренной костью. Эти два шарнира работают вместе, образуя модифицированный шарнир , который позволяет колену сгибаться и выпрямляться, а также слегка поворачиваться из стороны в сторону.
Коленный сустав — самый большой сустав в нашем теле. Он уязвим для травм, поскольку выдерживает огромное давление, обеспечивая гибкость движений.Когда мы ходим, нагрузка на колени в 1,5 раза превышает вес нашего тела. При подъеме по лестнице он в 3-4 раза превышает вес нашего тела. Когда мы приседаем, нагрузка на колени увеличивается примерно в 8 раз от веса нашего тела!
Анатомические термины позволяют более точно описать тело и движения тела. Вместо того чтобы врач просто сказал, что «у пациента болит колено», он или она может сказать, что «колено пациента болит в переднебоковой части», чтобы указать, где именно в колене вы испытываете боль.Выявление конкретных областей боли помогает направить следующие шаги в лечении или обследовании. Ниже приведены некоторые анатомические термины, которые врачи используют для описания местоположения (применительно к колену):
- Передняя часть — если лицом к колену, это передняя часть колена
- Задний — если смотреть на колено, это задняя часть колена. Если использовать для описания надколенника (коленной чашечки), то это будет относиться к стороне надколенника, ближайшей к бедренной кости.
- Средний — сторона колена, которая находится ближе всего к другому колену, если вы сложите колени вместе, медиальные стороны каждого колена будут соприкасаться
- Боковая — сторона колена, наиболее удаленная от другого колена (противоположная медиальной стороне)
- Отведение — отойти от тела (отвести ногу от средней линии i.е. в сторону)
- Приведение — движение к телу (опускание ноги к средней линии, т.е. сбоку)
- Проксимальный участок — ближайший к точке прикрепления или ориентира, или к центру тела
- пример: колено проксимальнее лодыжки
- Дистальный — расположен дальше всего от точки прикрепления или ориентира или центра тела
- пример: голеностопный сустав дистальнее колена
- Нижний — расположен ниже, ниже или ниже
- Superior — расположен над
Структуры часто имеют анатомическую ссылку в названии, особенно если поблизости есть другие подобные структуры.Например, в колене есть два мениска (или мениск, единственное число ). Таким образом, они называются медиальным мениском и боковым мениском . Следовательно, медиальный мениск будет относиться к мениску на внутренней стороне колена (то есть ближе всего к другому колену).
Конструкции коленного сустава
Опять же, коленный шарнир представляет собой шарнир типа шарнир . Часть двери, которая прикрепляет ее к стене и позволяет открываться и закрываться, называется петлей.Большинство движений, допускаемых коленом, аналогичны движениям дверных петель. Кроме того, он допускает небольшое вращательное движение.
Если вы думаете о колене послойно, то самый глубокий слой — это кость и связки, затем связки суставной капсулы, а затем мышцы сверху. Различные нервы и кровеносные сосуды снабжают мышцы и кости колена.
Кости колена
Вокруг колена четыре кости: бедренная кость (бедренная кость), голени (большеберцовая кость), коленная чашечка (надколенник) и малоберцовая кость (см. Изображение слева):
- Femur (бедренная кость) — самая длинная кость в организме; Круглые выступы на конце кости (около колена) называются мыщелками.В коленном суставе конец бедренной кости покрыт гиалиновым хрящом (или суставным).
- Большеберцовая кость (большеберцовая кость) — проходит от колена до щиколотки. Верхняя часть большеберцовой кости состоит из двух плато (или плоских поверхностей), которые покрыты суставным хрящом (в коленном суставе). Здесь прикреплены два амортизирующих хряща С-образной формы, называемые менисками. Выступ в виде сустава на передней части (или передней части) колена называется бугорком большеберцовой кости.Здесь прикрепляется связка (или сухожилие) надколенника (см. Ниже).
- Надколенник (коленная чашечка) — полуплоская треугольная кость, которая может двигаться при сгибании колена. Его основная функция — увеличить силу, создаваемую четырехглавой мышцей (которая выпрямляет или разгибает колено). Например, если вы сломаете (или сломает ) надколенник, четырехглавые мышцы не смогут эффективно тянуть за большеберцовую кость, и вы не сможете выпрямить колено. Это одна из основных причин, по которой переломы надколенника часто необходимо исправлять.Коленная чашечка также защищает коленный сустав от травм. Надколенник скользит в бороздке, образованной между двумя мыщелками бедренной кости, которая называется пателлофеморальной бороздкой.
- Фибула — длинная тонкая кость в голени на боковой стороне, которая проходит вдоль большеберцовой кости от колена до щиколотки. Хотя около 80-90% веса приходится на большеберцовую кость, малоберцовая кость также помогает нести некоторый вес. Важно отметить, что он служит креплением для таких мышц, как двуглавая мышца бедра (одна из мышц подколенного сухожилия), боковая коллатеральная связка (см. Ниже), а также помогает формировать голеностопный сустав.
Связки колена
Связки — это прочные жесткие ленты, которые не отличаются особой гибкостью. Функция связок — прикреплять кости к костям и поддерживать их стабильность. В колене они придают стабильность и силу коленному суставу, поскольку кости и хрящи колена сами по себе очень слабы.
- Медиальная коллатеральная связка (или большеберцовая коллатеральная связка ) — прикрепляет медиальную сторону бедренной кости к медиальной стороне большеберцовой кости и ограничивает боковое движение колена.
- Боковая коллатеральная связка (или малоберцовая коллатеральная связка ) — прикрепляет латеральную сторону бедренной кости к боковой стороне малоберцовой кости, а также ограничивает боковое движение колена.
- Передняя крестообразная связка (ACL) — прикрепляет большеберцовую и бедренную кость. Он расположен глубоко внутри колена и перед задней крестообразной связкой. В основном он служит для ограничения поступательного движения большеберцовой кости относительно бедренной кости. Это также ограничивает вращение и боковые движения колена.ПКС может быть разорвана при резких вращательных движениях колена.
- Задняя крестообразная связка (PCL) — как и ACL, соединяет большеберцовую и бедренную кости. Он лежит за передней крестообразной связкой. Это в основном ограничивает движение большеберцовой кости назад относительно бедренной кости. Как и ACL, он также ограничивает вращение и боковые движения колена. PCL можно разорвать при сильном приземлении на голень.
- Связка надколенника (или сухожилие) — прикрепляет коленную чашечку к большеберцовой кости.Это меньше связки и фактически является продолжением сухожилия четырехглавой мышцы.
- Суставная капсула — толстая волокнистая структура, которая охватывает коленный сустав. Внутри капсулы находится синовиальная оболочка, которая выстлана синовиальной оболочкой, структурой мягких тканей, которая выделяет синовиальную жидкость, смазывающую жидкость колена.
Пара боковых связок предотвращает смещение колена слишком далеко из стороны в сторону. Крестообразные связки пересекают друг друга в центре колена.Они позволяют большеберцовой кости «раскачиваться» вперед и назад под бедренной костью, при этом большеберцовая кость не скользит слишком далеко вперед или назад под бедренной костью. Работая вместе, 4 связки являются наиболее важными структурами, контролирующими стабильность колена.
Хрящ коленного сустава
В нашем теле есть много типов хрящей, каждый из которых выполняет свои функции. Например, медиальный и латеральный мениск (обсуждаемый ниже) состоят из фиброзного хряща , что делает их прочными и эластичными и способными добавить дополнительную стабильность колену.С другой стороны, как и кости большинства суставов, конец бедренной и большеберцовой кости и нижняя поверхность надколенника покрыты гиалиновым хрящом . Гиалиновый (также известный как суставной) хрящ гибкий и скользкий. Гибкость помогает ему действовать как амортизатор. Суставной хрящ делает еще более скользким из-за маслянистой смазки, вырабатываемой внутри сустава, которая называется синовиальной жидкостью . Это позволяет двум костям плавно перемещаться друг по другу без боли.Если этот суставной хрящ изнашивается, движения в суставах могут стать болезненными и ограниченными (это называется артритом). К сожалению, хрящ почти не имеет кровоснабжения и очень плохо восстанавливается.
- Средний мениск
Медиальный мениск — это структура в форме полумесяца, которая существует на внутренней стороне колена. Он сделан из волокнистого хряща. Он действует как амортизатор в колене и добавляет стабильности коленному суставу. Он прикрепляется к большеберцовой кости, а также к суставной капсуле колена.
- Боковой мениск
Латеральный мениск находится на латеральном плато большеберцовой кости. Это структура в форме полумесяца, которая также состоит из волокнистого хряща. Он действует как амортизатор в колене и добавляет стабильности коленному суставу. Он также прикреплен к суставной капсуле колена. Он несколько подвижнее медиального мениска.
В здоровом колене эластичные мениски действуют как амортизаторы. Оба они располагаются на верхней части большеберцовой кости и помогают распределить нагрузку с бедра на большую площадь поверхности голени.Если мениски удалены (из-за того, что они разорваны и т. Д.), Нижележащий суставной хрящ подвергается большей нагрузке и рискует быстрее изнашиваться (т.
Кроме того, вместе мениски образуют неглубокую впадину на большеберцовой кости, в которой находится конец бедренной кости. Это способствует устойчивости колен.
Мышцы вокруг колена
Мышцы вокруг колена помогают колену оставаться стабильным, ровным и подвижным. Вокруг колена расположены две основные группы мышц: четырехглавые мышцы и подколенные сухожилия.Четырехглавая мышца — это совокупность 4 мышц передней части бедра, которые отвечают за выпрямление колена за счет приведения согнутого колена в выпрямленное положение. Подколенные сухожилия — это группа из 3 мышц на задней стороне бедра, которые обеспечивают противоположное движение, сгибая колено из выпрямленного положения.
Подвздошно-большеберцовая перевязь представляет собой широкое сухожильное продолжение большой напряженной фасции и большой ягодичной мышцы, которое также помогает стабилизировать колено.
Сухожилия колена
Сухожилия — это эластичные ткани, состоящие из коллагена.Они являются продолжением мышц и позволяют им соединяться с костями. Вокруг колена имеется множество сухожилий, которые также помогают стабилизировать колено. Они связаны с мышцами, описанными в разделе выше (см. Выше). Одним из наиболее важных сухожилий является сухожилие четырехглавой мышцы . Он расположен на передней части колена и соединяет четырехглавую мышцу бедра с большеберцовой костью через надколенник и связку надколенника (или сухожилие). Он обеспечивает силу, необходимую для выпрямления колена.
Бурсы
В колене и вокруг колена имеется до 13 бурс разного размера. Эти заполненные жидкостью мешочки смягчают сустав и уменьшают трение между мышцами, костями, сухожилиями и связками. Бурса расположена под сухожилиями и связками как с боковой, так и с внутренней стороны колена. Препателлярная сумка является одной из самых крупных сумок колена и расположена на передней части надколенника (отсюда до надколенника) прямо под кожей. Он защищает надколенник.Иногда, будь то из-за прямой травмы или даже инфекции, он может раздражаться, опухать и вызывать боль. Это известно как препателлярный бурсит.
Бурса стопы — еще одна важная сумка, которая покрывает некоторые сухожилия подколенного сухожилия, которые прикрепляются к медиальной стороне большеберцовой кости. Он также может иногда вызывать раздражение, вызывая бурсит, который может быть болезненным.
Plicae
Plicae — складки в синовиальной оболочке коленного сустава. Плоскости редко вызывают проблемы, но иногда могут попасть между бедренной костью и надколенником и вызвать боль.
Коленные артерии и вены
Наверное, самое важное, что нужно знать о кровоснабжении колена, — это то, что оно очень обильное. Есть много коллатеральных сосудов (в основном дополнительных сосудов), которые обеспечивают кровоснабжение структур колена.
Коленные артерии и вены
Проблемы в колене
Поскольку с коленом связано множество структур, вокруг колена может возникнуть множество проблем. Помимо проблем, связанных с износом колена, спортивные травмы являются источником многих проблем с коленями.
Симптомы
Симптомы со стороны коленного сустава могут быть весьма разнообразными. Боль может быть тупой, острой, постоянной или периодически возникающей. Поскольку существует множество структур колена, которые подвержены травмам, в зависимости от основной проблемы, локализация боли также может быть разной.
При определенных типах травм (травмы связок) диапазон движений колена может фактически увеличиваться, поскольку колено становится нестабильным. С другой стороны, при артрите колена объем движений может уменьшиться.
В зависимости от травмы у вас могут возникнуть «механические симптомы». Механические симптомы — это те, которые влияют на нормальную функцию колена. Схватка или блокировка колена, болезненная или безболезненная, являются примерами механических симптомов (см. Ниже). Кроме того, вы можете услышать скрежет или треск (крепитацию).
- Набухание
- Один из наиболее распространенных симптомов, связанных с проблемами колена, — местный отек. Накопление слишком большого количества синовиальной жидкости (синовиальный выпот ) обычно происходит из-за раздражения или воспаления структур внутри сустава.Кровотечение в сустав (называемое гемартрозом ) также может вызвать опухоль сустава. Отек сразу после травмы обычно возникает из-за кровотечения. Более отсроченный отек или отек, появляющийся и исчезающий, обычно возникает из-за избыточной выработки синовиальной жидкости раздраженным коленом. Лучшая начальная домашняя терапия отека — R.I.C.E. терапия.
- Хронический отек может начать ограничивать полный диапазон движений. В конечном итоге это может привести к атрофии мышц (или истощению) из-за неиспользования мышц вокруг колена.
- Запирание (или захват)
Блокировка или защемление колена обычно происходит при расшатывании тела или разрыва мениска в колене. Свободное тело может быть размером от песчинки до четверти. Обычно это кусок хряща, отколотый от конца бедренной или большеберцовой кости, или кусок разорванного мениска, который стал свободным. Поскольку он плавает вокруг колена, он может внезапно ограничить нормальное движение и вызвать сильную боль.Разорванный лоскут мениска (который все еще прикреплен) может сделать то же самое. Если симптомы достаточно сильны, для решения проблемы может потребоваться артроскопия коленного сустава.
- Уступка
Иногда, в зависимости от основной проблемы, ваше колено может иногда чувствовать себя нестабильно, и вам может казаться, что вы на мгновение потеряли контроль над мышцами вокруг колена. Это может привести к тому, что вы споткнетесь или даже упадете. Это может произойти по многим причинам, включая травмы связок.Внезапные резкие боли в колене из-за расшатанного тела или разрыва мениска также могут вызвать рефлекторную слабость и податливость колена.
- Щелчки, треск и хлопки
Хлопающие или потрескивающие звуки — с медицинской точки зрения крепитация — исходящие от колена без какой-либо связанной с ними боли, часто являются нормальным явлением. Однако, если у вас есть боль, отек или потеря функции колена, вам следует обратиться за консультацией к хирургу-ортопеду. Наиболее частыми причинами крепитации являются остеоартрит и состояние, называемое хондромаляция надколенника, при котором хрящ под надколенником начинает изнашиваться.Эти условия приводят к появлению шероховатых поверхностей внутри колена, которые трутся друг о друга и вызывают шум (например, крепитацию).
Если ваши симптомы влияют на качество вашей жизни, вам следует обратиться к хирургу-ортопеду для оценки состояния коленного сустава. Он или она составят анамнез (зададут вам вопросы о ваших симптомах и как они возникли) и проведут физический осмотр. Затем могут быть назначены визуальные исследования, чтобы помочь выяснить, что вызывает ваши симптомы. Если у вас были исследования изображений, выполненные где-то еще, всегда лучше принести фактический компакт-диск исследования (т.е. не только отчет) вашему хирургу, чтобы он действительно мог посмотреть его лично. Это сократит время, необходимое для выяснения того, как лучше всего решить вашу проблему.
Патологические состояния и синдромы коленного сустава
Типы операций на коленном суставе
Обратите внимание, что информация в этой статье носит чисто информативный характер и ни в коем случае не должна использоваться вместо советов профессионалов.
Доктор Эндрю Чанг окончил Филадельфийский колледж остеопатической медицины.В настоящее время он является клиническим научным сотрудником хирурга-позвоночника в Cedars-Sinai, а ранее был научным сотрудником по хирургии позвоночника в больнице Кек Университета Южной Калифорнии, а также главным резидентом и инструктором по ортопедической хирургии в отделении ортопедической хирургии в клинике Майо в Аризоне. Исследование доктора Чанга.
Болезнь Осгуда-Шлаттера | Симптомы и лечение
Что такое болезнь Осгуда-Шлаттера?
Чрезмерное использование четырехглавой мышцы может вызвать повторяющуюся нагрузку на прикрепление связки надколенника к растущей большеберцовой кости.Большеберцовая кость еще не выросла и недостаточно сильна, чтобы выдержать нагрузку на нее. Это может вызвать покраснение и болезненность в месте прикрепления связок. В некоторых случаях небольшой кусочек кости отрывается от большеберцовой кости натяжной связкой. Затем образуется заживающая кость (мозоль), которая может вызвать образование твердой костной шишки.
У кого развивается болезнь Осгуда-Шлаттера?
Болезнь Осгуда-Шлаттера (также иногда называемая синдромом Осгуда-Шлаттера) является одной из частых причин боли в коленях у активных подростков, занимающихся спортом.Однако это редко встречается в возрасте старше 16 лет. Чаще всего страдают молодые подростки, особенно мальчики. Это чаще встречается у подростков, которые много занимаются спортом, включая удары ногами, бег или прыжки. Эти виды спорта требуют многократного и интенсивного использования мышц передней поверхности бедра — четырехглавой мышцы.
Иногда может возникнуть у детей, не занимающихся спортом.
Что вызывает болезнь Осгуда-Шлаттера?
Чрезмерное использование четырехглавой мышцы считается частой причиной.Четырехглавая мышца используется для выпрямления колена. Эта мышца тянет за коленную чашечку (надколенник), которая натягивает связку надколенника, прикрепленную к верхней части голени (большеберцовой кости). Иногда болезнь Осгуда-Шлаттера развивается без видимых причин.
Каковы симптомы?
Основной симптом — боль чуть ниже коленной чашечки (надколенника). Сила боли может быть разной. Обычно хуже во время и сразу после активности. С отдыхом легче. Боль обычно длится несколько месяцев, но иногда сохраняется, пока вы не закончите расти.Это означает, что в некоторых случаях он может длиться до двух лет.
Небольшая болезненная костлявая шишка может образоваться прямо под коленной чашечкой. Здесь связка надколенника прикрепляется к большеберцовой кости. Шишка постоянная, но со временем становится безболезненной. Ваш коленный сустав не затронут, поэтому движения в коленях нормальные. Симптомы обычно возникают с одной стороны, но примерно в одном из трех случаев они поражают оба колена.
Диагноз часто очевиден по типичным симптомам.Рентген обычно не нужен. Однако, если диагноз неясен, может потребоваться радиология Осгуда-Шлаттера.
Как лечить болезнь Осгуда-Шлаттера
Боль обычно проходит в течение нескольких месяцев без какого-либо лечения. Это может помочь убедиться в том, что состояние не является серьезным и, скорее всего, исчезнет. Когда боль усиливается, может быть полезно принять болеутоляющее, например парацетамол или ибупрофен.
Физиотерапия может принести пользу. Упражнения Осгуда-Шлаттера используются для укрепления мышц вокруг коленного сустава (в основном четырехглавой мышцы, подколенного сухожилия и икроножных мышц).
Иногда помогает тейп Осгуда-Шлаттера. Липкая лента накладывается на болезненную и опухшую часть кости (бугристость большеберцовой кости), когда колено пациента сгибается. Это снимает давление, когда сустав выпрямлен, что частично снимает давление и боль.
Операция Осгуда-Шлаттера требуется редко, но если боль не проходит, можно провести небольшую операцию. Это включает удаление незаживающих участков костных отщепов или фиксацию их в верхней части большеберцовой кости (большеберцовой кости).
А как насчет занятий спортом и других занятий?
Спорт или физическая активность вряд ли вызовут необратимый ущерб, но могут усугубить боль. Однако чаще всего болезнь Осгуда-Шлаттера развивается у спортивных подростков. Если боль влияет на вашу способность заниматься спортом, возможно, придется принять трудные решения относительно расписания тренировок и спортивных обязательств.
Можно посоветовать подход, подобный следующему:
- Обычно нет необходимости прекращать занятия спортом.Тем не менее, может быть разумным прекращение напряженных или энергичных занятий спортом до тех пор, пока боль не уменьшится до терпимого уровня. Вы должны стремиться сократить продолжительность, частоту и интенсивность упражнений, особенно если это упражнение включает бег или прыжки. Если боль не исчезнет, подумайте о полном перерыве на время в спорте.
- Пакет со льдом, прикладываемый ниже коленной чашечки (надколенника) примерно на пять минут до и после тренировки, может предотвратить воспаление и боль.
- Используйте наколенники во время занятий такими видами спорта, как футбол и регби, чтобы защитить нежную зону.
- Некоторым людям помогает бандаж Осгуда-Шлаттера. Он работает, уменьшая давление на болезненную шишку в верхней части большеберцовой кости.
- Обратитесь к физиотерапевту за советом по упражнениям для растяжки мышц бедра.
Как долго длится Осгуд-Шлаттер?
Как уже упоминалось, боль обычно длится всего несколько недель или месяцев. Однако иногда это может длиться до двух лет. Боль обычно не проходит полностью до окончания скачка роста.Некоторые люди обнаруживают, что боль возвращается (повторяется) только тогда, когда они становятся на колени. Если требуется операция, результат обычно отличный.
Анатомия колена | Фонд артрита
Колено — это сустав, в котором встречаются кости нижней и верхней части ног. Колено — самый крупный сустав в теле, который движется как шарнир, позволяя вам сидеть, приседать, ходить или прыгать.
Колено состоит из трех костей:
- бедренная кость — верхняя кость голени, или бедренная кость
- tibia — кость передней части голени или голени
- надколенник — толстая треугольная кость, которая располагается над другими костями в передней части колена или надколенника.
Концы костей покрыты слоем хряща, гладкого, эластичного материала, который поглощает удары и позволяет костям легко скользить друг относительно друга при движении.
Между большеберцовой и бедренной костью расположены две хрящевые подушечки в форме полумесяца, которые уменьшают трение и распределяют вес тела по суставу. Их:
- Боковой мениск , расположенный на внешней стороне колена.
- Медиальный мениск , расположенный на внутренней стороне колена.
Кости удерживаются вместе суставной капсулой, которая состоит из двух отдельных слоев — внешнего слоя плотной соединительной ткани и внутренней мембраны, называемой синовиальной оболочкой, которая выделяет жидкость для смазки сустава.
Внешний слой капсулы прикреплен к концам костей и поддерживается этими связками и сухожилиями:
- Сухожилие четырехглавой мышцы , которое прикрепляет четырехглавую мышцу к надколеннику
- медиальная коллатеральная связка (MCL) , придающая стабильность внутренней части колена
- боковая коллатеральная связка (LCL) , стабилизирующая внешнюю часть колена
- передняя крестообразная связка (ACL) , которая расположена в центре колена и предотвращает чрезмерное движение вперед большеберцовой кости
- задняя крестообразная связка (PCL) , которая расположена в центре колена и предотвращает чрезмерное смещение колена назад.
Колено поддерживает две группы мышц. Их:
- Подколенные сухожилия — мышцы задней поверхности бедра, которые проходят от бедра чуть ниже колена и работают, чтобы согнуть колено.
- Quadriceps — четыре мышцы передней части бедра, которые проходят от бедра до колена и выпрямляют колено из согнутого положения.
OhioDance | Анатомия колена
Кости
Колено состоит из четырех костей, которые составляют три отдельных сустава, которые работают вместе, позволяя перемещаться в различных положениях в танце.
Эти четыре кости — бедренная кость (бедренная кость), большеберцовая кость (большеберцовая кость), надколенник (коленная чашечка) и малоберцовая кость.
Соединения
Бедренная кость и большеберцовая кость соединяются, образуя большеберцово-бедренный сустав, который является основным «шарнирным» суставом колена.
Надколенник и бедро образуют пателлофеморальный сустав. Надколенник находится в бороздке вдоль передней части бедренной кости и скользит по бороздке, когда колено сгибается и выпрямляется. Если надколенник по разным причинам не скользит по этой бороздке на бедренной кости, это может привести к боли и травмам (см. Ниже).
Большеберцовая кость и малоберцовая кость образуют два сустава, один на внешней стороне колена (проксимальный большеберцовый сустав), а другой на голеностопном суставе (дистальный большеберцовый сустав). Эти суставы соединяют движения колена и лодыжки, а малоберцовая кость скользит вперед и назад, когда колено сгибается и выпрямляется.
Мышцы
Четырехглавая мышца — это мышцы передней части бедра. Эта группа мышц состоит из латеральной широкой мышцы бедра (снаружи), медиальной широкой мышцы бедра (внутри), промежуточной широкой мышцы бедра (внизу) и прямой мышцы бедра (вверху).Все четыре части соединяются в одно сухожилие, охватывающее надколенник. Это сухожилие продолжается ниже надколенника и соединяется с большеберцовой костью. Эти мышцы расширяют или выпрямляют колено.
Подколенные сухожилия — это мышцы задней поверхности бедра. Эта группа мышц состоит из двуглавой мышцы бедра (снаружи), полуперепончатой мышцы и полусухожильной мышцы (внутри). Все три начинаются от одного общего сухожилия, прикрепленного к седалищному бугру таза (седалищные кости). Полуперепончатая и полусухожильная мышцы соединяются с большеберцовой костью с внутренней стороны ноги, а двуглавая мышца бедра соединяется с верхушкой малоберцовой кости с внешней стороны ноги.Эти мышцы сгибают или сгибают колено.
Подколенная мышца — это мышца, которая проходит по диагонали через заднюю часть колена, под подколенными сухожилиями, от латерального бедра до медиального отдела большеберцовой кости. Его функция состоит в том, чтобы «разблокировать» колено, обеспечивая легкое вращение в колене, когда оно перемещается между сгибанием и разгибанием.
Икроножная мышца — одна из икроножных мышц, но прикрепляется к бедренной кости в задней части колена и проходит вниз, чтобы прикрепиться к пяточной кости (пяточной кости) через ахиллово сухожилие.Он действует как вторичный сгибатель колена.
Подвздошно-большеберцовый браслет
Подвздошно-большеберцовая полоса, часто называемая IT-лентой, представляет собой длинную фасцию, которая начинается от бедра и проходит вниз по внешней стороне бедра, чтобы прикрепиться к большеберцовой кости ниже колена. Он также действует как стабилизатор боковой (внешней) части колена. Когда IT Band становится слишком тугим, может возникнуть боль в коленях и травмы (см. Ниже).
Связки
Крестообразные связки:
Эти связки действуют как стабилизаторы колена и ограничивают скольжение большеберцовой и бедренной костей друг относительно друга.Они образуют крест или крестик глубоко внутри колена и названы в честь того места, где они прикрепляются к большеберцовой кости. Передняя крестообразная связка (ACL) проходит от передней части большеберцовой кости до задней части бедренной кости, а задняя крестообразная связка (PCL) проходит от задней части большеберцовой кости до передней части бедренной кости.
Коллатеральные связки:
Коллатеральные связки проходят по внутренней и внешней стороне колена от бедренной кости до большеберцовой кости. Эти связки стабилизируют колено и защищают его от боковых сил.


