особенности течения, правильная диета и эффективное лечение
Содержимое
- 1 Острый панкреатит: особенности течения болезни, правильная диета и эффективное лечение
- 1.1 Острый панкреатит: что это и как он развивается
- 1.2 Основные признаки острого панкреатита
- 1.2.1 Болевой синдром
- 1.2.2 Рвота
- 1.2.3 Повышение температуры
- 1.2.4 Нарушения ЖКТ
- 1.3 Причины возникновения острого панкреатита
- 1.4 Роль правильной диеты при остром панкреатите
- 1.5 Основные принципы диеты при остром панкреатите
- 1.6 Как избежать повторных приступов острого панкреатита
- 1.7 Симптомы осложнений острого панкреатита
- 1.8 Эффективные методы диагностики острого панкреатита
- 1.8.1 Анамнез и общее обследование пациента
- 1.8.2 Лабораторная диагностика
- 1.8.3 Инструментальная диагностика
- 1.9 Лечение острого панкреатита: традиционные и нетрадиционные методы
- 1.9.1 Традиционные методы
- 1.
 9.2 Нетрадиционные методы
9.2 Нетрадиционные методы
- 1.10 Реабилитация после лечения острого панкреатита
- 1.10.1 1. Диета
- 1.10.2 2. Физиотерапия
- 1.10.3 3. Препараты
- 1.11 Как предотвратить развитие острого панкреатита
- 1.11.1 Соблюдение правильного питания
- 1.11.2 Регулярные физические нагрузки
- 1.11.3 Отказ от курения
- 1.11.4 Постоянный контроль при сопутствующих заболеваниях
- 1.11.5 Соблюдение гигиены рук и продуктов
- 1.12 Видео по теме:
- 1.13 Вопрос-ответ:
- 1.13.0.1 Какие признаки свидетельствуют о развитии острого панкреатита?
- 1.13.0.2 Чем опасен острый панкреатит?
- 1.13.0.3 Каковы принципы правильной диеты при остром панкреатите?
- 1.13.0.4 Можно ли лечить острый панкреатит народными средствами?
- 1.13.0.5 Какие методы лечения острого панкреатита существуют?
- 1.13.0.6 Может ли острый панкреатит возникнуть у детей?
Острый панкреатит — это опасное заболевание, требующее быстрого и правильного лечения. Узнайте особенности течения болезни, диету и методы лечения от опытных специалистов в нашей статье.
Узнайте особенности течения болезни, диету и методы лечения от опытных специалистов в нашей статье.
Острый панкреатит – это серьезное заболевание, характеризующееся воспалением поджелудочной железы. Оказавшись в такой ситуации, пациенту требуется медицинский уход и соблюдение определенной диеты. Несоблюдение рекомендаций врача может привести к ухудшению здоровья и дополнительным осложнениям.
Острый панкреатит является одним из наиболее распространенных заболеваний поджелудочной железы. Болезнь чаще проявляется у людей, употребляющих большое количество алкоголя или жирной пищи, а также у тех, кто страдает от заболеваний желчевыводящих путей. Однако, болезнь может развиться и у абсолютно здоровых людей в результате травмы или инфекции.
Как только был поставлен диагноз острого панкреатита, врачи назначают лечение, которое может включать в себя прием лекарств и соблюдение особых питательных рекомендаций. Важным аспектом лечения является питание. Врачи рекомендуют конкретную диету, которая помогает размягчить и стимулировать работу поджелудочной железы, тем самым ускоряя процесс заживления. В этой статье мы рассмотрим основные принципы диеты и лечения острого панкреатита.
В этой статье мы рассмотрим основные принципы диеты и лечения острого панкреатита.
Острый панкреатит: что это и как он развивается
Острый панкреатит – это острая воспалительная реакция поджелудочной железы, которая может возникнуть в результате различных факторов. Это может быть избыточное употребление алкоголя, неправильное питание, инфекции и даже определенные лекарства.
Процесс воспаления в поджелудочной железе может вызвать такие симптомы, как: сильная боль в верхней части живота, тошнота и рвота, повышенная температура тела и т.д.
При длительном течении острого панкреатита, могут развиться осложнения, такие как абсцессы, кисты и перитонит. Поэтому важно своевременно обратиться за медицинской помощью, чтобы избежать возможных осложнений.
Основные признаки острого панкреатита
Болевой синдром
Главным симптомом острого панкреатита является сильная боль в эпигастрии, левом или правом подреберье. Боль может быть такой силы, что пациент не может ни сидеть, ни лежать. Часто болевой синдром присутствует со стороны поясницы и дает в спину.
Часто болевой синдром присутствует со стороны поясницы и дает в спину.
Рвота
Рвота является неотъемлемой частью клинического проявления острого панкреатита. Рвота может быть сочетана с тошнотой, слабостью и потерей аппетита.
Повышение температуры
Подъем температуры при остром панкреатите свидетельствует о наличии воспалительного процесса в панкреасе. Температура может достигать 38-39 градусов.
Нарушения ЖКТ
У пациентов с острым панкреатитом часто наблюдаются нарушения ЖКТ: понос или запор, желтуха, скопление жидкости в брюшной полости и метеоризм. Это связано с нарушением выделения энзимов панкреатической железы.
Причины возникновения острого панкреатита
Острый панкреатит — это заболевание, которое происходит из-за воспаления поджелудочной железы. Причины возникновения этого заболевания могут быть разными:
- Алкогольное отравление. Потребление больших доз алкоголя может вызывать раздражение поджелудочной железы и приводить к ее воспалению.
- Холецистит. Острый воспалительный процесс в желчном пузыре может привести к блокированию желчных протоков и вызвать воспаление поджелудочной железы.
- Травма. Травма в области брюшной полости может быть причиной возникновения острого панкреатита.
- Панкреатит, вызванный лекарствами. Некоторые лекарства могут вызвать воспаление поджелудочной железы.
- Наследственность. Наследственность также может быть фактором риска для возникновения острого панкреатита.
Различные факторы могут вызвать острый панкреатит, поэтому важно следить за своим здоровьем и уменьшать риски возникновения этого заболевания.
Роль правильной диеты при остром панкреатите
Нарушение работы поджелудочной железы может привести к острому панкреатиту — заболеванию, которое проявляется запущенными воспалительными процессами и может опасно повредить другие органы и системы человека. Правильное питание и диета являются одними из важных компонентов лечения данного заболевания. Они позволяют стабилизировать обменные процессы и нормализовать работу панкреатических ферментов, помогая тем самым сократить сроки выздоровления.
Они позволяют стабилизировать обменные процессы и нормализовать работу панкреатических ферментов, помогая тем самым сократить сроки выздоровления.
Основные рекомендации по диете при остром панкреатите:
- Строго контролировать количество употребляемых калорий: их не должно быть больше 2000-2200 в сутки, в основном они должны состоять из белков и углеводов.
- Отказаться от жирной и соленой пищи, а также от всего, что повышает кислотность — например, крепкий чай, кофе и алкоголь.
- Выбирать только детскую, легкоусвояемую и нежирную пищу, часто еду необходимо приготавливать на пару или варить на воде.
- Увеличивать количество употребляемых жидкостей: рекомендуется пить не менее 2-2,5 л воды в сутки, а также употреблять свежевыжатые фруктовые соки и некрепкий чай.
Данные рекомендации крайне важны для тех, кто столкнулся с острым панкреатитом. В сочетании с правильным лечением и регулярным контролем врача они способствуют быстрому выздоровлению и предотвращают рецидивы заболевания.
Основные принципы диеты при остром панкреатите
Острый панкреатит — это заболевание поджелудочной железы, которое вызывает воспаление и может приводить к серьезным осложнениям. Важное место в лечении данного заболевания занимает диета. При правильном питании можно ускорить процесс восстановления и избежать повторной атаки панкреатита.
Главные принципы диеты при остром панкреатите:
- Ограничение жиров и белков. Жирные и белковые продукты могут увеличить нагрузку на поджелудочную железу и вызвать рецидив панкреатита. Поэтому питание должно быть ограничено в жирах и углеводах, при этом обогащено белками.
- Частые, маленькие порции. Частое употребление пищи в маленьких порциях помогает уменьшить нагрузку на пищеварительную систему и улучшить перистальтику.
- Исключение алкоголя. При остром панкреатите допустимое количество алкоголя стремится к нулю, поскольку он может ухудшить состояние поджелудочной железы и вызвать новую атаку панкреатита.

- Пить много воды. Важно употреблять достаточное количество воды для поддержания гидратации организма и ускорения обменных процессов.
- Ограничение приема соли. Скрытая соль содержится во многих продуктах, поэтому следует меньше употреблять пикантной, жареной и консервированной пищи, которые могут вызывать обострение панкреатита.
Правильное питание является важным элементом в лечении острого панкреатита. Следование основным принципам диеты поможет быстрее контролировать симптомы и избежать повторных атак заболевания.
Как избежать повторных приступов острого панкреатита
После выписки из больницы более чем важно следовать всем рекомендациям врача, чтобы избежать повторных приступов острого панкреатита. В первую очередь необходимо полностью отказаться от употребления алкоголя, который является одной из главных причин заболевания.
Рекомендуется контролировать потребление жидкости. Необходимо употреблять как можно больше нежирных жидкостей, в том числе минеральную воду без газа. Однако, прием жидкости также нужно контролировать, чтобы избежать переедания, что может привести к расширению желудка и приступам боли.
Однако, прием жидкости также нужно контролировать, чтобы избежать переедания, что может привести к расширению желудка и приступам боли.
Также важно контролировать свой вес. Лишний вес может увеличить риск повторных приступов острого панкреатита и осложнений. Следует вести активный образ жизни, включая регулярные физические упражнения и умеренные прогулки на свежем воздухе.
Симптомы осложнений острого панкреатита
Осложнения острого панкреатита могут быть серьезными и даже потенциально смертельными.
Одним из наиболее распространенных симптомов является сильная боль в верхней части живота, которая может распространяться через спину или вниз по животу.
Пациент может также испытывать рвоту, тошноту, желтуху и понос, а также повышенную температуру тела и дыхательную недостаточность.
Другие симптомы осложнений могут включать нарушение кровотока и даже возможность появления органной недостаточности.
Симптомы могут отличаться в зависимости от того, насколько серьезно состояние пациента, поэтому важно немедленно обратиться к врачу в случае подозрения на развитие осложнений панкреатита.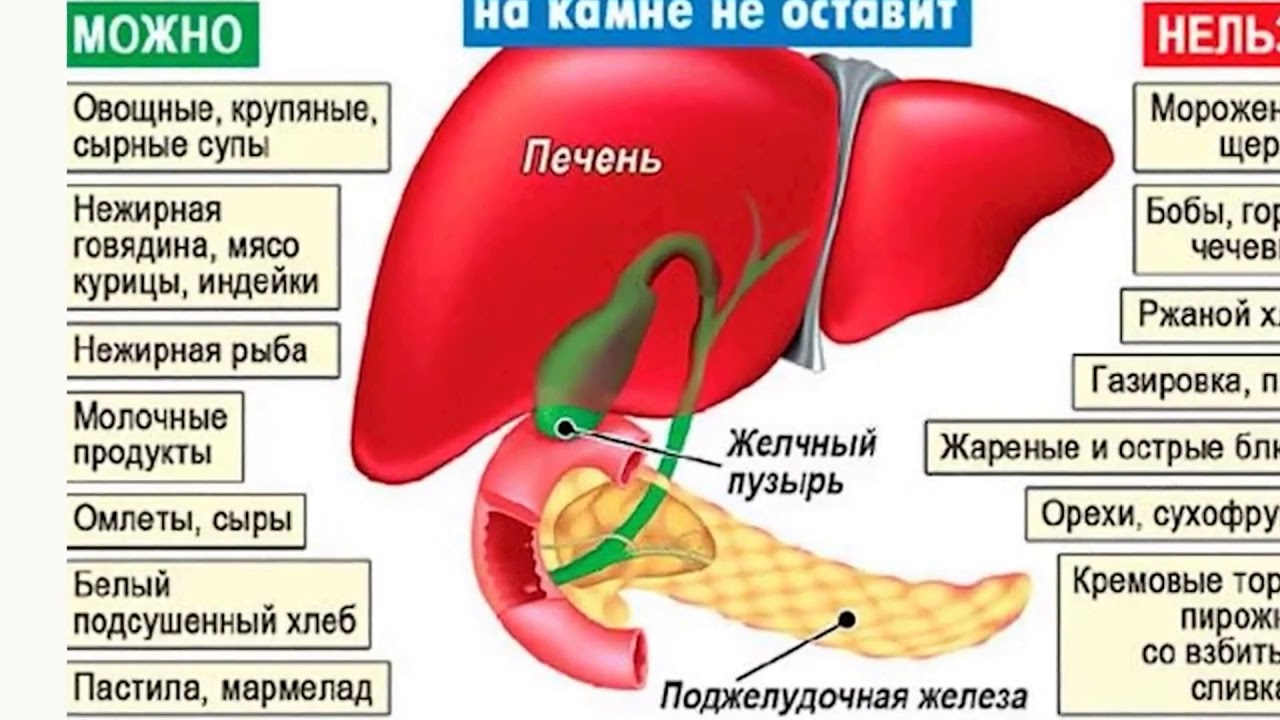
Эффективные методы диагностики острого панкреатита
Анамнез и общее обследование пациента
Для постановки диагноза острого панкреатита врач первым делом выясняет обстоятельства развития заболевания, проводит медицинский осмотр пациента и собирает анамнез. При осмотре врач обращает внимание на симптомы, характерные для острого панкреатита, такие как боль в верхней части живота, тошнота, рвота, повышенная температура тела и другие.
Общее обследование пациента включает лабораторные и инструментальные методы исследования и может проводиться в стационарных условиях. В рамках обследования могут быть проведены общий анализ крови, биохимический анализ крови, УЗИ брюшной полости и другие методы.
Лабораторная диагностика
При остром панкреатите в крови пациента может наблюдаться повышенный уровень липазы, амилазы, трипсина, а также повышенный уровень билирубина и других показателей. Такие изменения могут свидетельствовать о повреждении поджелудочной железы.
Инструментальная диагностика
Для точной диагностики острого панкреатита могут использоваться различные методы инструментальной диагностики. Например, УЗИ брюшной полости позволяет определить наличие воспалительного процесса в поджелудочной железе, а также выявить возможные осложнения заболевания. Компьютерная томография также может помочь установить диагноз, а также определить степень повреждения поджелудочной железы и других органов брюшной полости.
Для уточнения диагноза и выявления возможных осложнений острого панкреатита могут использоваться и другие методы диагностики, такие как магнитно-резонансная томография, рентгенография, эндоскопическая ретроградная холангиопанкреатография и другие.
Лечение острого панкреатита: традиционные и нетрадиционные методы
Традиционные методы
Основным методом лечения острого панкреатита является медикаментозная терапия. Врач назначает антибиотики, противовоспалительные и болеутоляющие препараты. Важно соблюдать строгую диету, которая исключает жирную, жареную и острую еду, а также алкоголь.
Если медикаментозная терапия не помогает, врачи могут применять хирургическое вмешательство. Операция проводится в случае гнойной инфекции, крупных кист и обширных некрозов тканей поджелудочной железы.
Нетрадиционные методы
Вместе с традиционными методами лечения, можно использовать нетрадиционные методы для дополнительной поддержки организма. Например, применение трав и растительных сборов, которые улучшают пищеварение, уменьшают воспаление и укрепляют иммунную систему.
Примерный список растительных препаратов для лечения панкреатитаНаименованиеДействие
| Репешок | Уменьшение воспаления, защита клеток поджелудочной железы |
| Люцерна | Повышение иммунитета, улучшение пищеварения и метаболизма |
| Куркума | Снижение воспаления, регуляция уровня сахара в крови |
Реабилитация после лечения острого панкреатита
После прохождения основного лечения острого панкреатита необходимо заняться реабилитацией, которая включает в себя комплекс мероприятий:
1.
 Диета
ДиетаПравильное питание играет важную роль в период восстановления. У пациентов рекомендуется следовать диетическому рациону, который исключает излишне жирную, жаренную, острые и сладкие продукты. Рацион должен состоять из нежирных молочных продуктов, рыбы и мяса, овощей и фруктов.
2. Физиотерапия
Физиотерапевтические процедуры помогают ускорить восстановление функции органов и улучшить кровообращение. Обычно пациентам назначают массаж, лечебную гимнастику, термические процедуры.
3. Препараты
После выписки из больницы врач может назначить лекарства, которые помогут улучшить пищеварение и восстановить функции поджелудочной железы.
Важно помнить, что реабилитация является длительным процессом и должна проходить под наблюдением специалистов. Соблюдение рекомендаций по диете, физиотерапии и приему лекарств помогут быстрее восстановиться и вернуться к обычной жизни.
Как предотвратить развитие острого панкреатита
Соблюдение правильного питания
Одной из основных причин острого панкреатита является несоблюдение правильного питания. Для предотвращения заболевания необходимо избегать чрезмерного употребления жирной, жареной и острой пищи, а также алкоголя.
Для предотвращения заболевания необходимо избегать чрезмерного употребления жирной, жареной и острой пищи, а также алкоголя.
Регулярные физические нагрузки
Регулярные физические нагрузки способствуют улучшению обмена веществ и предотвращению заболеваний поджелудочной железы. Однако, не стоит переусердствовать и увлекаться экстремальным спортом, так как это может нанести вред здоровью.
Отказ от курения
Курение имеет негативное воздействие на все системы организма, включая поджелудочную железу. Поэтому для профилактики острого панкреатита необходимо отказаться от курения.
Постоянный контроль при сопутствующих заболеваниях
Людям, страдающим сахарным диабетом, заболеваниями желчного пузыря, язвенной болезнью, необходимо постоянно контролировать свое состояние и регулярно проходить медицинские обследования, чтобы своевременно выявлять и лечить острый панкреатит.
Соблюдение гигиены рук и продуктов
Острый панкреатит может вызываться различными инфекционными заболеваниями, которые могут проникнуть в организм через еду или грязные руки. Поэтому необходимо соблюдать гигиену рук и продуктов, овощи и фрукты перед употреблением тщательно мыть и обрабатывать.
Поэтому необходимо соблюдать гигиену рук и продуктов, овощи и фрукты перед употреблением тщательно мыть и обрабатывать.
Видео по теме:
Вопрос-ответ:
Какие признаки свидетельствуют о развитии острого панкреатита?
Острый панкреатит часто начинается с резкой боли в верхней части живота, которая может распространяться в спину. При этом может наблюдаться тошнота и рвота, повышение температуры тела и общее слабость организма. Для подтверждения диагноза необходимо обратиться к врачу и пройти комплексное обследование.
Чем опасен острый панкреатит?
Острый панкреатит может вызвать осложнения, такие как инфекция и плеврит, а также захлорудочную недостаточность и даже острой недостаточности почек. Неправильное или несвоевременное лечение может привести к смерти пациента.
Каковы принципы правильной диеты при остром панкреатите?
При остром панкреатите рекомендуется следовать диетическому режиму, который состоит в ограничении потребления жирной, острой, жареной и копченой пищи, а также алкоголя. Рекомендуется употреблять белковую пищу, нежирный кефир, творог, яйца, овощи и фрукты вареные или запеченные в духовке.
Можно ли лечить острый панкреатит народными средствами?
Народные средства не могут заменить полноценное лечение, назначенное врачом. Однако некоторые травы могут помочь уменьшить симптомы острого панкреатита, такие как ромашка, тысячелистник, лен, зверобой и пустырник. Однако перед использованием трав необходимо проконсультироваться с врачом и убедиться в их безопасности для здоровья.
Какие методы лечения острого панкреатита существуют?
Лечение острого панкреатита проводится комплексно и зависит от степени тяжести заболевания. При этом могут использоваться такие методы, как медикаментозная терапия, антибиотики, кислородотерапия, инфузионная терапия и оперативное вмешательство. Каждый случай лечится индивидуально и только под наблюдением специалистов.
Каждый случай лечится индивидуально и только под наблюдением специалистов.
Может ли острый панкреатит возникнуть у детей?
Да, даже у детей может возникнуть острый панкреатит. Причинами развития заболевания у детей могут быть нарушения пищеварения, пищевая аллергия, травмы и инфекции. Лечение у детей проводится строго под контролем врачей-педиатров и специалистов в области панкреатологии.
рекомендации и меню для быстрого восстановления
Содержимое
- 1 Лечебное питание при панкреатите: рекомендации и принципы питания
- 1.1 Лечение панкреатита: важность правильного питания
- 1.2 Панкреатит: что это такое?
- 1.3 Чем полезно лечебное питание при панкреатите?
- 1.4 Лечебное питание при панкреатите
- 1.4.1 Основные принципы лечебного питания при панкреатите
- 1.5 Продукты, которые следует исключить из рациона при панкреатите
- 1.6 Продукты, которые допустимо употреблять при панкреатите
- 1.7 Рекомендации по приему пищи при панкреатите
- 1.
 8 Как составить меню для лечебного питания при панкреатите?
8 Как составить меню для лечебного питания при панкреатите? - 1.9 Примерный рацион на неделю при панкреатите
- 1.9.1 Понедельник
- 1.9.2 Вторник
- 1.9.3 Среда
- 1.9.4 Четверг
- 1.9.5 Пятница
- 1.9.6 Суббота
- 1.9.7 Воскресенье
- 1.10 Как максимально эффективно использовать лечебное питание при панкреатите?
- 1.11 Важность контроля за качеством продуктов при лечебном питании при панкреатите
- 1.12 Вопрос-ответ:
- 1.12.0.1 Что такое панкреатит и как он связан с питанием?
- 1.12.0.2 Какие продукты следует исключить из рациона при панкреатите?
- 1.12.0.3 Какие продукты можно включать в рацион при панкреатите?
- 1.12.0.4 Можно ли рекомендовать употребление сырой пищи при панкреатите?
- 1.12.0.5 Какая частота питания будет наиболее эффективна при панкреатите?
- 1.12.0.6 Можно ли справиться с панкреатитом только за счет правильного питания?
- 1.13 Когда следует прекратить лечебное питание при панкреатите?
- 1.
 14 Видео по теме:
14 Видео по теме:
Узнайте, какое лечебное питание при панкреатите поможет уменьшить воспаление поджелудочной железы и улучшить работу органов пищеварения. Рекомендации по составлению рациона и список продуктов, которые следует исключить из питания. Какие витамины и минералы необходимы для восстановления здоровья. Наши эксперты подскажут все насчет лечебного питания при панкреатите.
Панкреатит — это серьезное заболевание поджелудочной железы, которое сопровождается воспалением тканей органа. Важной частью лечения этого заболевания является лечебное питание, которое способствует быстрому восстановлению функций поджелудочной железы и облегчает состояние пациента.
Правильное лечебное питание при панкреатите направлено на снижение нагрузки на поджелудочную железу, уменьшение воспалительных процессов, поддержание нормального уровня глюкозы в крови и обеспечение необходимой энергии для организма. Кроме того, это питание поможет предотвратить развитие осложнений со стороны других органов и систем организма.
В этой статье мы расскажем о рекомендациях, которые помогут вам правильно организовать питание при панкреатите. Мы также представим вам меню на несколько дней, которое поможет справиться с этим заболеванием и быстро восстановиться.
Лечение панкреатита: важность правильного питания
При панкреатите, воспалении поджелудочной железы, необходимо следить за составом питания, чтобы облегчить работу органа и ускорить процесс регенерации его клеток. Распространенная ошибка — уменьшать количество потребляемой пищи. Но это неверно, важно не только уменьшить, но и скорректировать свой рацион.
Диета при панкреатите:
- Исключить из рациона жирную, жареную, копченую, консервированную и острой пищу. Дело в том, что поджелудочная железа вырабатывает ферменты, которые расщепляют жиры, их избыток стимулирует железу к избыточной активности, что негативно сказывается на ее состоянии.
- Придерживайтесь пищевого рациона, содержащего много белков и углеводов, но минимальное количество жиров.
 В меню можно добавлять каши, овощные супы, тушеные овощи, мясо (только нежирные сорта рыбы и мяса). Обязательно употребляйте продукты, содержащие натуральные коктейли, например, соки, жидкие пюре, повидло — такие продукты облегчают работу пищеварительных органов. Питайтесь маленькими порциями.
В меню можно добавлять каши, овощные супы, тушеные овощи, мясо (только нежирные сорта рыбы и мяса). Обязательно употребляйте продукты, содержащие натуральные коктейли, например, соки, жидкие пюре, повидло — такие продукты облегчают работу пищеварительных органов. Питайтесь маленькими порциями. - Ограничьте употребление овощей и фруктов, содержащих грубые волокна (сырой лук, капусту, кабачки). Употребление продуктов с высоким содержанием клетчатки увеличит лишнюю нагрузку на поджелудочную железу.
Рекомендуется соблюдать регулярность питания. Если вы ежедневно будете употреблять пищу одинаково по времени, вашему организму будет легче ее усваивать. Не забывайте, что питание имеет мощное влияние на ваше здоровье и состояние, поэтому правильно составленное меню с придерживанием всех рекомендаций поможет быстрому выздоровлению.
Панкреатит: что это такое?
Панкреатит – это заболевание поджелудочной железы, которое характеризуется воспалением ее тканей. Оно может быть острое или хроническое и возникает, когда уровень ферментов, выделяемых поджелудочной железой, недостаточен, что приводит к накоплению этих ферментов в самой железе. В результате это приводит к нарушению обмена веществ и пищеварения, что может вызывать боли в животе, диарею и другие симптомы.
В результате это приводит к нарушению обмена веществ и пищеварения, что может вызывать боли в животе, диарею и другие симптомы.
Панкреатит может быть вызван различными факторами, включая алкогольное и нерегулярное питание, желчнокаменную болезнь, инфекции и некоторые лекарства. При наличии симптомов панкреатита обязательно следует обратиться к врачу, который проведет необходимый обследование и назначит лечение, включая лечебное питание.
Лечебное питание при панкреатите играет важную роль в восстановлении здоровья и уменьшении болевых симптомов. Важно следовать индивидуально подобранному меню, исключающему продукты, которые могут ухудшить состояние пациента, а также употреблять пищу в небольших порциях и регулярно.
Количество сахара
0%
Количество жиров
0%
Количество соли
0%
Ничего не контролирую
0%
Чем полезно лечебное питание при панкреатите?
Лечебное питание при панкреатите помогает организму быстрее восстановиться, благодаря питательным веществам содержащимся в овощах, фруктах, белковых продуктах и зерновых. Основная функция панкреатита — это нарушение процесса пищеварения в организме, что приводит к ослаблению иммунной системы и нарушению пищеварительной функции.
Основная функция панкреатита — это нарушение процесса пищеварения в организме, что приводит к ослаблению иммунной системы и нарушению пищеварительной функции.
Рекомендации по лечебному питанию помогают избавить организм от излишков жиров, доставляющих особое бремя на поджелудочную железу. Чтобы восстановить пищеварительную систему, необходимо ограничить количество жиров в рационе и предпочитать легкую, но питательную пищу.
Лечебное питание при панкреатите не только включает в себя определенные продукты, но и ограничения. Например, не стоит употреблять продукты, богатые жирами и грубыми волокнами, которые могут вызвать болевой синдром в области живота. Также необходимо употреблять продукты, богатые витаминами и минералами, которые восполняют недостаток питательных веществ в организме.
- Важно! Лечебное питание при панкреатите помогает не только восстановить пищеварение, но также является профилактикой для других заболеваний, которые вызваны нарушениями пищеварительной системы.

- Для достижения результата, следуйте рекомендациям нутрициолога и придерживайтесь рационального питания, включающего продукты, бедные жирами, но богатые белками, кальцием, магнием и другими полезными веществами.
Лечебное питание при панкреатите
Основные принципы лечебного питания при панкреатите
Питание играет важную роль в лечении панкреатита. Основным принципом является частое, но небольшое прием пищи. Рекомендуется употреблять еду часто – до 6 раз в день и небольшими порциями, таким образом, уменьшая нагрузку на поджелудочную железу и тем самым ускоряя ее восстановление.
Важно избегать жирной, острой, сладкой и жареной пищи, которые могут вызвать обострения патологии. Необходимо также ограничить потребление продуктов, которые содержат много железа, нитратов и азота, таких как мясо, рыба, консервы, баклажаны, шпинат и другие.
Диета должна состоять из легкоусвояемых продуктов, в основном растительного происхождения. Рекомендуется употреблять каши, овощи, фрукты, нежирное мясо и рыбу, нежирные молочные продукты.
Рекомендуется употреблять каши, овощи, фрукты, нежирное мясо и рыбу, нежирные молочные продукты.
- Ешьте только свежую еду, приготовленную на пару, запеченную или вареную
- Избегайте жирных продуктов, фастфуда, газированных напитков, алкоголя.
- Следите за количеством потребляемых жидкостей.
- Прием пищи должен быть регулярным и в одно и то же время.
Таким образом, лечебное питание при панкреатите имеет цель улучшить функционирование поджелудочной железы, уменьшить ее нагрузку и ускорить процесс выздоровления. Это достигается за счет употребления легкоусвояемых продуктов и частого, но небольшого приема пищи.
Продукты, которые следует исключить из рациона при панкреатите
Панкреатит — это заболевание, при котором воспалены поджелудочная железа и ее каналы. Для улучшения состояния пациента при панкреатите необходимо следовать диете, которая исключает определенные продукты.
- Жирные продукты – врачи рекомендуют исключать жирные продукты из рациона при панкреатите.
 Жиры могут стимулировать выработку пищеварительных ферментов, что способствует усилению воспаления и болевых ощущений.
Жиры могут стимулировать выработку пищеварительных ферментов, что способствует усилению воспаления и болевых ощущений. - Острые и пряные продукты – острые и пряные продукты могут ухудшить состояние при панкреатите. Механическое воздействие на слабую поджелудочную железу может вызвать ее повреждение, а также острые и пряные продукты могут стимулировать повышенное выделение желудочного сока.
- Алкоголь и соки – алкоголь и соки могут стимулировать выработку пищеварительных ферментов и способствовать ухудшению здоровья. При панкреатите необходимо исключить все алкогольные напитки и концентрированные соки.
Следование диете при панкреатите – это важное условие для быстрого восстановления. Избегайте жирной, острой, пряной пищи, а также алкоголя и соков. Ограничьте количество углеводов и белков, чтобы уменьшить нагрузку на поджелудочную железу, и употребляйте только разрешенные продукты.
Продукты, которые допустимо употреблять при панкреатите
Питание играет ключевую роль в лечении панкреатита. В период острой формы заболевания рекомендуется голодное лечение, но в период восстановления организма стоит заботиться о том, чтобы ваш рацион был богат витаминами, белками и минералами.
В период острой формы заболевания рекомендуется голодное лечение, но в период восстановления организма стоит заботиться о том, чтобы ваш рацион был богат витаминами, белками и минералами.
- Белковые продукты: мясо с низким содержанием жира, птица без кожи, рыба, яйца.
- Молочные продукты: обезжиренные йогурты, кефир, творог.
- Овощи: брюссельская капуста, кабачки, картофель (только вареный), морковь, капуста, горох, зеленый горошек, тыква, томаты, огурцы. Лучше избегать кислых овощей, таких как помидоры и свекла.
- Фрукты: Груши, бананы, яблоки, мандарины, компот из сухофруктов. Ограничьте потребление фруктов, содержащих много кислоты, как например цитрусовые.
- Злаки и мучные изделия: рис, пшеница, овсянка, полба, макароны.
- Жиры: масло и соевое масло, льняное масло.
Помните, что при панкреатите следует избегать острых и жирных блюд, консервированных продуктов, богатых белками и сахаром, алкоголя и табака.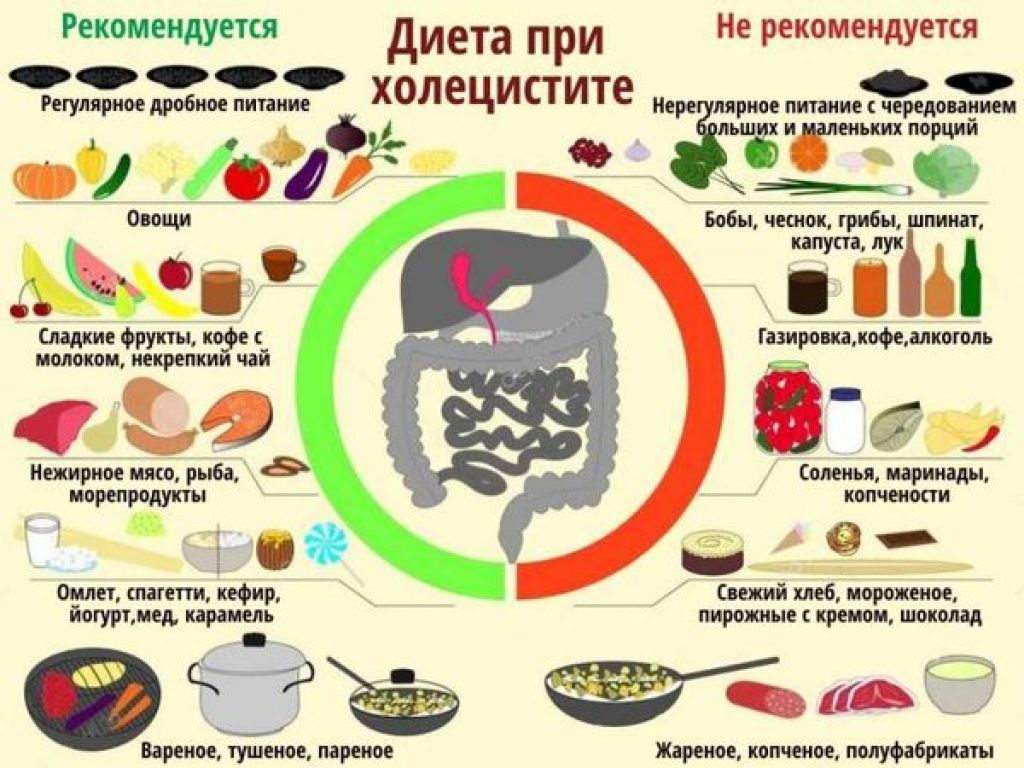
Рекомендации по приему пищи при панкреатите
При панкреатите рекомендуется умеренное и регулярное питание, которое поможет снизить нагрузку на поджелудочную железу и уменьшить риск обострения заболевания. Жирные, жареные, пряные, копченые, консервированные и сладкие продукты должны быть исключены из рациона.
При приготовлении пищи следует предпочитать тушеные, вареные, запеченные блюда. Рекомендуется употреблять небольшие порции пищи 5-6 раз в день, чтобы уменьшить нагрузку на органы пищеварения. Перед едой необходимо тщательно разжевывать пищу и не есть перед сном, чтобы поджелудочная железа успела переварить пищу.
Рекомендуется отказаться от алкоголя и курения, которые негативно влияют на поджелудочную железу и могут привести к ее дальнейшему повреждению. Расходы калорий должны быть ограничены и соответствовать физической активности пациента.
- Полезные продукты при панкреатите:
- Нежирная рыба и мясо;
- Кисломолочные продукты;
- Яйца;
- Овощи, фрукты и ягоды;
- Каши и хлеб из цельного зерна;
- Зелень и специи с осторожностью.

При составлении рациона необходимо учитывать индивидуальные особенности организма пациента и следовать рекомендациям лечащего врача. Правильное питание при панкреатите является важным компонентом комплексного лечения заболевания и поможет быстрее восстановить здоровье.
Как составить меню для лечебного питания при панкреатите?
При панкреатите, рекомендуется следить за своим питанием, чтобы предотвратить обострение заболевания и снизить нагрузку на поджелудочную железу. Для этого следует составить меню из легкоусвояемых продуктов, которые не вызывают повышенного выделения желудочного сока и желчи.
- Включите в свой рацион нежирные виды мяса: курицу, индейку, телятину, а также рыбу;
- Добавьте в меню каши на воде: овсяную, гречневую, рисовую;
- Приготавливайте блюда на пару, запекайте в духовке, варите на воде без масла;
- Напитки рекомендуется употреблять теплыми, негазированными. Чай можно заменить на травяной чай или отвар из ромашки, календулы, мяты;
- Ешьте маленькими порциями, но часто — 5-6 раз в день.
 Это сократит время, проведенное на еде и поможет не перегружать поджелудочную железу;
Это сократит время, проведенное на еде и поможет не перегружать поджелудочную железу; - Старайтесь не употреблять чрезмерное количество жиров, жареной и тяжелой пищи: сало, жирное мясо, бульоны, грибы, орехи, сливочное масло, майонез, кетчупы, кондитерские изделия.
Всегда следите за своим самочувствием и прислушивайтесь к реакции организма на употребляемую пищу. Если возникают сильные боли в эпигастрии, то следует исключить из рациона тот продукт, который вызвал дискомфорт.
Примерный рацион на неделю при панкреатите
Понедельник
- Завтрак: мягко сваренная яичница, сухарики из белого хлеба, зеленый чай без сахара.
- Обед: куриный бульон, кусочек курицы на пару, отварная морковь и картофель, апельсин.
- Ужин: запеченный кабачок с творогом, тост из ржаного хлеба, свежий огурец, травяной чай без сахара.
Вторник
- Завтрак: каша из овсянки на воде с небольшим количеством яблока, сливочное масло, зеленый чай без сахара.

- Обед: бульон из индейки, паровые котлеты из индейки, тушеные кабачки и баклажаны, компот из ягод.
- Ужин: молочный кисель, рисовый бутерброд со сливочным маслом, зеленый чай без сахара.
Среда
- Завтрак: мягко сваренная яичница, тост из белого хлеба, компот из яблок.
- Обед: борщ на вегетарианском бульоне, нежирный сыр, зеленый салат, свежеотжатый яблочный сок.
- Ужин: запеченная куриная грудка, тушенные овощи, зеленый чай без сахара.
Четверг
- Завтрак: каша из гречки на воде со сливочным маслом, кусочек диетического сыра, зеленый чай без сахара.
- Обед: суп-пюре из цветной капусты и картофеля на курином бульоне, кусочек курицы на пару, банан.
- Ужин: творог с медом и яблоками, тост из белого хлеба, зеленый чай без сахара.
Пятница
- Завтрак: паровые омлеты из яиц, тост из ржаного хлеба, зеленый чай без сахара.
- Обед: куриный бульон, запеченный окунь, свежий огурец и помидор, свежевыжатый апельсиновый сок.

- Ужин: картофель, запеченный в рукаве, творог со сметаной, зеленый чай без сахара.
Суббота
- Завтрак: каша из риса на воде, банан, зеленый чай без сахара.
- Обед: бульон с овощами, куриное филе в кляре, тушеные овощи, свежеотжатый яблочный сок.
- Ужин: запеченный кабачок с творогом, тост из ржаного хлеба, зеленый чай без сахара.
Воскресенье
- Завтрак: паровые омлеты из яиц, тост из ржаного хлеба, зеленый чай без сахара.
- Обед: суп-пюре из кабачков и брокколи на вегетарианском бульоне, отварная курица, свежий огурец, компот из яблок.
- Ужин: картофель, запеченный в рукаве, творог со сметаной, зеленый чай без сахара.
Как максимально эффективно использовать лечебное питание при панкреатите?
При панкреатите особенно важно следить за сбалансированностью рациона. Но помимо этого, есть несколько простых рекомендаций, которые помогут увеличить эффективность лечебного питания:
- Режим питания.
.gif) Ешьте регулярно, не пропускайте еду, не переедайте. Это поможет уменьшить нагрузку на поджелудочную железу и способствует нормальному пищеварению.
Ешьте регулярно, не пропускайте еду, не переедайте. Это поможет уменьшить нагрузку на поджелудочную железу и способствует нормальному пищеварению. - Выбор продуктов. Исключите из рациона жирную, остро-пряную, жаренную, копченую и консервированную еду. Предпочтение отдавайте натуральным, богатым полезными веществами продуктам.
- Маленькие порции. Лечебное питание следует употреблять небольшими порциями по 4-5 раз в день, чтобы не перегружать желудок, улучшать пищеварение и убирать голод.
- Забудьте о вредных привычках. Курение и употребление алкоголя являются фактором риска для развития панкреатита и могут замедлить процесс выздоровления.
Помните, что употребление правильных продуктов в правильных сочетаниях — это основа успешного лечения панкреатита. Старайтесь соблюдать рекомендации врача и, возможно, проконсультируйтесь со специалистом насчет составления индивидуального рациона питания.
Важность контроля за качеством продуктов при лечебном питании при панкреатите
При панкреатите особенно важно контролировать качество продуктов, которые попадают в рацион пациента. Некачественные продукты могут вызывать обострение заболевания, ухудшить состояние пациента и затянуть процесс восстановления.
Некачественные продукты могут вызывать обострение заболевания, ухудшить состояние пациента и затянуть процесс восстановления.
При выборе продуктов стоит обращать внимание на их происхождение, условия хранения и срок годности. Кроме того, необходимо учитывать индивидуальные особенности пациента: возраст, наличие дополнительных заболеваний, стадию панкреатита и т.д.
Одним из главных принципов лечебного питания при панкреатите является ограничение потребления жиров и углеводов. При этом нужно убедиться, что рацион пациента содержит достаточное количество белков, витаминов и минералов.
Важно также учитывать предпочтения и привычки пациента. Не следует навязывать ему продукты, которые он не употребляет или не любит. Вместо этого стоит искать альтернативные варианты с аналогичными питательными свойствами.
Вопрос-ответ:
Что такое панкреатит и как он связан с питанием?
Панкреатит — это воспаление поджелудочной железы, которое может быть вызвано различными причинами, включая неправильное питание. Неправильная диета, особенно богатая жирами и простыми углеводами, может привести к перегрузке поджелудочной железы и вызвать ее воспаление. Поэтому важно следить за своим рационом при панкреатите, чтобы помочь организму быстрее восстановиться.
Неправильная диета, особенно богатая жирами и простыми углеводами, может привести к перегрузке поджелудочной железы и вызвать ее воспаление. Поэтому важно следить за своим рационом при панкреатите, чтобы помочь организму быстрее восстановиться.
Какие продукты следует исключить из рациона при панкреатите?
При панкреатите стоит избегать таких продуктов, как жирное мясо, сливочное масло, жирные и обжаренные блюда, быстрые углеводы, фастфуд, алкоголь и газированные напитки. Также лучше ограничить потребление острого и соленого, а также сладкого и шоколада. Эти продукты могут вызывать перегрузку поджелудочной железы, усугублять воспаление и затруднять восстановление.
Какие продукты можно включать в рацион при панкреатите?
При панкреатите можно включать в рацион такие продукты, как куриное или индюшачье мясо без кожи, нежирную рыбу, яйца, нежирные виды сыра, кисломолочные продукты, каши на воде, свежие овощи и фрукты, зелень, куры, жаренные на гриле. Также полезно пить воду, зеленый чай или натуральные соки, разбавляя их водой.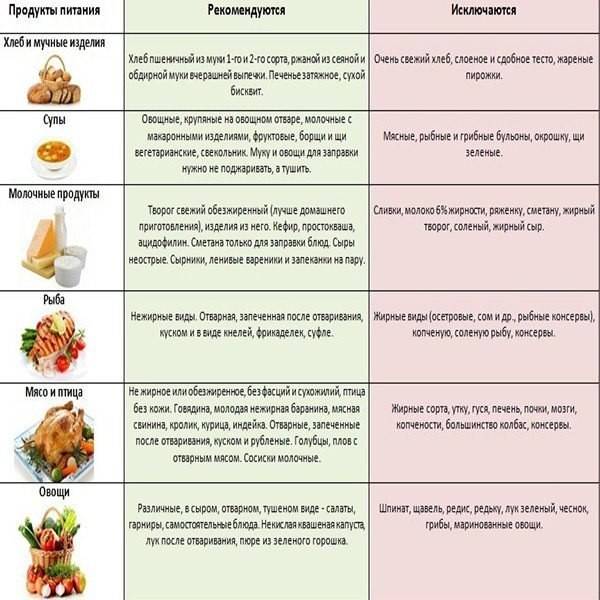
Можно ли рекомендовать употребление сырой пищи при панкреатите?
В период обострения панкреатита рекомендуется избегать сырой пищи, так как она может нагружать поджелудочную железу и вызывать ее перегрузку. В этот период лучше употреблять только тщательно приготовленные блюда, которые не нагружают организм и помогают восстановлению.
Какая частота питания будет наиболее эффективна при панкреатите?
Ситуация с панкреатитом у каждого человека может быть индивидуальной, поэтому частота питания может отличаться. Однако, как правило, лучше употреблять пищу в небольших порциях, но чаще — до 5-6 раз в день. Это помогает не перегружать желудок и поджелудочную железу, обеспечить организму необходимые питательные вещества и ускорить процесс восстановления.
Можно ли справиться с панкреатитом только за счет правильного питания?
Правильное питание имеет большое значение в лечении панкреатита, но может быть недостаточным. Чтобы полностью избавиться от заболевания, необходимо обратиться за помощью к врачу и получить комплексное лечение. Это может включать в себя применение лекарственных препаратов, проведение физиотерапевтических процедур и другие меры, направленные на восстановление организма.
Это может включать в себя применение лекарственных препаратов, проведение физиотерапевтических процедур и другие меры, направленные на восстановление организма.
Когда следует прекратить лечебное питание при панкреатите?
Лечебное питание при панкреатите является неотъемлемой частью комплексной терапии и необходимо следовать рекомендациям врача и диетолога. Важно понимать, что при наличии некоторых факторов лечебное питание следует прервать или корректировать.
- Появление сильных болей в животе или усиление уже имеющихся;
- Усиление тошноты, рвоты или диареи;
- Повышение температуры тела;
- Появление желтушного оттенка кожи и слизистых;
- Ухудшение общего состояния, слабость, головокружение.
При наличии вышеуказанных симптомов необходимо немедленно проконсультироваться с врачом. Он может рекомендовать изменить режим лечебного питания или восстановить его после нормализации состояния организма.
Видео по теме:
Значительно более низкое участие в физической активности у лиц с хроническим панкреатитом по сравнению с контрольной группой: предварительное исследование объективно оцененных уровней физической активности | Пищеварительная хирургия
Пропустить пункт назначенияИсследовательские статьи| 21 апреля 2023 г.
Бренда Монаган ; Энн Монаган ; Курат-уль-Айн; Шинейд Н. Дагган ; Кевин С. Конлон; Джон ГормлиDig Surg 68–74.
https://doi.org/10.1159/000530543
История статьиПолучено:
20 декабря 2022 г.
Принято:
23 марта 2023 г.
Опубликовано в сети:
21 апреля 2023 г.
Инструменты работы с содержимым 9 0003- Взгляды
- Рисунки и таблицы
- Видео
- Аудио
- Дополнительные данные
- Экспертная оценка
- Делиться
- Фейсбук
- Твиттер
- Электронная почта
- Инструменты
Получить разрешения
Иконка Цитировать
Цитировать
- Поиск по сайту
Цитата
Бренда Монаган, Энн Монаган, Курат Уль Айн, Шинейд Н. Дагган, Кевин С. Конлон, Джон Гормли; Значительно более низкое участие в физической активности у людей с хроническим панкреатитом по сравнению с контрольной группой: предварительное исследование объективно оцененных уровней физической активности. Dig Surg 2023; https://doi.org/10.1159/000530543
Дагган, Кевин С. Конлон, Джон Гормли; Значительно более низкое участие в физической активности у людей с хроническим панкреатитом по сравнению с контрольной группой: предварительное исследование объективно оцененных уровней физической активности. Dig Surg 2023; https://doi.org/10.1159/000530543
Скачать файл цитаты:
- Рис (Зотеро)
- Менеджер ссылок
- EasyBib
- Подставки для книг
- Менделей
- Бумаги
- Конечная примечание
- РефВоркс
- Бибтекс
Расширенный поиск
Введение: Положительное влияние физических упражнений и физической активности (ФА) было продемонстрировано при многих хронических воспалительных заболеваниях. Информация об уровнях ФА в популяции пациентов с хроническим панкреатитом неизвестна, и в настоящее время нет конкретных рекомендаций по ФА для этого состояния. Методы: ФА объективно измеряли в течение 7 дней у 17 человек с хроническим панкреатитом с помощью акселерометра (ActiGraph) и у 15 человек из контрольной группы, сопоставимых по возрасту, полу и индексу массы тела. Результаты: Участники с хроническим панкреатитом проводили значительно меньше времени при умеренной, легкой и умеренной/активной активности по сравнению со здоровой контрольной группой. Среднее время легкой активности в группе хронического панкреатита составило 825,4 ± 9 ч.72 (стандартное отклонение [SD]) по сравнению с 1500 ± 958 (SD) в здоровой контрольной группе. Средняя продолжительность умеренной активности составила 61,6 ± 85 минут в группе больных хроническим панкреатитом по сравнению с 161,4 ± 131,2 минуты в контрольной группе здоровых людей. Среднее количество минут умеренного/энергичного панкреатита составило 62,1 ± 86 (SD) в группе с хроническим панкреатитом по сравнению с 164,3 ± 132 (SD) в здоровой контрольной группе.
Методы: ФА объективно измеряли в течение 7 дней у 17 человек с хроническим панкреатитом с помощью акселерометра (ActiGraph) и у 15 человек из контрольной группы, сопоставимых по возрасту, полу и индексу массы тела. Результаты: Участники с хроническим панкреатитом проводили значительно меньше времени при умеренной, легкой и умеренной/активной активности по сравнению со здоровой контрольной группой. Среднее время легкой активности в группе хронического панкреатита составило 825,4 ± 9 ч.72 (стандартное отклонение [SD]) по сравнению с 1500 ± 958 (SD) в здоровой контрольной группе. Средняя продолжительность умеренной активности составила 61,6 ± 85 минут в группе больных хроническим панкреатитом по сравнению с 161,4 ± 131,2 минуты в контрольной группе здоровых людей. Среднее количество минут умеренного/энергичного панкреатита составило 62,1 ± 86 (SD) в группе с хроническим панкреатитом по сравнению с 164,3 ± 132 (SD) в здоровой контрольной группе.
Ключевые слова:
Хронический панкреатит, Физиотерапия, Физическая активность, Акселерометрия, Хронические заболевания© 2023 S. Karger AG, Базель
Авторское право / Дозировка препарата / Отказ от ответственности
Авторское право: Все права защищены. Никакая часть данной публикации не может быть переведена на другие языки, воспроизведена или использована в любой форме и любыми средствами, электронными или механическими, включая фотокопирование, запись, микрокопирование или любую систему хранения и поиска информации, без письменного разрешения издателя. .
.
Дозировка лекарства: Авторы и издатель приложили все усилия, чтобы гарантировать, что выбор лекарства и дозировка, указанные в этом тексте, соответствуют текущим рекомендациям и практике на момент публикации. Тем не менее, в связи с продолжающимися исследованиями, изменениями в правительственных постановлениях и постоянным потоком информации, касающейся лекарственной терапии и реакций на лекарства, читателю настоятельно рекомендуется проверять вкладыш в упаковке для каждого лекарства на предмет любых изменений в показаниях и дозировке, а также для дополнительных предупреждений. и меры предосторожности. Это особенно важно, когда рекомендуемый агент является новым и/или редко используемым лекарственным средством.
Отказ от ответственности: Заявления, мнения и данные, содержащиеся в этой публикации, принадлежат исключительно отдельным авторам и участникам, а не издателям и редакторам. Появление рекламы и/или ссылок на продукты в публикации не является гарантией, одобрением или одобрением рекламируемых продуктов или услуг или их эффективности, качества или безопасности.
2023
В настоящее время у вас нет доступа к этому содержимому.
У вас еще нет аккаунта? регистр
Цифровая версия
Аренда
Эта статья также доступна для проката через DeepDyve.Панкреатит — Physiopedia
Первоначальные редакторы — Эми Дин из проекта патофизиологии сложных проблем пациентов Университета Беллармин. Ведущие участники — Эми Дин , Администратор , Люсинда Хэмптон , Джордж Прудден , WikiSysop , Ким Джексон
, Элейн Лоннеманн , Дэйв Пэрисер , Венди Уокер , Скотт Бакстон и 127. 0.0.1
0.0.1 Содержание
- 1 Введение
- 2 Острый панкреатит
- 3 Хронический панкреатит
- 4 Этиология
- 5 Эпидемиология
- 6 Характеристики/Клиническая картина
- 7 Сопутствующие сопутствующие заболевания
- 8 Диагностика
- 9 Лечение
- 10 Управление физической терапией
- 11 Дифференциальная диагностика
- 11.1 Острый панкреатит
- 11,2 Хронический панкреатит
- 12 Каталожные номера
Панкреатит — это воспаление поджелудочной железы, которое может быть острым (внезапным и тяжелым) или хроническим (продолжающимся). Поджелудочная железа – это железа, которая выделяет как пищеварительные ферменты, так и важные гормоны. Злоупотребление алкоголем является одной из наиболее частых причин хронического панкреатита, за которым следуют камни в желчном пузыре.
- Панкреатит – одно из наименее распространенных заболеваний пищеварительной системы.
 Варианты лечения включают воздержание от алкоголя, голодание до исчезновения воспаления, медикаментозное лечение и хирургическое вмешательство [1] .
Варианты лечения включают воздержание от алкоголя, голодание до исчезновения воспаления, медикаментозное лечение и хирургическое вмешательство [1] . - Панкреатит — потенциально серьезное заболевание, характеризующееся воспалением поджелудочной железы, которое может вызвать самопереваривание органа собственными ферментами. Это заболевание имеет два проявления: острый панкреатит и хронический панкреатит [2]
- Острый панкреатит (ОП) является острой реакцией на повреждение поджелудочной железы. Хронический панкреатит (ХП) может привести к необратимому повреждению структуры, эндокринной и экзокринной функций поджелудочной железы. [3]
Изображение 1: Анатомия поджелудочной железы и связанных с ней органов, желчного пузыря и двенадцатиперстной кишки
Острый панкреатит является результатом воспалительного процесса с участием поджелудочной железы, вызванного выбросом активированных ферментов поджелудочной железы.
Изображение 2: 3D-анимация Острый панкреатит
Помимо поджелудочной железы, это заболевание может также поражать окружающие органы, а также вызывать системную реакцию. Эта форма панкреатита обычно непродолжительна по продолжительности, слабее по симптомам и обратима. Однако, хотя эта форма заболевания разрешается как клинически, так и гистологически, примерно у 15% пациентов с острым панкреатитом развивается хронический панкреатит.
Хронический панкреатит развивается на фоне хронического воспаления поджелудочной железы, что приводит к необратимым и прогрессирующим гистологическим изменениям. Это включает фиброз и стриктуры протоков, которые непосредственно разрушают поджелудочную железу, а также снижение эндокринной и экзокринной функций, что может негативно влиять на другие системы организма. В отличие от острого панкреатита, эта форма заболевания характеризуется рецидивирующими или стойкими симптомами. [2] [4]
Около половины всех людей с острым панкреатитом злоупотребляли алкоголем, что делает употребление алкоголя одной из наиболее частых причин. Камни в желчном пузыре вызывают большинство оставшихся случаев. В редких случаях панкреатит может быть вызван:
- травма или операция в области поджелудочной железы
- наследственные аномалии поджелудочной железы
- наследственные нарушения обмена веществ
- вирусы (особенно паротита)
- лекарства (включая некоторые диуретики), которые также могут вызывать воспаление [1] .

На острый панкреатит ежегодно приходится около 275 000 госпитализаций.
- Восемьдесят процентов пациентов, госпитализированных с панкреатитом, обычно имеют легкое заболевание и могут быть выписаны в течение нескольких дней.
- Общая смертность от острого панкреатита составляет примерно 2%.
- Частота рецидивов острого панкреатита составляет от 0,6% до 5,6%, и это зависит от этиологии панкреатита. Частота рецидивов наиболее высока, когда панкреатит вызван употреблением алкоголя.
Ежегодная заболеваемость хроническим панкреатитом составляет от 5 до 12 случаев на 100 000 человек.
- Распространенность хронического панкреатита составляет 50 на 100 000 населения.
- Наиболее распространенная возрастная группа — от 30 до 40 лет, чаще встречается у мужчин, чем у женщин [3] .
Характеристики/Клиническая картина[править | править источник]
Боль в животе является наиболее частой жалобой при ОП и может сопровождаться тошнотой и рвотой. Хронический панкреатит может проявляться болью в животе, тошнотой или рвотой или без них. Пациенты с хроническим панкреатитом могут иметь стеаторею и потерю веса [3] .
Хронический панкреатит может проявляться болью в животе, тошнотой или рвотой или без них. Пациенты с хроническим панкреатитом могут иметь стеаторею и потерю веса [3] .
1. Общие симптомы острого панкреатита включают: сильную боль в животе, часто отдающую в спину; вздутие живота; высокая температура; потливость; тошнота; рвота; крах.
2. Некоторые люди с хроническим панкреатитом страдают периодическими или даже постоянными болями в животе, которые могут быть сильными. Другие симптомы включают постоянную потерю веса, вызванную неспособностью организма правильно переваривать и усваивать пищу. Если большая часть поджелудочной железы повреждена, потеря выработки инсулина может вызвать диабет. Хронический панкреатит может способствовать развитию рака поджелудочной железы. [3]
Острый панкреатит
- Алкоголизм
- У 15% больных острым панкреатитом развивается хронический панкреатит
- Смертность 5-7% для легких форм с воспалением, ограниченным поджелудочной железой
- 10-50% при тяжелых формах с некрозом и кровоизлиянием железы и системной воспалительной реакцией
- Инфицирование некротической ткани поджелудочной железы может произойти через 5-7 дней 100% смертность от инфекции поджелудочной железы без обширной хирургической обработки или дренирования инфицированной области
- У пациентов с перипанкреатическим воспалением или одной областью скопления жидкости вероятность образования абсцесса составляет от 10 до 15%
- У пациентов с двумя или более участками скопления жидкости абсцесс образуется в 60% случаев
- Сахарный диабет (повышенный риск алкогольного панкреатита)
- Рецидивирующие эпизоды (повышенный риск алкогольного панкреатита) [4] [2]
Хронический панкреатит
- Алкоголизм
- Муковисцидоз
- Сахарный диабет развивается у 20-30% пациентов в течение 10-15 лет после начала заболевания
- Рак поджелудочной железы развивается у 3-4% пациентов
- Хроническая инвалидность
- 70% 10-летняя выживаемость
- 45% 20-летняя выживаемость
- Уровень смертности 60% у пациентов с хроническим панкреатитом, связанным с алкоголем, которые не прекращают прием алкоголя
- Общие анализы, такие как анализы крови, медицинский осмотр и рентген.

- УЗИ – звуковые волны формируют изображение, позволяющее определить наличие камней в желчном пузыре.
- КТ – специализированный рентген делает трехмерные снимки поджелудочной железы. МРТ-сканирование
- — для получения изображений брюшной полости используется сильное магнитное поле, а не излучение. Специальная форма МРТ, называемая MRCP, также может использоваться для получения изображений протоков поджелудочной железы и помогает определить причину панкреатита и степень повреждения [1] .
Лечение зависит от причин и тяжести состояния.
Лечение острого панкреатита может включать:
- стационарная помощь – во всех случаях острого панкреатита
- интенсивная терапия в стационаре – при тяжелом остром панкреатите
- натощак и внутривенные жидкости – до стихания воспаления
- обезболивание – адекватное обезболивание имеет важное значение и часто вводится в вену (внутривенно). При соответствующем обезболивании человек с панкреатитом может делать глубокие вдохи, что помогает избежать легочных осложнений, таких как пневмония
- эндоскопия – через пищевод вводится тонкая трубка, позволяющая врачу увидеть поджелудочную железу.
 Это устройство используется для введения красителя в желчные протоки и поджелудочную железу. Камни в желчном пузыре можно увидеть и сразу удалить
Это устройство используется для введения красителя в желчные протоки и поджелудочную железу. Камни в желчном пузыре можно увидеть и сразу удалить - операция – при наличии камней в желчном пузыре удаление желчного пузыря поможет предотвратить дальнейшие приступы. В редких случаях необходима операция по удалению поврежденных или мертвых участков поджелудочной железы
- изменение образа жизни – отказ от алкоголя.
Лечение хронического панкреатита может включать:
- снижение потребления жиров
- улучшение пищеварения путем приема таблеток ферментов поджелудочной железы с пищей
- вырезание спирта
- инъекции инсулина при нарушении эндокринной функции поджелудочной железы
- анальгетики (обезболивающие) [1]
Физиотерапевтическое управление[править | править источник]
Острый панкреатит
Пациенты с острым панкреатитом могут обратиться за физиотерапевтическим лечением с основной жалобой на боль в спине.

- Боль в спине часто встречается у пациентов с панкреатитом, так как воспаление и рубцевание, связанные с этим заболеванием, могут привести к уменьшению разгибания позвоночника, особенно в грудопоясничном переходе. Это снижение подвижности трудно поддается лечению даже при соблюдении пациентом режима лечения и разрешении воспаления из-за глубины рубцевания. В эту ткань часто трудно проникнуть методами мобилизации, и поэтому она продолжает уменьшать подвижность. Несмотря на это, боль можно облегчить с помощью тепла для уменьшения мышечного напряжения, методов релаксации и определенных методов позиционирования, включая наклон вперед, сидение или лежание на левом боку в позе эмбриона.
- Важно отметить, что пациенту может быть назначена физиотерапия до постановки диагноза острого панкреатита с болью в спине. В то время как острый панкреатит связан с желудочно-кишечными симптомами, включая диарею, боль после еды, анорексию и необъяснимую потерю веса, пациент может не осознавать важность или необходимость сообщать о симптомах, которые, по его мнению, не связаны.
 Поэтому физиотерапевты должны тщательно расспросить пациентов обо всех системах организма и тревожных признаках.
Поэтому физиотерапевты должны тщательно расспросить пациентов обо всех системах организма и тревожных признаках. - Также важно знать, что панкреатит часто связан с сахарным диабетом. В настоящее время более 23 миллионов американцев живут с диабетом, многие из которых обратятся за услугами физиотерапевта. Из-за этого важно знать о признаках симптомов панкреатита, поскольку пациенты с диабетом подвергаются повышенному риску этого состояния. [5]
- Пациенты с острым панкреатитом также нуждаются в услугах физиотерапии, если в качестве осложнения развивается острый респираторный дистресс-синдром (ОРДС). Вспомогательное дыхание и легочная помощь являются критически важными вмешательствами для этих пациентов.
- Для пациентов, получающих неотложную помощь и ограниченных в еде или питье, чтобы дать отдых поджелудочной железе, даже кусочки льда могут стимулировать ферменты и усиливать боль. Таким образом, физиотерапевты должны тщательно выполнять все медицинские предписания и не выполнять просьбы пациентов до тех пор, пока не будет одобрено медсестрой или медицинским персоналом.

- Госпитализированные пациенты с острым панкреатитом также должны контролироваться на наличие признаков и симптомов кровотечения, включая синяки. [2]
Хронический панкреатит
- Как и при остром панкреатите, пациенты с хроническим панкреатитом могут обращаться на физиотерапию с жалобами на боль в верхнегрудном отделе позвоночника или в пояснично-грудном отделе, в то время как у пациентов с алкогольным хроническим панкреатитом могут быть симптомы периферической невропатии. Поскольку пациенты могут жаловаться на эти, казалось бы, проблемы с опорно-двигательным аппаратом, крайне важно, чтобы физиотерапевты получили полный анамнез и провели тщательное обследование для выявления этого заболевания. Если эта висцеральная проблема не определяется при первоначальной оценке, отсутствие улучшения при терапевтическом вмешательстве требует направления.
- Пациентам с установленным панкреатитом или после панкреатэктомии могут потребоваться услуги физиотерапии, такие как мониторинг основных показателей жизнедеятельности и/или уровня глюкозы в крови, в зависимости от имеющихся осложнений.

- Физиотерапевты также должны информировать этих пациентов о возможных последствиях мальабсорбции и связанного с ними остеопороза. [2]
Заболевания, проявляющиеся симптомами, сходными с симптомами острого панкреатита, включают прободную язву желудка или двенадцатиперстной кишки, инфаркт брыжейки, прием лекарств, странгуляционную кишечную непроходимость, расслаивающую аневризму, желчную колику, аппендицит, дивертикулит, инфаркт миокарда нижней стенки, тубоовариальный абсцесс, почечная недостаточность, заболевание слюнных желез, гематома мышц живота или селезенки, холецистит, окклюзия сосудов, пневмония, гипертриглицеридемия, гиперкальциемия, инфекция, посттравматическое повреждение, беременность и диабетический кетоацидоз. [4] [6] [7] [8]
Хронический панкреатит [править | редактировать источник]У пациентов, у которых нет типичного анамнеза злоупотребления алкоголем и частых эпизодов острого панкреатита, необходимо исключить рак поджелудочной железы как причину боли.
 Кроме того, хронический панкреатит вначале можно спутать с острым панкреатитом из-за схожих симптомов, наличия камней в желчном пузыре и неопластических или воспалительных образований. [4] [6]
Кроме того, хронический панкреатит вначале можно спутать с острым панкреатитом из-за схожих симптомов, наличия камней в желчном пузыре и неопластических или воспалительных образований. [4] [6] - ↑ 1,0 1,1 1,2 1,3 улучшение здоровья Панкреатит Доступно: https://www.betterhe alth.vic.gov.au/health/conditionsandtreatments/pancreatitis (доступ 3.9. 2021)
- ↑ 2,0 2,1 2,2 2,3 2,4 2,5 2,6 2,7 Гудман К.С., Фуллер К.С. Патология: значение для физиотерапевта. 3-е изд. Сент-Луис, Миссури: Сондерс; 2009 г..
- ↑ 3.0 3.1 3.2 3.3 Мохи-уд-дин Н., Моррисси С. Панкреатит. 2019 Доступно: https://www.statpearls.com/articlelibrary/viewarticle/2657 7/(дата обращения: 3.9.2021 )
- ↑ 4.0 4.1 4.2 4.

- Общие анализы, такие как анализы крови, медицинский осмотр и рентген.

 9.2 Нетрадиционные методы
9.2 Нетрадиционные методы
