Витамины при панкреатите и гастрите для улучшения пищеварения
Содержание:
➦Причины возникновения заболеваний поджелудочной железы
➦Какие витамины полезны для поджелудочной железы
Плохая экологическая обстановка, несбалансированное и нерегулярное питание, стрессы, повышенные психологические и физические нагрузки, прочие негативные факторы являются частой причиной возникновения различных заболеваний ЖКТ, среди которых самыми распространенными являются панкреатит и гастрит. Если не обращать внимание на первые симптомы: изжогу, чувство жжения, давления за грудиной и тошноту, со временем заболевание переходит в хроническую форму, значительно ухудшая качество жизни человека.
Причины возникновения заболеваний поджелудочной железы
Среди причин, провоцирующих развитие панкреатита и гастрита, врачи называют следующие:
- нерациональное и нерегулярное питание
- частое переедание или низкокалорийные диеты
- инфекции
- неправильный образ жизни
- стрессы
- плохая экология.

Заболевания ЖКТ могут сопровождаться абдоминальной болью в животе, вызываемой спазмами вследствие избыточной активности желчевыводящих путей и кишечника.
В период обострения и при хроническом течении заболевания больные панкреатитом и гастритом должны соблюдать строгую диету, которая приводит к обеднению рациона и ограниченному поступлению в организм важных витаминов и микроэлементов. Для того чтобы пополнить запас необходимых питательных веществ и при этом избежать негативного воздействия тяжело перевариваемой пищи, можно принимать диетические добавки и витаминно-минеральные комплексы, являющиеся дополнительным источником нужных соединений.
Топ продуктов для здоровья поджелудочной железы
Дарим читателям нашего блога скидку на весь ассортимент магазина!
Больше товаров в категории Влияющие на пищеварительную систему!
Какие витамины полезны для поджелудочной железы
При хроническом панкреатите гастроэнтерологи считают прием витаминов обязательным терапевтическим действием, направленным на устранение воспаления тканей поджелудочной железы.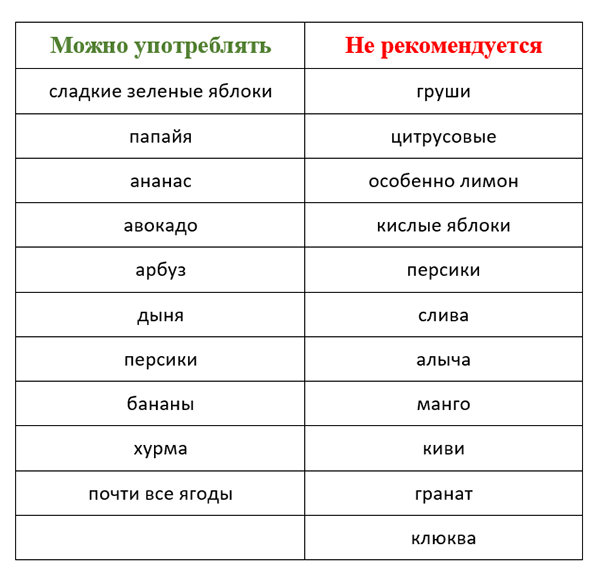 В период обострения заболевания в целях снижения нагрузки на больной орган мультивитамины временно не принимают.
В период обострения заболевания в целях снижения нагрузки на больной орган мультивитамины временно не принимают.
При заболевании поджелудочной железы целесообразны следующие витамины:
✅ А (ретинол) – антиоксидант, стимулирующий производство лейкоцитов и интерферона; ускоряет регенерацию поврежденных клеток; улучшает работу желудочно-кишечного тракта.
✅ В1 (тиамин) – участвует в обменных процессах, является активным биохимическим катализатором.
✅ В2 (рибофлавин) – улучшает метаболизм, поддерживает ферментную функции поджелудочной железы.
✅ В3 (РР) (никотиновая кислота) — активизирует кровообращение в капиллярах поджелудочной железы, улучшая трофику ее тканей и репарацию секреторных и эпителиальных клеток.
✅ В6 (пиридоксин) – служит для повышения эластичности сосудистых стенок и нормальной работы ЖКТ.
✅ В7 (биотин) – поддерживает липидный обмен, метаболизм углеводов и аминокислот.
✅ В12 (цианокобаламин) – помогает поддерживать нормальный уровень эритроцитов в крови и гемостаз.
✅ С — мощный антиоксидант, защищает поджелудочную железу от повреждения свободными радикалами, повышает иммунитет, устойчивость организма к вирусам и инфекциям.
✅ Е (токоферол) — антиоксидант, улучшает кровообращение, способствует восстановлению поврежденных клеток поджелудочной железы. Во избежание обострения панкреатита, необходимо строго соблюдать суточную дозу.
✅ К (филлохинон) — подавляет рост раковых клеток, препятствуя развитию злокачественной опухоли поджелудочной железы, тормозит их дифференцирование и может вызывать апоптоз.
В случае потери веса вследствие белковой недостаточности можно принимать белковые препараты на основе гидролизата казеина, способствующие синтезу белка в организме.
Витамины А, С и В3 влияют на свертываемость крови, стимулируют выработку желудочного сока, могут повышать кислотность желудка, поэтому их прием должен строго контролироваться доктором.
Несмотря на то, что витамины при панкреатите и гастрите не способны излечить от этих заболеваний, они улучшают работу поджелудочной железы, поддерживают в норме функцию пищеварительной системы.
Сухость кожи зимой: советы по уходу за собой Что такое афродизиаки и как они действуют
Питание больных после операций на поджелудочной железе
Лечебное питание больных, перенесших операции на поджелудочной железе, независимо от характера патологии органа, должно складываться из двух этапов: искусственное питание (парентеральное, зондовое, смешанное) и естественное питание (собственно диетотерапия). Наш практический опыт позволяет утверждать, что на исход оперативного вмешательства положительно влияют длительность искусственного питания больного, адекватный компонентный состав и энергетическая ценность нутриционного обеспечения. Так, продолжительность полного парентерального питания больных, перенесших тяжелые хирургические вмешательства на поджелудочной железе, в том числе обширные резекции, должна быть не менее 10-12 дней при условии полной белково-энергетической обеспеченности рациона нутриционной поддержки. Это позволяет свести до минимума послеоперационные осложнения, связанные с метаболическими, репаративно-регенераторными и иммунными расстройствами. При менее тяжелых оперативных вмешательствах переход от парентерального к питанию с использованием желудочно-кишечного тракта может состояться не ранее 5-7-го дня. Это обеспечивает не только нормальное течение активизированных обменных процессов, но и создание продолжительного функционального покоя секреторных структур поджелудочной железы.
Это позволяет свести до минимума послеоперационные осложнения, связанные с метаболическими, репаративно-регенераторными и иммунными расстройствами. При менее тяжелых оперативных вмешательствах переход от парентерального к питанию с использованием желудочно-кишечного тракта может состояться не ранее 5-7-го дня. Это обеспечивает не только нормальное течение активизированных обменных процессов, но и создание продолжительного функционального покоя секреторных структур поджелудочной железы.
Вторая важная организационная позиция в послеоперационной реабилитации, связанная с лечебным питанием — применение частичного парентерального питания в период перехода к энтеральному или естественному питанию. Сочетание постепенно нарастающего объема естественного питания с постепенно редуцирующимся парентеральным питанием – основное требование к лечебному питанию в условиях послеоперационной адаптации желудочно-кишечного тракта. Это позволяет сохранить на должном физиологическом уровне белково-энергетическое обеспечение организма в данный период реабилитации и одновременно осуществлять плавно возрастающую пищевую нагрузку за счет механически, химически и термически щадящей гипокалорийной диеты.
Большой собственный клинический опыт позволяет утверждать, что с первых дней после перенесенной операции на поджелудочной железе, больные должны быть обеспечены адекватными в количественном и качественном отношении питательными веществами, потребность в которых после операции значительно возрастает по отношению к физиологической норме. Невыполнение этого принципа чревато высоким риском послеоперационных осложнений, неадекватным течением процессов репаративной регенерации, формированием так называемого синдрома метаболического «обкрадывания».
Второй важный вывод — необходимость максимально медленной пищевой нагрузки больных после операций на поджелудочной железе. Индивидуализация адаптации органов пищеварения к естественному питанию в рамках послеоперационной реабилитации осуществляется в стационарных условиях на фоне фармакологической супрессии секреции поджелудочной железы. Более того, операционный стресс и хирургическое нарушение межорганных взаимоотношений, обеспечивающих пищеварение, в значительной степени изменяют физиологическое течение многих нейрогуморальных регуляторных процессов. В этих условиях решение вопросов о расширении продуктового набора пищевого рациона, перехода с одной диеты на другую, продолжительности соблюдения требований назначенных диет и других важных условий индивидуализации лечебного питания в послеоперационном периоде требует скрупулезной оценки показателей состояния организма и особенностей течения восстановительных процессов.
В этих условиях решение вопросов о расширении продуктового набора пищевого рациона, перехода с одной диеты на другую, продолжительности соблюдения требований назначенных диет и других важных условий индивидуализации лечебного питания в послеоперационном периоде требует скрупулезной оценки показателей состояния организма и особенностей течения восстановительных процессов.
Начало программы амбулаторно-поликлинического этапа реабилитации больных, перенесших операции на поджелудочной железе, как правило, в неосложненных случаях течения процесса, проходит на фоне диетического лечения с использованием рациона по принципам номерной диеты № 5п. Ее применяют в течение 1,5-2 месяцев в протертом виде, а затем в течение 6-12 мес в непротертом варианте в зависимости от характера течения восстановительных процессов. При хорошем самочувствии эту диету расширяют с соблюдением постепенного включения новых продуктов и блюд и увеличения их объемов. При отсутствии поносов в рацион включают сырые мелко шинкованные овощи (морковь, капуста), принимаемые в начале еды 3-4 раза в день по 100-150 гр.
В послеоперационном периоде при развитии секреторной и инкреторной недостаточности поджелудочной железы возникают симптомы панкреатогенной энтеропатии (понос, стеаторея, мальабсорбция) с развитием белково-энергетического дефицита. Питание данной категории больных строится на основе варианта диеты с механическим и химическим щажением с увеличением в ней белка до 120-130 гр. и уменьшением до 60-70 гр. жира. Как источник белка используют нежирное мясо (телятину, мясо кролика, цыплят), нежирные молочные продукты, рыбу, яичный белок. Исключают богатые пищевыми волокнами продукты. В рацион вводят продукты, богатые солями калия (морковный и другие соки перед едой, компоты из протертых сухофруктов) и кальция (кальцинированный и пресный творог). Диету дополняют поливитаминными препаратами или витаминно-минеральными комплексами. Желательно включение в рацион модульных белковых энтеральных смесей, гомогенизированных и пюреобразных консервов для детского и диетического питания.
При нарушении толерантности к глюкозе или диабете исключаются из пищи или существенно ограничиваются легкоусвояемые углеводы, а источники углеводов равномерно распределяют по приемам пищи, приурочивая ко времени назначения антидиабетических препаратов.
В большинстве случаев коррекция расстройств углеводного обмена может быть достигнута путем индивидуализации диеты лечебного питания. Больным назначается рацион с исключением простых углеводов и существенным ограничением до 200-250 гр. сложных углеводов.
У больных после операций на поджелудочной железе нередко нарушается пассаж содержимого по кишечнику и возникают симптомы дисбактериоза, запоры. В этом случае увеличивают количество овощей и фруктов, повышают содержание жиров, задерживающих рост энтеробактерий, редуцируют квоту простых углеводов для уменьшения процессов брожения и метеоризма.
Лечебное питание больных с прогрессирующей экзокринной недостаточностью в послеоперационном периоде требует особенной индивидуализации. В зависимости от нутриционной формы панкреатической недостаточности, проявляющейся непереносимостью белков, жиров и углеводов, требуется уточнить количественную и качественную сторону этих расстройств: какие именно продукты, в каком количестве и при каком их сочетании больной не переносит.
С учетом этого в индивидуальной диете следует подбирать продукты, хорошо переносимые пациентом, определить их целесообразное суточное количество с учетом норм физиологического обеспечения организма больного человека по белкам, жирам и углеводам, а также энергетической его потребности.
*по материалам “Диетология. Руководство.” — Барановский Ю.А. и коллектив авторов.
Плюсы и минусы комплексного питания для здоровья поджелудочной железы
Элизабет Гейер
Такие заболевания, как рак поджелудочной железы и панкреатит, влияют на способность организма переваривать пищу и усваивать питательные вещества. Для людей, борющихся с желудочно-кишечными симптомами и сниженным аппетитом, выяснить, что есть, может быть большой проблемой.
В Центре поджелудочной железы команда диетологов всегда готова помочь пациентам найти продукты, которые им нравятся, и получать необходимые им питательные вещества. Одним из таких диетологов является Сабрина Толедано, врач-диетолог, специализирующийся на заболеваниях пищеварительной системы, которая увлечена работой с людьми с заболеваниями поджелудочной железы, помогая им управлять ферментами поджелудочной железы и разрабатывать индивидуальные планы приема пищи и закусок.
В этой статье Толедано расскажет нам о некоторых распространенных мифах о диетах для поджелудочной железы и расскажет о целостных мерах, которые работают наряду с медикаментозным лечением заболеваний поджелудочной железы.
Питание поджелудочной железы 101
Поджелудочная железа представляет собой продолговатый орган, расположенный за желудком в верхней левой части живота. Он отвечает за две основные функции: эндокринная (выработка гормонов для регулирования уровня сахара в крови) и экзокринная (выработка ферментов, помогающих пищеварению). Такие заболевания, как панкреатит и рак поджелудочной железы, влияют на способность организма переваривать пищу и усваивать питательные вещества.
В общем, диета для поджелудочной железы делает упор на небольшие, частые, богатые питательными веществами приемы пищи, включая нежирный белок, фрукты и овощи и цельнозерновые продукты, и препятствует употреблению алкоголя и жирной пищи. На практике каждый пациент уникален. Вот почему работа с диетологом может быть очень полезной: Толедано и другие специалисты по питанию поджелудочной железы предлагают поддерживающий индивидуальный подход к еде, чтобы помочь пациентам получать удовольствие от еды и поддерживать правильное питание.
Вот почему работа с диетологом может быть очень полезной: Толедано и другие специалисты по питанию поджелудочной железы предлагают поддерживающий индивидуальный подход к еде, чтобы помочь пациентам получать удовольствие от еды и поддерживать правильное питание.
Распространенные мифы о питании поджелудочной железы
За более чем десятилетнюю практику Толедано говорит, что чаще всего задавала вопросы о кетогенной диете, диете с pH и о том, «кормит» ли сахар рак.
Начнем с вопроса о сахаре: питает ли сахар рак? Короче говоря, нет. Однако хронический панкреатит может привести к диабету, поэтому больным следует избегать большого количества рафинированного сахара и простых углеводов.
Что касается причудливых диет: «Если бы у нас было что-то, что помогло бы улучшить результаты и помочь [пациентам] любым возможным способом, — говорит Толедано, — мы бы кричали об этом с крыш… но на самом деле есть не все. так много доказательств в поддержку употребления [конкретных продуктов], чтобы помочь с их исходом».
Строго ограниченные диеты, такие как кето-диета (которая строго ограничивает углеводы) и щелочная диета или диета с pH (основанная на ошибочном представлении о том, что замена кислотообразующих продуктов щелочными продуктами может бороться с болезнью), могут помешать пациентам получать необходимые им питательные вещества. Пациенты с поджелудочной железой уже подвержены высокому риску недоедания, и исследования окончательно подтверждают, что недоедание может привести к перерывам в лечении, что ухудшит результаты лечения пациентов. Для пациентов, особенно с раком поджелудочной железы, очень важно потреблять достаточно калорий для поддержания веса.
Толедано рекомендует разнообразную диету, состоящую из высококалорийных и богатых питательными веществами блюд в течение дня и не устанавливая строгих ограничений на содержание этих блюд, включая жиры. «Одним из самых больших заблуждений, с которыми я сталкиваюсь, является то, что пациенты с поджелудочной железой боятся жира, — говорит Толедано, — и это действительно прискорбно, потому что… им нужно есть жир. Жир — их друг. Проблемы с перевариванием жира — это признак того, что пациенту необходимо принимать ферменты».
Жир — их друг. Проблемы с перевариванием жира — это признак того, что пациенту необходимо принимать ферменты».
Продукты, которые облегчают симптомы желудочно-кишечного тракта
Хотя ни один продукт или модная диета не доказали свою эффективность для пациентов с поджелудочной железой, есть некоторые продукты, которые могут помочь пациентам чувствовать себя лучше и получать необходимые им питательные вещества. К ним относятся:
- Полезные жиры с противовоспалительными свойствами, такие как авокадо, ореховое масло и лосось
- Противовоспалительные травы, такие как куркума
- Имбирь от тошноты
- Мятный чай для улучшения пищеварения
В целом, Толедано говорит, что очень важно найти продукты, которые ваш организм способен переваривать, и по мере необходимости дополнять их витаминами, рекомендованными врачом. «Многие фрукты и овощи, которые, как было доказано, являются отличными источниками антиоксидантов и микроэлементов, труднее перевариваются, — объясняет она, — поэтому я не люблю давить на пациентов, говоря: «Вы должны есть это».
Ферменты, витамины и пищевые добавки
Заболевания поджелудочной железы не позволяют поджелудочной железе вырабатывать достаточно пищеварительных ферментов для расщепления пищи, вызывая такие симптомы, как боль, вздутие живота и диарея. Желудочно-кишечный дискомфорт отпугивает пациентов от еды, что затем может привести к недоеданию. Чтобы облегчить симптомы и помочь пищеварению и усвоению питательных веществ, большинство пациентов с поджелудочной железой принимают рецептурные ферменты.
Кроме того, заболевание поджелудочной железы влияет на способность организма усваивать жирорастворимые витамины. Толедано рекомендует пациентам проверять уровень витаминов, а затем добавлять то, что необходимо, либо в предписанных «дозах восполнения», либо в безрецептурных витаминах, в зависимости от вашего уровня и рекомендаций вашего врача.
Многие пациенты с поджелудочной железой нуждаются в восполнении электролитов из-за хронической диареи. Первоначально это решается с помощью диеты с продуктами с высоким содержанием калия и магния, а затем регидратационных напитков, таких как Gatorade или Pedialyte. Если уровень калия или магния у пациента очень низкий, может быть добавлена дополнительная добавка.
Первоначально это решается с помощью диеты с продуктами с высоким содержанием калия и магния, а затем регидратационных напитков, таких как Gatorade или Pedialyte. Если уровень калия или магния у пациента очень низкий, может быть добавлена дополнительная добавка.
Упражнения и осознанность имеют значение
Говоря о целостном подходе к лечению пациентов с поджелудочной железой, Толедано говорит: «Психическое здоровье — это все». Жизнь с заболеванием поджелудочной железы может быть неудобной, изолирующей и напряженной; поиск возможностей для ухода за собой, осознанности и мягкого движения может помочь.
В частности, для пациентов с раком поджелудочной железы, объясняет Толедано, «есть много исследований о пользе физических упражнений». Это помогает с физическим здоровьем, психическим здоровьем, увеличением энергии и улучшением сна. Она рекомендует упражнения с низким уровнем воздействия, такие как йога, растяжка и короткие прогулки, и советует начинать медленно: «Включите свой любимый подкаст… и отправляйтесь на небольшую прогулку или прогуляйтесь под две ваши любимые песни».
Извлекайте максимум из каждого кусочка
Прежде всего, Толедано подчеркивает важность «получения максимума из каждого кусочка пищи». Для пациентов со сниженным аппетитом и желудочно-кишечными расстройствами богатые питательными веществами продукты с высоким содержанием калорий, жиров и белков могут иметь большое значение даже в меньших количествах. «Если вы не так голодны, — предлагает она, — вместо яблочного пюре выпейте жирный греческий йогурт». Если йогурт вам не нравится, посоветуйтесь со своим диетологом, чтобы найти продукты, богатые питательными веществами, которые вы считаете приемлемыми.
«Еда — это очень личное решение каждого человека, — говорит Толедано. «Особенно для пациентов с поджелудочной железой [их диагноз] полностью находится вне их контроля. Но единственное, что они могут контролировать, — это пищу, которую они кладут в рот». Специалист по питанию поджелудочной железы может помочь определить совпадение между тем, что вы хотите, есть, исходя из личных и культурных предпочтений, и тем, что вы можете есть, чтобы максимизировать питание и свести к минимуму дискомфорт.
Дополнительные ресурсы
- Советы по питанию и рецепты Национального фонда поджелудочной железы
- The Pancreatic Action Network – Диета и питание
Подпишитесь на Healthpoints и не пропустите обновления.
Питание при хроническом панкреатите — PMC
1. Sikkens EC, Cahen DL, van Eijck C, Kuipers EJ, Bruno MJ. Пациенты с экзокринной недостаточностью вследствие хронического панкреатита недолечены: национальное исследование Нидерландов. Панкреатология. 2012; 12:71–73. [PubMed] [Академия Google]
2. Armbrecht U. [Хронический панкреатит: потеря веса и низкая физическая работоспособность – опыт специализированного реабилитационного центра] Rehabilitation (Stuttg) 2001;40:332–336. [PubMed] [Google Scholar]
3. Sorensen J, Kondrup J, Prokopowicz J, Schiesser M, Krähenbühl L, Meier R, Liberda M. EuroOOPS: международное многоцентровое исследование по внедрению скрининга пищевых рисков и оценке клинических результатов. Клин Нутр. 2008; 27: 340–349. [PubMed] [Google Scholar]
Клин Нутр. 2008; 27: 340–349. [PubMed] [Google Scholar]
4. Rasmussen HH, Kondrup J, Staun M, Ladefoged K, Kristensen H, Wengler A. Распространенность пациентов с нутриционным риском в датских больницах. Клин Нутр. 2004;23:1009–1015. [PubMed] [Google Scholar]
5. Johansen N, Kondrup J, Plum LM, Bak L, Nørregaard P, Bunch E, Baernthsen H, Andersen JR, Larsen IH, Martinsen A. Влияние нутритивной поддержки на клинический исход у пациентов с пищевым риском. Клин Нутр. 2004; 23: 539–550. [PubMed] [Google Scholar]
6. Kondrup J, Allison SP, Elia M, Vellas B, Plauth M. Рекомендации ESPEN по скринингу питания, 2002 г. Clin Nutr. 2003; 22: 415–421. [PubMed] [Google Scholar]
7. Цзе Б., Цзян З.М., Нолан М.Т., Чжу С.Н., Ю К., Кондруп Дж. Влияние предоперационной нутритивной поддержки на клинический исход у абдоминальных хирургических пациентов с алиментарным риском. Питание. 2012;28:1022–1027. [PubMed] [Академия Google]
8. Weekes CE, Spiro A, Baldwin C, Whelan K, Thomas JE, Parkin D, Emery PW.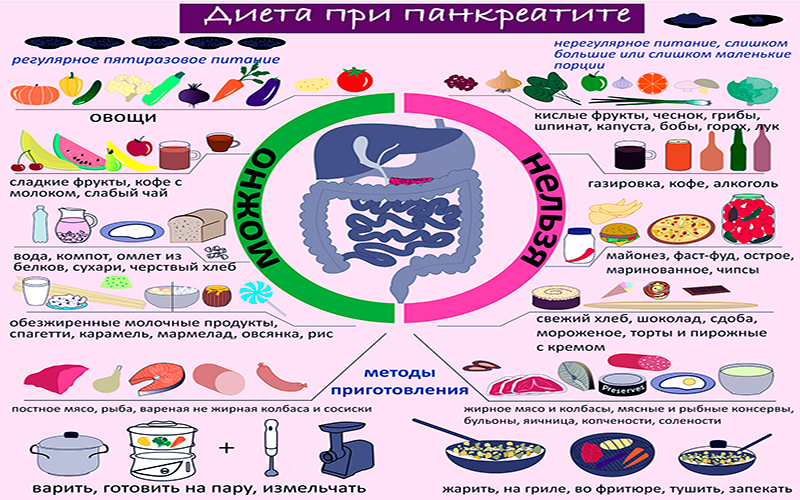 Обзор доказательств влияния улучшения нутритивной помощи на нутриционные и клинические исходы и затраты. Диета J Hum Nutr. 2009; 22: 324–335. [PubMed] [Google Scholar]
Обзор доказательств влияния улучшения нутритивной помощи на нутриционные и клинические исходы и затраты. Диета J Hum Nutr. 2009; 22: 324–335. [PubMed] [Google Scholar]
9. Kondrup J, Rasmussen HH, Hamberg O, Stanga Z. Скрининг пищевого риска (NRS 2002): новый метод, основанный на анализе контролируемых клинических испытаний. Клин Нутр. 2003; 22: 321–336. [PubMed] [Google Scholar]
10. Soeters PB, Reijven PL, van Bokhorst-de van der Schueren MA, Schols JM, Halfens RJ, Meijers JM, van Gemert WG. Рациональный подход к оценке питания. Клин Нутр. 2008; 27: 706–716. [PubMed] [Академия Google]
11. Jensen GL, Mirtallo J, Compher C, Dhaliwal R, Forbes A, Grijalba RF, Hardy G, Kondrup J, Labadarios D, Nyulasi I, et al. Голодание взрослых и недоедание, связанное с болезнью: предложение по этиологической диагностике в условиях клинической практики от Международного консенсусного комитета по руководящим принципам. JPEN J Parenter Enteral Nutr. 2010; 34: 156–159. [PubMed] [Google Scholar]
12. Дженсен Г.Л. Воспаление: расширяющаяся вселенная. Нутр Клин Практ. 2008; 23:1–2. [PubMed] [Академия Google]
Дженсен Г.Л. Воспаление: расширяющаяся вселенная. Нутр Клин Практ. 2008; 23:1–2. [PubMed] [Академия Google]
13. Ботта Д., Готье А.П. [Показания к энтеральному питанию при заболеваниях поджелудочной железы] Ann Gastroenterol Hepatol (Paris) 1988;24:335–338. [PubMed] [Google Scholar]
14. Дагган С., О’Салливан М., Фихан С., Риджуэй П., Конлон К. Нутриционное лечение дефицита и недоедания при хроническом панкреатите: обзор. Нутр Клин Практ. 2010;25:362–370. [PubMed] [Google Scholar]
15. Аффронти Дж. Хронический панкреатит и внешнесекреторная недостаточность. Прим Уход. 2011;38:515–37; икс. [PubMed] [Академия Google]
16. Riediger H, Adam U, Fischer E, Keck T, Pfeffer F, Hopt UT, Makowiec F. Отдаленные результаты после резекции хронического панкреатита у 224 пациентов. J Gastrointest Surg. 2007;11:949–59; обсуждение 959-60. [PubMed] [Google Scholar]
17. Хаабер А.Б., Розенфальк А.М., Хансен Б., Хилстед Дж., Ларсен С. Минеральный метаболизм костей, минеральная плотность костей и состав тела у пациентов с хроническим панкреатитом и экзокринной недостаточностью поджелудочной железы.
18. Фицсиммонс Д., Каль С., Бутурини Г., ван Вик М., Борнман П., Басси С., Малфертейнер П., Джордж С.Л., Джонсон К.Д. Симптомы и качество жизни при хроническом панкреатите оценивали с помощью структурированного интервью и опросников EORTC QLQ-C30 и QLQ-PAN26. Am J Гастроэнтерол. 2005; 100:918–926. [PubMed] [Google Scholar]
19. Холст М., Шоу-Олесен С., Колер М., Древес А.М., Расмуссен Х.Х. Оценка питания амбулаторных больных хроническим панкреатитом. Clin Nutr Suppl. 2013; 32 Дополнение 1:47. [Академия Google]
20. Hébuterne X, Hastier P, Péroux JL, Zeboudj N, Delmont JP, Rampal P. Расход энергии в покое у пациентов с алкогольным хроническим панкреатитом. Dig Dis Sci. 1996; 41: 533–539. [PubMed] [Google Scholar]
21. Meier RF, Beglinger C. Питание при заболеваниях поджелудочной железы. Best Pract Res Clin Gastroenterol. 2006; 20: 507–529. [PubMed] [Google Scholar]
22. Dujsikova H, Dite P, Tomandl J, Sevcikova A, Precechtelova M. Возникновение метаболической остеопатии у пациентов с хроническим панкреатитом. Панкреатология. 2008; 8: 583–586. [PubMed] [Академия Google]
Возникновение метаболической остеопатии у пациентов с хроническим панкреатитом. Панкреатология. 2008; 8: 583–586. [PubMed] [Академия Google]
23. Кальвария И., Лабадариос Д., Шепард Г.С., Виссер Л., Маркс И.Н. Биохимический дефицит витамина Е при хроническом панкреатите. Int J Панкреатол. 1986; 1: 119–128. [PubMed] [Google Scholar]
24. Nakamura T, Tando Y. [Исследование панкреатической стеатореи у пациентов с хроническим панкреатитом] Nihon Shokakibyo Gakkai Zasshi. 2000;97:1347–1354. [PubMed] [Google Scholar]
25. Bang UC, Benfield T, Bendtsen F, Hyldstrup L, Beck Jensen JE. Риск переломов у пациентов с циррозом печени или хроническим панкреатитом. Клин Гастроэнтерол Гепатол. 2013: Epub впереди печати. [PubMed] [Академия Google]
26. Glasbrenner B, Malfertheiner P, Büchler M, Kuhn K, Ditschuneit H. Дефицит витамина B12 и фолиевой кислоты при хроническом панкреатите: актуальное заболевание? Клин Вохеншр. 1991; 69: 168–172. [PubMed] [Google Scholar]
27. Quilliot D, Walters E, Bonte JP, Fruchart JC, Duriez P, Ziegler O. Сахарный диабет ухудшает антиоксидантный статус у пациентов с хроническим панкреатитом. Am J Clin Nutr. 2005;81:1117–1125. [PubMed] [Google Scholar]
Quilliot D, Walters E, Bonte JP, Fruchart JC, Duriez P, Ziegler O. Сахарный диабет ухудшает антиоксидантный статус у пациентов с хроническим панкреатитом. Am J Clin Nutr. 2005;81:1117–1125. [PubMed] [Google Scholar]
28. Фрокьяер Дж., Олесен С.С., Древес А.М. Фиброз, атрофия и патология протоков при хроническом панкреатите связаны с функцией поджелудочной железы, но не зависят от симптомов. Поджелудочная железа. 2013: В печати. [PubMed] [Академия Google]
29. Кайл У.Г., Босеус И., Де Лоренцо А.Д., Деуренберг П., Элиа М., Гомес Дж.М., Хейтманн Б.Л., Кент-Смит Л., Мельхиор Дж.К., Пирлих М. и соавт. Анализ биоэлектрического импеданса — часть I: обзор принципов и методов. Клин Нутр. 2004; 23:1226–1243. [PubMed] [Google Scholar]
30. Кайл У.Г., Босеус И., Де Лоренцо А.Д., Деуренберг П., Элиа М., Мануэль Гомес Дж., Лилиенталь Хейтманн Б., Кент-Смит Л., Мельхиор Дж.С., Пирлих М. и др. Анализ биоэлектрического импеданса, часть II: использование в клинической практике. Клин Нутр. 2004; 23:1430–1453. [PubMed] [Академия Google]
2004; 23:1430–1453. [PubMed] [Академия Google]
31. Norman K, Pirlich M, Sorensen J, Christensen P, Kemps M, Schütz T, Lochs H, Kondrup J. Векторный анализ биоимпеданса как мера мышечной функции. Клин Нутр. 2009; 28:78–82. [PubMed] [Google Scholar]
32. Tieland M, Dirks ML, van der Zwaluw N, Verdijk LB, van de Rest O, de Groot LC, van Loon LJ. Белковые добавки увеличивают прирост мышечной массы во время длительных тренировок с отягощениями у ослабленных пожилых людей: рандомизированное двойное слепое плацебо-контролируемое исследование. J Am Med Dir Assoc. 2012;13:713–719. [PubMed] [Google Scholar]
33. Candow DG, Forbes SC, Little JP, Cornish SM, Pinkoski C, Chilibeck PD. Влияние диетических вмешательств и упражнений с отягощениями на старение мышечной массы и силы. Биогеронтология. 2012;13:345–358. [PubMed] [Google Scholar]
34. Geirsdottir OG, Arnarson A, Briem K, Ramel A, Jonsson PV, Thorsdottir I. Влияние 12-недельной программы упражнений с отягощениями на состав тела, мышечную силу, физические функции и метаболизм глюкозы. у здоровых, резистентных к инсулину и страдающих диабетом пожилых исландцев. J Gerontol A Biol Sci Med Sci. 2012;67:1259–1265. [PubMed] [Google Scholar]
у здоровых, резистентных к инсулину и страдающих диабетом пожилых исландцев. J Gerontol A Biol Sci Med Sci. 2012;67:1259–1265. [PubMed] [Google Scholar]
35. Norman K, Stobäus N, Gonzalez MC, Schulzke JD, Pirlich M. Сила хвата рук: предиктор результата и показатель состояния питания. Клин Нутр. 2011;30:135–142. [PubMed] [Google Scholar]
36. Шлюссель М.М., Дос Аньос Л.А., де Васконселлос М.Т., Кац Г. Референтные значения динамометрии рукоятки здоровых взрослых: популяционное исследование. Клин Нутр. 2008; 27: 601–607. [PubMed] [Google Scholar]
37. Słodkowski M, Rubinsztajn R, Cebulski W, Krasnodebski IW. [Описание случая тяжелой гипофосфатемии при синдроме возобновления питания] Пол Меркур Лекарски. 2004; 17: 638–639.. [PubMed] [Google Scholar]
38. Harris JA, Benedict FG. Биометрическое исследование базального метаболизма человека. Proc Natl Acad Sci USA. 1918; 4: 370–373. [Бесплатная статья PMC] [PubMed] [Google Scholar]
39. Streppel MT, de Vries JH, Meijboom S, Beekman M, de Craen AJ, Slagboom PE, Feskens EJ. Относительная валидность анкеты частоты приема пищи, используемой для оценки потребления пищи в Лейденском исследовании долголетия. Нутр Дж. 2013;12:75. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Относительная валидность анкеты частоты приема пищи, используемой для оценки потребления пищи в Лейденском исследовании долголетия. Нутр Дж. 2013;12:75. [Бесплатная статья PMC] [PubMed] [Google Scholar]
40. Сингх С., Мидха С., Сингх Н., Джоши Ю.К., Гарг П.К. Диетическое консультирование по сравнению с пищевыми добавками при недоедании при хроническом панкреатите: рандомизированное контролируемое исследование. Клин Гастроэнтерол Гепатол. 2008; 6: 353–359.. [PubMed] [Google Scholar]
41. Meier R, Ockenga J, Pertkiewicz M, Pap A, Milinic N, Macfie J, Löser C, Keim V. Руководство ESPEN по энтеральному питанию: поджелудочная железа. Клин Нутр. 2006; 25: 275–284. [PubMed] [Google Scholar]
42. Plauth M, Cabré E, Campillo B, Kondrup J, Marchesini G, Schütz T, Shenkin A, Wendon J. Руководство ESPEN по парентеральному питанию: гепатология. Клин Нутр. 2009; 28: 436–444. [PubMed] [Google Scholar]
43. Nakajima K, Oshida H, Muneyuki T, Kakei M. Панкрелипаза: научно обоснованный обзор ее использования для лечения экзокринной недостаточности поджелудочной железы. Ядро Эвид. 2012; 7: 77–91. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Ядро Эвид. 2012; 7: 77–91. [Бесплатная статья PMC] [PubMed] [Google Scholar]
44. Domínguez-Muñoz JE. Хронический панкреатит и стойкая стеаторея: какова правильная доза ферментов? Клин Гастроэнтерол Гепатол. 2011; 9: 541–546. [PubMed] [Google Scholar]
45. Domínguez-Muñoz JE, Iglesias-García J. Пероральная заместительная терапия ферментами поджелудочной железы при хроническом панкреатите: является ли клинический ответ подходящим маркером для оценки терапевтической эффективности? JOP. 2010; 11: 158–162. [PubMed] [Академия Google]
46. Lochs H, Dejong C, Hammarqvist F, Hebuterne X, Leon-Sanz M, Schütz T, van Gemert W, van Gossum A, Valentini L, Lübke H, et al. Рекомендации ESPEN по энтеральному питанию: гастроэнтерология. Клин Нутр. 2006; 25: 260–274. [PubMed] [Google Scholar]
47. Weimann A, Braga M, Harsanyi L, Laviano A, Ljungqvist O, Soeters P, Jauch KW, Kemen M, Hiesmayr JM, Horbach T, et al. Руководство ESPEN по энтеральному питанию: Хирургия, включая трансплантацию органов. Клин Нутр. 2006; 25: 224–244. [PubMed] [Академия Google]
Клин Нутр. 2006; 25: 224–244. [PubMed] [Академия Google]
48. Cerantola Y, Hübner M, Grass F, Demartines N, Schäfer M. Иммунопитание в хирургии желудочно-кишечного тракта. Бр Дж Сур. 2011; 98:37–48. [PubMed] [Google Scholar]
49. Марик П.Е., Залога Г.П. Иммунопитание у хирургических больных высокого риска: систематический обзор и анализ литературы. JPEN J Parenter Enteral Nutr. 2010; 34: 378–386. [PubMed] [Google Scholar]
50. Баркер Л.А., Грей С., Уилсон Л., Томсон Б.Н., Шедда С., Кроу Т.С. Предоперационное иммунопитание и его влияние на послеоперационные исходы у пациентов с хорошим и недоедающим желудочно-кишечным хирургическим вмешательством: рандомизированное контролируемое исследование. Eur J Clin Nutr. 2013; 67: 802–807. [PubMed] [Академия Google]
51. Марано Л., Порфидия Р., Пеццелла М., Грассиа М., Петрилло М., Эспозито Г., Браччо Б., Галло П., Боккарди В., Козенца А. и др. Клинико-иммунологическое влияние раннего послеоперационного энтерального иммунопитания после тотальной гастрэктомии у больных раком желудка: проспективное рандомизированное исследование.


