Миофасциальный синдром лечение с помощью мягкой мануальной терапии
Миофасциальный синдром. Фрагмент интервью доктора Власенко каналу «Нейромир-ТВ
Существует выражение: «Позвоночник — ключ к здоровью». Не станем этого отрицать, но и возлагать на позвоночник ответственность за все боли в спине тоже не следует. Ведь анатомически спина состоит ещё из рёбер, лопаток, различных связок и множества мышц. А они и без помощи позвоночника способны причинять поистине адские муки, которые действительно можно принять за симптомы грыжи диска или корешкового синдрома.
Взять, к примеру, мышечный спазм. Считается, что мышцы составляют около 45% нашего организма. Поэтому нет ничего удивительного в том, что мышечный спазм может возникнуть буквально всюду и при этом вызвать сильнейшую боль. Кстати, это подтвердит любая рожавшая женщина. Ведь боль и схватки во время родов — это не что иное, как спазм мышц матки. Матка состоит из мышц, которые являются самыми сильными в теле женщины. Ещё один яркий пример мышечных болей — головная боль мышечного напряжения. Тут, как Вы видите, уже в самом названии заложено указание на причину боли — мышечное напряжение.
Я привожу эти примеры только для того, чтобы Вы, уважаемый читатель, взглянули на вопрос «Почему болит спина?» с новой для себя точки зрения. Хотя, на самом деле, ничего нового в ней нет, просто Вы могли раньше не знать о том, что виновниками боли в спине чаще всего являются вовсе не смещённые позвонки и диски, а мышечные спазмы. А если быть совсем точным — спазмы отдельных волокон в мышцах спины, шеи или поясницы. Об этом, кстати, убедительно свидетельствуют и данные статистики, и современные научные исследования.
«А как же остеохондроз и грыжа диска?» — спросите Вы. А их никто и не отменял. Только вот роль остеохондроза и грыж в возникновении болей сильно преувеличена.
При жалобах на боль в спине пациенту делают МРТ и обнаруживают остеохондроз или грыжу диска. Пациента лечат, и боль проходит. Но, если сделать повторное МРТ, то выяснится, что и остеохондроз, и грыжа диска остались на прежнем месте. Так почему же болела спина? Объяснение этому довольно простое — виновниками боли были не они. И если мы снова обратимся к статистике, то узнаем, что причиной боли в спине в 75–85% случаев служат мышечные спазмы. А грыжа и остеохондроз могут присутствовать, но никогда не беспокоить человека!
Мышечная боль. Что такое миофасциальный синдром?
Начнём со слова «синдром». Это почти синоним слова «болезнь». Разница лишь в том, что симптомы болезни имеют и общий механизм развития, и общее происхождение. А симптомы, составляющие синдром, имеют только общий механизм развития, а происхождение у них — разное. Проще понять на примере. Все симптомы сальмонеллёза имеют общее происхождение — они вызваны бактериями-сальмонеллами. Следовательно, сальмонеллёз — это болезнь. А вот симптомы миофасциального синдрома имеют различное происхождение: нарушение нервно-мышечной проводимости, перегрузка, усталость, стрессы, нарушение обмена веществ, «сидячий» образ жизни, вредные привычки, травмы и т.д. Поэтому миофасциальный синдром и называется «синдромом».
Теперь — «миофасциальный». Это слово состоит из двух слов: «мио» — мышца и «фасция» — мышечная оболочка, которой покрыта каждая мышца нашего тела. Мышцы и фасции неотделимы друг от друга: вместе работают и вместе болеют. И лечить их тоже следует вместе. Сразу договоримся: для простоты мы будем говорить не «мышцы и фасции», а просто — «мышцы». Но, справедливости ради, всё же начнём именно с фасции.
Фасция — это мышечная оболочка, которая иногда укорачивается, наподобие того, как «садятся» вещи при неправильной стирке. Происходит это по разным причинам, например, от малоподвижного образа жизни или от травмы.
Этот патологический процесс называется мышечно-фасциальное укорочение. Под натиском этой патологии, организм будет приспосабливаться к нарастающим патологическим изменениям и держать самостоятельную оборону до тех пор, пока хватает сил. Всё это время нагрузку будут брать на себя здоровые мышцы, компенсируя все недочёты. Однако даже здоровые мышцы не смогут бесконечно выдерживать перегрузку, поэтому тоже начнут слабеть и сжиматься. Таким образом, патологический процесс, перекидываясь с одной мышцы на другую, постепенно охватит всю мускулатуру спины и конечностей. Сначала это изменит осанку, потом перегрузит позвоночник, приведёт к формированию межпозвонковых грыж и протрузий. И наконец, исчерпав возможность компенсации, организм подаст сигналы «SOS» — возникновением боли. Именно так выглядит миофасциальный синдром.
Мы привыкли думать, что боль возникает из-за того, что человек поднял тяжесть, «отлежал» шею или резко наклонился. Но это не так. Перечисленные обстоятельства лишь переводят болезнь в открытую фазу.
Типичные ошибки при лечении боли в спине
Многие люди, впервые ощутив боль в спине или в другой части тела, предпринимают отчаянные попытки «лечиться» упражнениями. Это происходит под влиянием бытующего мнения о «закачивании» мышечного корсета. Такая точка зрения довольно наивна. Она не учитывает того, что больная мышца требует лечения, а не нагрузки. Никому ведь не придёт в голову лечить боль в момент растяжения или перелома ноги при помощи бега — «хромай, но беги».
Нельзя путать лечение и реабилитацию. Разница между двумя этими понятиями — огромна. Лечение — это борьба с болезнью, а реабилитация — это наверстывание упущенного за то время, пока человек болел. Подмена лечебного процесса реабилитацией — очень недальновидный шаг. Ведь восстановительные упражнения — это не просто физкультура. Они и называются восстановительными именно потому, что выполнять их следует на последнем — восстановительном этапе лечения, после затухания болезни. Но ни в коем случае не в острый или подострый периоды, когда болезнь находится на пике! Иначе велика опасность надорвать компенсаторные силы организма, которые и так находятся на пределе.
Другое распространённое заблуждение — это «вправление» позвонков. Неопытный пациент, впервые столкнувшийся с болью в спине, чаще всего рассчитывает на то, что ему всё «по-быстрому вправят» и делу конец. Как далёк он от истины! Ведь к моменту появления боли между большинством мышц уже нарушилось равновесие. А если сравнить позвоночник и мышцы с мачтой и канатами, то станет понятно, что неравномерно и несимметрично натянутые канаты способны запросто перекосить мачту.
Обычно при осмотре пациентов четко видна асимметрия многих мышц. Например, левые мышечные группы перетягивают правые, передние мышцы напряжены сильнее, чем задние, а глубокие — больше, чем поверхностные. Именно в результате этого наша «мачта» и перекашивается. Поэтому, если мы ограничимся «вправлением» позвонков, не расслабив как следует мышцы, то натянутые мышцы спины будут снова и снова «смещать» позвонки. Поэтому, прежде всего, необходимо вернуть мышцам нормальное состояние, освободив их от напряжения. И только потом «вправлять» позвонки и «закачивать» мышечный корсет. Но чаще всего, после расслабления мышц позвонки сами «встают» на место, получив долгожданную свободу.
Симптомы миофасциального синдрома
Бывает, что у разных заболеваний — похожие симптомы, например, боль. Говоря о миофасциальном синдроме, мы не забываем, что существуют грыжа диска, остеохондроз и другие заболевания. Ведь нередко бывает так, что у человека одновременно присутствует две или три болезни, причём в разных стадиях. Например, неактивная грыжа диска и обострение миофасциального синдрома. Поэтому важно различать, что именно в данный момент беспокоит пациента. Поэтому чтобы по-настоящему вылечить болезнь, её, прежде всего, необходимо распознать среди нагромождения активных и неактивных симптомов.
Говоря о миофасциальном синдроме, мы не забываем, что существуют грыжа диска, остеохондроз и другие заболевания. Ведь нередко бывает так, что у человека одновременно присутствует две или три болезни, причём в разных стадиях. Например, неактивная грыжа диска и обострение миофасциального синдрома. Поэтому важно различать, что именно в данный момент беспокоит пациента. Поэтому чтобы по-настоящему вылечить болезнь, её, прежде всего, необходимо распознать среди нагромождения активных и неактивных симптомов.
Симптомы миофасциального синдрома — это:
- триггерные точки;
- зоны отражённой боли;
- многочисленные вегетативные нарушения.
Теперь давайте разберём каждый из них по отдельности.
Триггерные точки
Миофасциальный синдром зарождается в толще мускулатуры с микроскопически мелких мышечных спазмов. Постепенно зона спазма достигает значительного для микромира размера. Количество таких участков увеличивается, они уплотняются и становятся невероятно болезненными. Их называют триггерные точки — от английского слова «триггер», обозначающего в данном случае механизм, запускающий болевой миофасциальный синдром.
Обратите внимание, триггерные точки — это специфический симптом, присущий только(!) миофасциальному синдрому. Триггерные точки коренным образом отличают миофасциальный синдром от всех остальных болезней: остеохондроза, грыжи диска и т.д.
Лечение триггерных точек в клинике «Спина Здорова» проводится по американской методике мягкой мануальной терапии, описанной в книге Тревел и Симонс «Миофасциальные боли и дисфункции».
Если Вы случайно обнаружили у себя подобные болезненные точки в разных частях тела, то вероятность миофасциального синдрома очень высока. Но окончательно удостовериться в этом помогут два других симптома.
Зоны отражённой боли
Отражённая боль подобна солнечному зайчику, падающему на стену. Хотя стена и светится, но любому взрослому человеку понятно, что это всего лишь отражение солнца. Так же и отражённая боль ощущается вдалеке от того места, где сокрыт её истинный источник. Проявляться отражённая боль может по-разному: и самостоятельно, и одновременно с болью в самой триггерной точке.
Вегетативная дисфункция
Вегетативными называют все процессы, которые поддерживают и саму жизнь организма, и его работу. Сюда относится дыхание, питание и выделение, сон и бодрствование, обогрев тела в холод и охлаждение в жару и многое другое. Любое нарушение этих процессов принято называть вегетативной дисфункцией.
В простых случаях миофасциального синдрома вегетативная дисфункция едва уловима. Она проявляется припухлостью больного места, изменением цвета кожи или нарушением потоотделения. Но когда миофасциальный синдром выражен сильно или длительно, то вегетативная дисфункция приобретает весьма яркие черты. Появляются утренняя скованность, головокружения, тошнота, иногда рвота, заложенность ушей, ком в горле и тревога. Возникают общая слабость, быстрая утомляемость, раздражительность, подавленность, плохое настроение и плаксивость, бессонница ночью и сонливость днём, рассеянность внимания и снижение памяти. Часты нарушения работы внутренних органов: боли в животе, сердцебиение, нехватка воздуха. Головные боли, ощущение сдавливания головы, туловища или конечностей.
Однако все перечисленные вегетативные нарушения, пациенты связывают с чем угодно, но только не с мышцами. Поэтому к мануальному терапевту обращаются в самую последнюю очередь, тем самым позволяя болезни распространить своё влияние.
Поэтому к мануальному терапевту обращаются в самую последнюю очередь, тем самым позволяя болезни распространить своё влияние.
Болевые зоны различных мышц
Миофасциальный синдром лестничных мышц
Миофасциальный синдром мышцы, поднимающей лопатку
Миофасциальный синдром ромбовидной мышцы
Миофасциальный синдром верхней задней зубчатой мышцы
Миофасциальный синдром передней зубчатой мышцы
Миофасциальный синдром большой грудной мышцы
Миофасциальный синдром малой грудной мышцы
Миофасциальный синдром двуглавой мышцы
Миофасциальный синдром плечевой мышцы
Миофасциальный синдром клювовидно-плечевой мышцы
Миофасциальный синдром трёхглавой мышцы
Миофасциальный синдром дельтовидной мышцы
Миофасциальный синдром большой круглой мышцы
Миофасциальный синдром малой круглой мышцы
Миофасциальный синдром подлопаточной мышцы
Миофасциальный синдром трапециевидной мышцы
Миофасциальный синдром широчайшей мышцы спины
Миофасциальный синдром многораздельной мышцы груди
Миофасциальный синдром подвздошно-рёберной мышцы груди
Красным обозначены зоны отражённой боли, крестиком — мышечные триггерные точки; на цветных рисунках изображены сами мышцы, вызывающие данную боль.
Запишитесь на диагностику Миофасциального синдрома
- Протестириуем мышечную систему на предмет латентных и активных триггерных точек, чтобы устранить боль и восстановить здоровье мышц, предотвратить развитие патологий.

- Продолжительность диагностики — 30 минут. Это полноценное обследование, а не 2-х минутные «ощупывания» для галочки.
- Диагностику проводит лично доктор Власенко А.А., врач с 30-летним опытом, эксперт в области лечения миофасциального и корешкового синдромов.
Причины мышечной боли. В чём причины миофасциального синдрома?
Подъём тяжести, переохлаждение, негативные эмоции. Что связывает все эти факторы и мышечную боль?
Острая перегрузка мышц. Как правило, если боль в спине возникает из-за подъёма тяжести, наклона, неловкого движения или травмы, то она не вызывает вопросов, настолько очевидны её причины. Существует также хроническая перегрузка мышц, и возникает она из-за сколиоза, нарушений осанки или однообразной позы, например, при сидячем образе жизни. Однако хроническую мышечную перегрузку, из-за её главенствующего патологического влияния на организм, мы обсудим отдельно.
Нарушения обмена веществ. Это и избыточный вес, гормональная недостаточность, анемии, низкий уровень гемоглобина, витаминов, кальция, натрия и железа. Кроме того, роковое влияние на обменные процессы оказывают различные токсины: начиная от вирусных и микробных (вспомните мышечную ломоту в теле при простуде), заканчивая токсическими продуктами курения, алкоголя или наркотиков. В общем, любая интоксикация серьёзно нарушает питание мышечных клеток, приводит к перенапряжению и развитию миофасциального синдрома.
Ещё одна причина болей — переохлаждение. Тепло в организме вырабатывают именно мышцы. Недаром при активных движениях человеку становится жарко, а замёрзнув, он дрожит от холода. Дрожь — это предельно интенсивная работа мышц по выработке тепла. Сильное переохлаждение способно вызвать перегрузку, приводящую к патологическому напряжению и болевому миофасциальному синдрому.
Эмоциональные нарушения. На этой причине сделаем акцент. Знаете, почему? Потому что большинство людей не догадывается о связи между эмоциями и мышцами, а эта связь настолько существенна, что пренебрегать ей никак нельзя! И раз уж мы заговорили об эмоциональном стрессе, нужно понимать, что в большом городе даже самый бесконфликтный и здоровый образ жизни связан с угнетением психики. Искусственный свет, шум улиц, недосыпание и прочие факторы мегаполиса катастрофически перегружают симпатическую систему, которая служит стартером мышечного перенапряжения. Эмоциональная перегрузка — весомая и весьма значимая причина, усиливающая патологическое мышечное напряжение — учитывайте это, анализируя свои боли.
Знаете, почему? Потому что большинство людей не догадывается о связи между эмоциями и мышцами, а эта связь настолько существенна, что пренебрегать ей никак нельзя! И раз уж мы заговорили об эмоциональном стрессе, нужно понимать, что в большом городе даже самый бесконфликтный и здоровый образ жизни связан с угнетением психики. Искусственный свет, шум улиц, недосыпание и прочие факторы мегаполиса катастрофически перегружают симпатическую систему, которая служит стартером мышечного перенапряжения. Эмоциональная перегрузка — весомая и весьма значимая причина, усиливающая патологическое мышечное напряжение — учитывайте это, анализируя свои боли.
И, наконец, назовём имя самой распространенной, и, пожалуй, основной причины миофасциального синдрома. Она носит название мышечный дисбаланс.
Мышечный дисбаланс. Хроническая мышечная перегрузка — главная опасность
Что такое мышечный дисбаланс? Равновесие между какими мышцами нарушается при нём? Бытует мнение, что мышечный дисбаланс — это нарушение между так называемыми противодействующими мышцами-антагонистами, то есть, сгибающими и разгибающими, передними и задними, глубокими и поверхностными. Но на самом деле мышечный дисбаланс — это нарушение равновесия между фазической и тонической мускулатурой.
По своим функциям мышцы нашего тела делятся на две группы. Одни выполняют движение, и называются двигательными, динамическими, или фазическими. Другие удерживают позу, противодействуя гравитационным силам притяжения земли и давлению на нас атмосферы. Эти мышцы называются позно-тоническими, тоническими, или постуральными. Во время движения работают все группы мышц. Например, при ходьбе двигательные мышцы «идут», а позно-тонические держат тело вертикально. Поэтому рабочая нагрузка на обе группы распределяется равномерно и сбалансированно. Когда же человек неподвижен, например, сидит, то у него работают только тонические мышцы, а двигательные — бездействуют.
Жизнь современного человека обделена движением.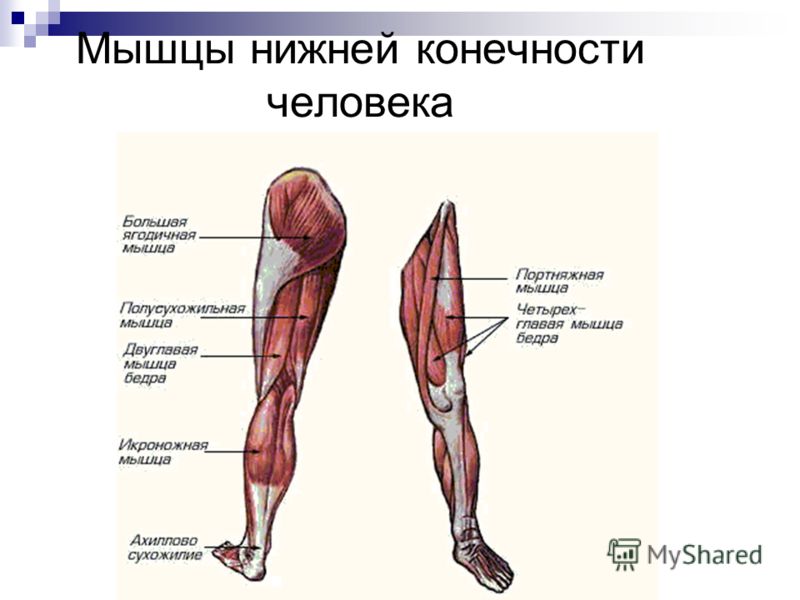 Сегодня с самого детства преобладают статика и однообразные позы. А если сюда прибавить нарушения осанки и сколиоз, которые сами по себе являются статической перегрузкой, то становится очевиден масштаб проблемы. Статическое однообразие формирует усталостное перенапряжение тонических мышц, от этого они сжимаются и «деревенеют», а двигательные, напротив, дряхлеют от продолжительного бездействия.
Сегодня с самого детства преобладают статика и однообразные позы. А если сюда прибавить нарушения осанки и сколиоз, которые сами по себе являются статической перегрузкой, то становится очевиден масштаб проблемы. Статическое однообразие формирует усталостное перенапряжение тонических мышц, от этого они сжимаются и «деревенеют», а двигательные, напротив, дряхлеют от продолжительного бездействия.
Именно такое соотношение, когда тонические мышцы перегружены работой, а двигательные мышцы расслаблены от безделья, принято называть мышечным дисбалансом.
Рано или поздно мышечный дисбаланс приводит к появлению локальных мышечных спазмов. Начавшись из-за хронической мышечной перегрузки, спазмы усиливаются под влиянием причин «второй очереди». Усугубляет проблему то, человек не может ощутить мышечный дисбаланс, в отличие от травмы, тяжести или переохлаждения. Незримость начального этапа болезни позволяет ей глубоко корениться и распространить свои ростки повсеместно.
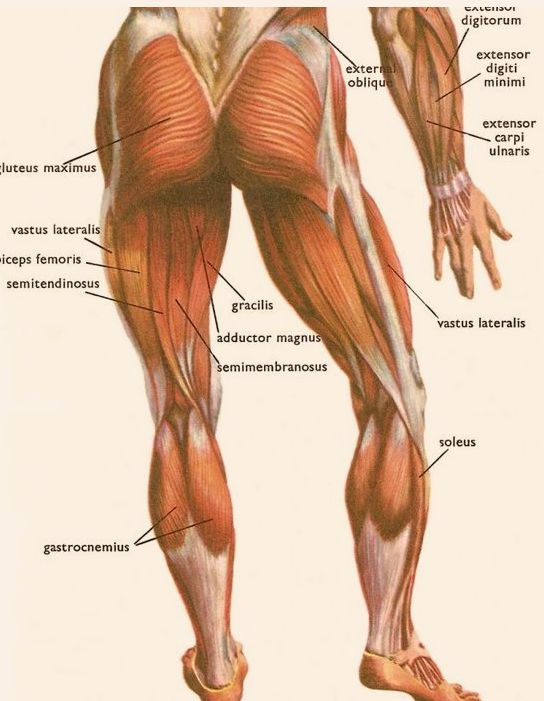
Болевые зоны различных мышц
Миофасциальный синдром подвздошно-рёберной мышцы
Миофасциальный синдром подвздошно-поясничной мышцы
Миофасциальный синдром многораздельной мышцы
Миофасциальный синдром мышц промежности
Миофасциальный синдром грушевидной мышцы
Миофасциальный синдром малой ягодичной мышцы
Миофасциальный синдром средней ягодичной мышцы
Миофасциальный синдром мышц живота
Миофасциальный синдром камбаловидной мышцы
Красным обозначены зоны отражённой боли, крестиком — мышечные триггерные точки; на цветных рисунках изображены сами мышцы, вызывающие данную боль.
Эффективное лечение мышечной боли.
 Мануальное лечение болевого миофасциального синдрома
Мануальное лечение болевого миофасциального синдромаКак же вернуть мышцам утраченное равновесие? Задача эта хотя и трудная, но вполне реальная. Мануальное лечение и умеренная физическая нагрузка обеспечат им полноценное и качественное выздоровление. И не важно, чем Вы будете заниматься: плаванием, пилатесом, тренажёрами или лечебной физкультурой, главное, чтобы спортивная нагрузка не превышала Вашу физическую подготовку и выполнялась в уместный момент времени.
Обратите внимание! Причиной 90% болей в спине является миофасциальный синдром.
Для любого заболевания существуют основные, вспомогательные и общеукрепляющие методы лечения. Без основных — не обойтись, вспомогательные усиливают действие основных, а общеукрепляющие способствуют восстановлению организма. Чисто теоретически лучший результат даст одновременная комбинация всех воздействий, но на практике это выльется либо в очень хлопотное, либо в неоправданно дорогое лечение. Поэтому самым рациональным выбором, по-прежнему, остаётся основной метод, дополняемый, по возможности, вспомогательными. И тут возникает вопрос, какой же метод лечения миофасциального синдрома считать основным? Чтобы разобраться в этом, дадим краткую характеристику самым распространённым методам.
Медикаментозное лечение. При возникновении болевого приступа он может нарастать лавинообразно, активируя всё новые и новые триггерные точки. Следовательно, если сейчас у Вас нет лучшего варианта, то обязательно принимайте лекарство. Чаще всего используют анальгетики, нестероидные противовоспалительные средства (НПВС) и миорелаксанты. Запомните, как аксиому, — боль нельзя терпеть.
Некоторые люди игнорируют любые таблетки из-за возможного побочного действия. Но ни одно лекарство на свете не сравнится с «побочным действием» боли. Потому что даже незначительная, но постоянная боль является фактором стресса. Она серьёзно истощает и подавляет нервную систему. Может показаться неожиданным, но слово «подавленность», по-латински — «depressio», означает самую настоящую депрессию. Иными словами, даже слабая, но продолжительная боль постепенно подавляет нервную систему, формируя соматоформные депрессивные состояния, неизбежным следствием которых становится закрепление и фиксация самой боли. Создаётся порочный круг: мышечное напряжение — боль — мышечное напряжение.
Может показаться неожиданным, но слово «подавленность», по-латински — «depressio», означает самую настоящую депрессию. Иными словами, даже слабая, но продолжительная боль постепенно подавляет нервную систему, формируя соматоформные депрессивные состояния, неизбежным следствием которых становится закрепление и фиксация самой боли. Создаётся порочный круг: мышечное напряжение — боль — мышечное напряжение.
Минусы медикаментозного лечения миофасциального синдрома в том, что его нельзя применять долго. Поэтому при выраженном, распространённом и продолжительном мышечном напряжении итоговая эффективность медикаментов невысока, им просто не хватает времени и мощности, чтобы освободить мышцы от напряжения и преодолеть болезнь.
Иглорефлексотерапия. Неплохой способ расслабить мышцы, но найти толкового специалиста — это редкая удача, их единицы. Поэтому чаще всего стоимость иглотерапии превышает её эффективность. Здоровье — это не то, с чем можно легкомысленно экспериментировать, используя экстравагантные способы лечения, тем более, когда существуют верные и доступные решения. Таково моё мнение.
Физиотерапия боли и лечебная гимнастика при боли являются вспомогательными видами лечения. В правильно выбранный момент вполне оправдывают возложенные на них задачи. Однако, если лечебная физкультура назначается преждевременно, то вероятность нового обострения боли весьма высока. Во время лечения в клинике «Спина Здорова», врач порекомендует вам необходимые упражнения. Оптимальным вариантом являются занятия пилатесом.
Мануальное лечение миофасциальных болевых синдромов по праву заслуживает самых высоких оценок. Руки человека — это самый мягкий, чуткий, умелый… в общем, самый-самый во всех смыслах «инструмент». Недаром признаком добротности и высокого качества всегда считалась «ручная работа». Посудите сами, как таблетка может «вправить» позвонок? А мануальная терапия может. Снять мышечное напряжение и боль, устранить блоки суставов — да мало ли, что ещё под силу рукам человека и мануальной терапии. Конечно, существуют болезни, которые эффективнее лечить приборами, медикаментами или скальпелем, но лечение миофасциальных болевых синдромов — здесь бесспорное лидерство за мануальной терапией.
Снять мышечное напряжение и боль, устранить блоки суставов — да мало ли, что ещё под силу рукам человека и мануальной терапии. Конечно, существуют болезни, которые эффективнее лечить приборами, медикаментами или скальпелем, но лечение миофасциальных болевых синдромов — здесь бесспорное лидерство за мануальной терапией.
В клинике «Спина Здорова» мы используем все методы мягкой мануальной терапии:
1
релаксация / ПИР
Обеспечивает предварительное расслабление мышц и гарантирует полную безопасность последующих воздействий. Каждый сеанс мы начинаем с ПИР.
Устраняет блоки и восстанавливает подвижность позвоночника и суставов. Аккуратными движениями мягко поправляет шею, позвоночник, суставы рук и ног.
Вызывает потрясающий эффект мышечного расслабления и надёжно устраняет боль.
Очень мягкое локальное воздействие с переменной амплитудой для коррекции позвонков и суставов.
Врач фиксирует пациента в специальных позах, устраняя этим боль и сильное перенапряжение.
6
Миофасциальный релиз
Освобождает мышцы и позвонки от зажимов, благодаря чему они безболезненно «встают на место».
Самым эффективным методом мануальной терапии для борьбы с миофасциальным синдромом считается миофасциальный релиз, от английского слова «релиз» — освобождение, избавление. Это проверенный способ, позволяющий очень качественно и мягко освобождать мышцы от напряжения, излечивая человека.
Квалификация врачей клиники «Спина Здорова» позволяет свободно использовать эти и другие методы для лечения миофасциального синдрома. К тому же, в каждом конкретном случае, мы сочетаем их, учитывая эффект синергии.
Что такое синергия?
Синергия – это не просто нагромождение разных воздействий, это правильная последовательность в сочетании методов. Синергия приводит к дополнительному качеству лечения. Пример из жизни – наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой — можете и за минуту не управиться. То есть, действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе – есть разница? В этом и заключается эффект синергии – она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
Синергия приводит к дополнительному качеству лечения. Пример из жизни – наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой — можете и за минуту не управиться. То есть, действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе – есть разница? В этом и заключается эффект синергии – она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
Профилактика миофасциального синдрома
Чтобы избежать рецидивов, нужно, для начала, избавиться от заболевания полностью. А дальше — снижайте факторы риска. Создавайте себе удобные условия для сна и работы. Следите за своим весом и правильным питанием. Поддерживайте свою физическую активность. Но главное — не пренебрегайте своим здоровьем и не экономьте на нём. Не пускайте дело на самотёк. После выздоровления старайтесь делать хотя бы по одному поддерживающему сеансу мягкой мануальной терапии один раз в три-шесть месяцев — это поможет существенно снизить факторы риска. Помните: ваше здоровье, в первую очередь, нужно вам!
Преимущества лечения в клинике «Спина здорова»
- Гарантия полноценного и квалифицированного лечения. Слово «полноценное» является ключевым в нашей работе.
- Высокая квалификация и большой практический опыт — 30 лет.
- Каждый случай мы рассматриваем индивидуально и всесторонне — никакого формализма.
- Эффект синергии.
- Гарантия честного отношения и честной цены.
- Расположение в двух шагах от метро в самом центре Москвы.
Стоп сигналы: чем опасно плоскостопие
Врачи медцентра «Олимп здоровья» рассказали, что поможет при патологиях развития стопы
Вальгусная деформация первого пальца стопы и поперечное плоскостопие являются одними из самых распространенных заболеваний человека — по данным ВОЗ ими страдают почти 75% взрослого населения. Поскольку эти патологии затрагивают костные своды, излечиться от них не просто. Но предотвратить или купировать симптомы — можно.
Поскольку эти патологии затрагивают костные своды, излечиться от них не просто. Но предотвратить или купировать симптомы — можно.
Как взаимодействуют мышцы при движении
Движение — одна из самых сложных выполняемых нашим организмом функций, в которой задействованы десятки разных групп мышц. Долгое время движение изучалось как часть механики, пока не оказалось, что механистический анализ не дает полной картины того, что происходит с нашим телом, когда мы ходим, бежим или стоим.
Поэтому с середины прошлого века стали предприниматься попытки объяснить процесс движения более сложными методами. Тогда же появилась гипотеза о том, что наш мозг, координируя работу тела при движении, управляет не каждой мышцей в отдельности — он управляет цепями мышц, которые получили название миофасциальных. В состав миофасциальных цепей входят — мышцы, фасции (соединительнотканные оболочки, покрывающие органы, сосуды и нервы подобно футляру), сухожилия, периост (или надкостница — ткань, окружающая кость снаружи) и связки. Один из теоретиков системы миофасциальных цепей Томас Майерс назвал их анатомическими поездами, выполняющими в нашем теле статические и динамические задачи, двигаясь по строго очерченным «рельсам» — меридианам. Любое напряжение, фиксацию, расслабление и большинство двигательных действий можно распределить по этим линиям. Внутрь миофасциальной паутины, которой переплетено все наше тело, интегрированы абсолютно все мышцы. Любая задача решается ими сообща, всей цепью. И если одна из мышц ослабляется, ее функции компенсируют другие группы мышц. Майерс выделил и описал 12 миофасциальных меридианов человеческого тела, проходящих по всей поверхности и в глубине тела, причем все они начинаются в стопе, и это помогает по-новому взглянуть на значение правильного свода стопы для нашего тела. Не случайно подиатрия, занимающаяся лечением заболеваний стопы и голени, и аккумулировавшая знания ортопедии, травматологии, сосудистой, гнойной и нейрохирургии, выделена сегодня в отдельную врачебную специальность.
Амортизация как главная функция стопы
«Стопа — это наш фундамент, — говорит мануальный терапевт, педиатр Центра семейной медицины «Олимп здоровья» Евгений Мирошников. — В ней начинается и завершается движение, она определяет силу мышечной нагрузки при перемещении тела в пространстве. Поэтому дисбаланс стопы чреват разбалансировкой во всем теле».
Правильное строение стопы обеспечивает важнейшую для нашего тела амортизацию при движении. Если стопа в силу своей патологии бездействует, «ударная волна» по закону миофасциальных цепей распространится вверх, по всему по скелету, сообщая излишнюю нагрузку суставам — коленным, бедренным, тазовым, поясничным. И чем более выражены отклонения в стопе, тем выше нагрузка на другие звенья цепи и позвоночник. Так что представление о безобидности плоскостопия — очень серьезное заблуждение, от которого необходимо избавляться.
«Теория миофасциальных цепей не просто объясняет связь всего со всем в нашем теле, но и помогает понять, почему болит иногда в одном месте, а лечить нужно другое, — говорит Евгений Мирошников. — И если вы годами безуспешно пытаетесь вылечить шею, колени или тазобедренные суставы, возможно, вам стоит начать с диагностики стопы».
Строение стопы: какие симптомы должны насторожить
В идеале стопа имеет арочный свод, образуемый продольным и поперечным основанием. Плоскостопием называется опущение одного из этих сводов. Уплощение продольного свода стопы приводит к развитию продольного плоскостопия, а переднего отдела стопы — к поперечной и вальгусной деформации (так называемой «косточки» у основания большого пальца). Плоскостопие может сопровождаться и другими деформациями стопы.
Врожденное плоскостопие встречается редко и в основном затрагивает продольный свод. Его причиной могут стать пороки развития структурных элементов стопы во внутриутробном периоде. В подавляющем большинстве случаев деформация стопы — это то, к чему мы с возрастом буквально приходим своими ногами. Причин приобретенных деформаций стопы может быть множество — нарушения кальций-фосфорного обмена, параличи и парезы мышц нижних конечностей, последствия неправильно сросшихся переломов, наследственная предрасположенность, перегрузки нижних конечностей, избыточный вес и другие неблагоприятные факторы.
Причин приобретенных деформаций стопы может быть множество — нарушения кальций-фосфорного обмена, параличи и парезы мышц нижних конечностей, последствия неправильно сросшихся переломов, наследственная предрасположенность, перегрузки нижних конечностей, избыточный вес и другие неблагоприятные факторы.
«Сидячий образ жизни — также один из триггеров развития плоскостопия, — поясняет Евгений Мирошников. — Сначала «сидячие» паттерны приводят к нестабильности шеи, перерастяжению длинных разгибателей шеи, смещению шейных позвонков, которые начинают сдавливать позвоночную артерию и спинной мозг. Это провоцирует появление неврологических жалоб — головокружений, головных болей, шаткости, ухудшения зрения, снижения когнитивных функций. А запущенные проблемы с шеей приводят к нарушению иннервации мышц, в том числе слабости мышц, поднимающих свод стопы. Привычка многих людей сидеть не на седалищных буграх, а на крестце может стать причиной нестабильности таза, синдрому грушевидной мышцы, проблем с поясницей и так далее. Проблемы поясничного отдела также могут повлечь за собой компрессию периферических нервов, слабость в ногах и опять же — плоскостопие».
Заметить первые симптомы этого опасного недуга несложно — достаточно лишь визуально изучить отпечаток своей стопы на предмет уменьшения арочного пространства. Об этом же скажут и сильно изношенная внутренняя сторона обуви, беспричинное быстрое утомление ног, усталость, тяжесть, судороги и отечность, а в запущенных стадиях — боли, отеки лодыжек, утолщение стопы и изменившийся в большую сторону размер обуви.
Когда еще не поздно предотвратить деформацию стопы
Понимание «цепной» природы движения изменило и подход к лечению деформации стопы. Сегодня медицинское сообщество признало бесперспективность ортопедической концепции в лечении плоскостопия — то есть механической, посредством жесткой обуви, фиксации стопы в нужном положении. Как показала практика, это не только не приводило к нужному эффекту, но и пагубно сказывалось на развитии других мышц.
«Ортопедическая обувь с жесткой подошвой, высоким задником и небольшим каблуком полностью выключает движение в голеностопном суставе, — поясняет Наталия Кудрявцева, инструктор-методист по адаптивной физической культуре Олимпа здоровья. — Мышцы, которые идут от стопы через голеностоп и крепятся вокруг колена, перестают работать. Стопа становится ригидной, атоничной. Поэтому сегодняшние рекомендации ортопедов и подиатров сводятся к хождению босиком или в правильной обуви по разным неровным поверхностям, чтобы нагрузка распределялась полностью и равномерно по всей стопе. Так достигается физиологически правильное движение стопы, при котором она сгибается в костно-фаланговых суставах. А при хождении по ровному асфальту нагрузку получают только пятка и пальцы».
Принятая сегодня во врачебной практике нейроортопедическая концепция исходит из того, что необходимо стимулировать мышцы, которые должны приподнимать кости стопы. Это поможет сделать, в том числе, ортез полного контакта, то есть индивидуальную ортопедическую стельку.
«Не путайте ее с теми, что покупаются готовыми в магазинах обуви или даже ортопедических салонах, — предупреждает Евгений Мирошников. — Ортопедическая стелька изготавливается персонально, в зависимости от возраста и веса. Чтобы понимать, как она работает, важно знать, что даже коррекционный клинышек размером со спичку может поменять всю биомеханику стопы и соответственно тела».
К сожалению, действенным средством против патологии стопы ортез является лишь до шести лет — именно в этом возрасте завершается формирование свода стопы и неизлеченные к этому времени нарушения становятся необратимыми. Хорошая новость в том, что неприятные симптомы, связанные с деформацией стопы, купировать все-таки можно.
«После шести лет мы не можем повлиять на формирование свода, и для лечения его патологий подключается уже целый комплекс мер, — говорит Евгений Мирошников. — Помимо ортопедических стелек, мы начинаем активно использовать ЛФК для работы со слабыми мышцами, которые поднимают свод стопы — задней большеберцовой, передней большеберцовой и длинной малоберцовой.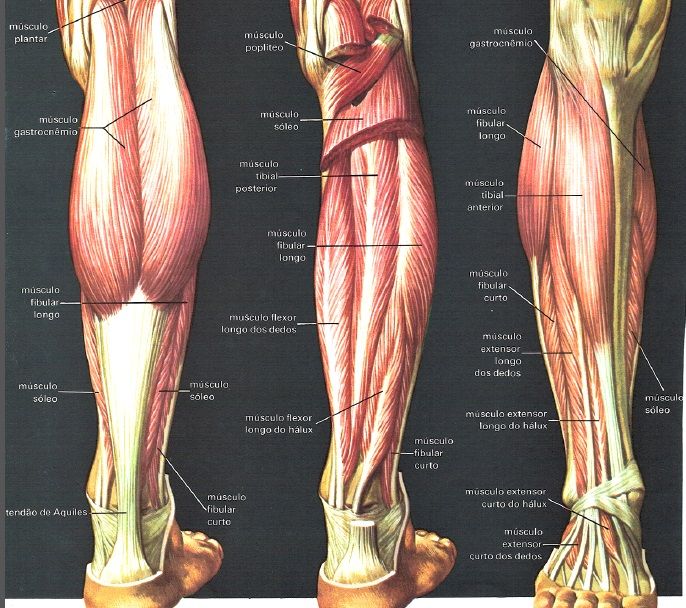 В рамках миофасциальной диагностики проверяется состояние мышц таза, чтобы исключить их разбалансированность, которая может привести к функциональному укорочению одной из ног. Эта диагностика первична по отношению к стопе — если таз разбалансирован, разобраться с этой проблемой нужно в первую очередь. Далее проводится мануальное мышечное тестирование мышц, поднимающих свод стопы, проверяются все мышечно-фасциальные цепи на предмет возможной компрессии нервов, на подоскопе проводится осмотр стопы и ее свода. Полученные данные и станут «мерками» для индивидуальной ортопедической стельки. Я бы вообще советовал относиться к индивидуальным ортезам как к необходимому аксессуару для обуви, который стоит заказать, не дожидаясь назначения врача. Взрослые стельки прослужат как минимум пять лет, при условии обязательной коррекции каждые полгода, и их легко переставлять из одной пары обуви в другую».
В рамках миофасциальной диагностики проверяется состояние мышц таза, чтобы исключить их разбалансированность, которая может привести к функциональному укорочению одной из ног. Эта диагностика первична по отношению к стопе — если таз разбалансирован, разобраться с этой проблемой нужно в первую очередь. Далее проводится мануальное мышечное тестирование мышц, поднимающих свод стопы, проверяются все мышечно-фасциальные цепи на предмет возможной компрессии нервов, на подоскопе проводится осмотр стопы и ее свода. Полученные данные и станут «мерками» для индивидуальной ортопедической стельки. Я бы вообще советовал относиться к индивидуальным ортезам как к необходимому аксессуару для обуви, который стоит заказать, не дожидаясь назначения врача. Взрослые стельки прослужат как минимум пять лет, при условии обязательной коррекции каждые полгода, и их легко переставлять из одной пары обуви в другую».
Три признака правильной походки
По оценкам подиатров, лишь 10% людей умеют ходить физиологически правильно.
«Правильная походка — гетеролатеральна, — объясняет Евгений Мирошников. — При шаге левой ногой вперед должно уходить правое плечо, и наоборот. Правильная длина шага должна включать в работу большую ягодичную мышцу — чтобы это определить, положите ладони на ягодичные мышцы и зафиксируйте ту длину шага, при которой они начнут сокращаться. И наконец, в механике правильной походки должно быть три стадии — опора, перекат и толчок. Начинать движение нужно с пятки при приподнятом носке — отсутствие приподнятого носка приводит к шарканью при ходьбе. Другой частый изъян — утиная походка, раскачивание вбок из-за дисбаланса поясницы и таза. Такая походка означает плохую работу мышц, выносящих ногу вперед — в этом случае человеку приходится начинать движение за счет приводящих мышц. А о том, что у вас есть функциональное укорочение ноги, может рассказать звук шагов — в этом случае более громкий шаг чередуется с более тихим. На короткую ногу приходится 60%-70% веса, и, соответственно, свод стопы с этой стороны будет хуже».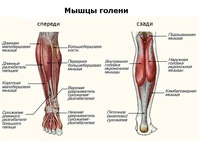
Какой должна быть качественная обувь
Важно различать дефекты походки и патологии, которые возникают из-за неправильно подобранной или некачественной обуви. Хорошая пара обуви в идеале должна иметь гибкую подошву, которая хорошо гнется в носочной и срединной части, обеспечивая плавный перекат, быть без каблука и одинаковой высоты. У нас в стопе три точки опоры — пятка, первая и пятая плюсневая кости, и наличие возвышения под пяткой прямо пропорционально увеличивает нагрузку на остальные опорные точки, приводит к чрезмерному сокращению икроножных мышц, а это, в свою очередь, — к растяжению ахиллова сухожилия, которое «потянет» за собой надкостницу. Появляются микронадрывы, кальцинация и воспаление — так вкратце выглядит механизм образования пяточной шпоры. Так что, например, женская обувь на каблуке практически вся — не физиологична, и выбирать приходится буквально между «красиво» и «полезно».
«Не пренебрегайте этими простыми рекомендациями, а при первых же визуальных отклонениях в стопе обратитесь к специалисту, — советует Евгений Мирошников. — Мануальный терапевт и подиатр помогут скомпенсировать неприятные и болевые симптомы, которые сопровождают запущенные стадии патологии стопы, выработать правильные паттерны движения и освоить принципы самопомощи, которые не заменят врача, но смогут оптимизировать качество жизни при этих заболеваниях».
Имеются противопоказания. Требуется консультация специалиста
Monger Baltic & KT Tape
ИТ ТРАКТ БЕДРА
ИТ Тракт, так называемый илиотибиальный тракт – это толстая полоска волокнистой ткани, которая находится на внешней стороне ноги. Илиотибиальный тракт начинается в области бедра и тянется до внешней стороны голени (большеберцовой кости), чуть ниже внешней поверхности коленного сустава. Функция данного тракта – это координация нескольких тонких пучков мышц для придания стабильности во внешней стороне колена.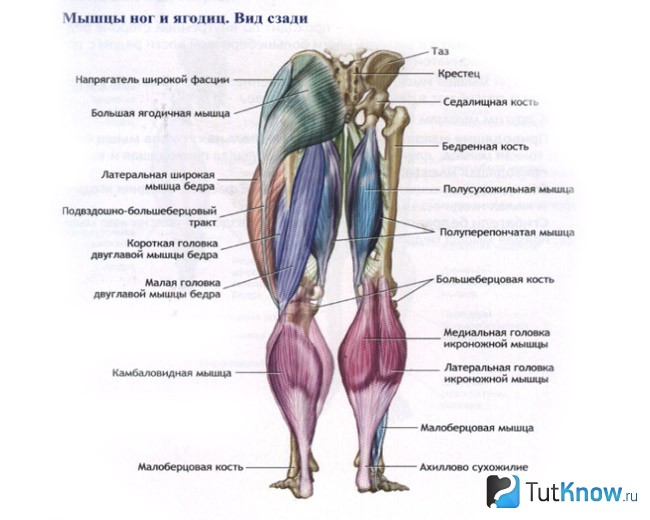
ИКРЫ НОГИ
Икры ноги состоят из двух пучков мышц. Икроножная мышцы является крупной мышцой и может быть видна с задней части ноги. Камбаловидная мышца – меньше и шире по размеру, чуть ниже икроножной. В каждой мышце есть латеральная головка и средняя головка – две половинки. Обе мышцы закреплены в задней части колена и тянутся до пятки через ахиллово сухожилие. Эти мышцы отвечают за растягивающиеся свойства ноги, например для фазы толчка во время бега.
ГОЛЕНЬ
Голень — это общее название передней части нижней кости ноги (берцовая кость) и связанных с ней мышц и сухожилий. В то время как большеберцовая кость служит для постановки пальцев и ног вниз (подошвенное сгибание), мышцы передней части ноги (в первую очередь, передняя большеберцовая кость) служат для постановки стопы вверх (сгибание назад).
ЗАДНЯЯ ЧАСТЬ ГОЛЕНИ
Эта часть голени является общим названием для передней части нижней кости ноги (берцовая кость) и связанных с ней мышц и сухожилий. В то время, как мышцы на передней части ноги (в первую очередь передняя большеберцовая кость) служат для постановки пальцев и стопы вверх (сгибание), большеберцовые верхние кости служат для постановки пальцев и стоп вниз (подошвенное сгибание).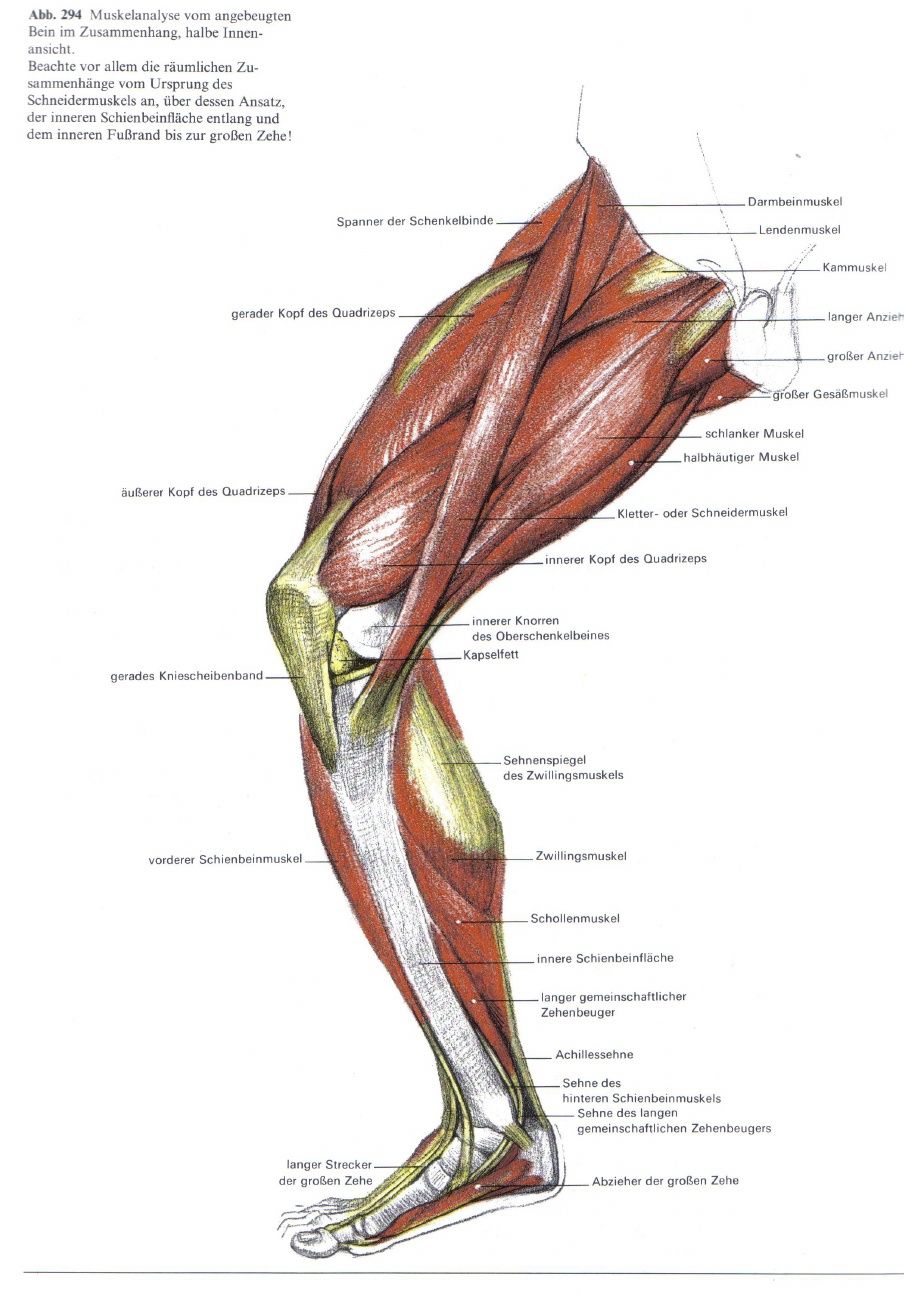
КВАДРИЦЕПСЫ
Квадрицепсы – это большой набор мощных мышц, которые охватывают переднюю часть бедра от бедер до колен и служат, как сгибатели бедра и коленные экстендеры. Квадрицепсы состоят из 4 типов мышц: прямая мышцы бедра, латеральная мышца, медиальная мышца и промежуточная мышца. Если квадрицепсы травмированы или не функционируют правильно, то возможны судороги. Растяжение связанные с микро-растяжениями в данном типе мышц, судороги и напряжение, вызванные микро-трещинками в мышцах. Прямая мышца бедра является наиболее травмируемым пучком мышц из-за специфического расположения спереди.
ПОДКОЛЕННЫЕ СУХОЖИЛИЯ
Подколенные сухожилия являются большим набором мощных мышц, который охватывают заднюю часть поверхности бедра от ягодиц до икр и служат для сгибания колена и растяжки бедра. Если подколенные сухожилия травмированы или не функционируют должным образом, то возможны судороги, напряжение и микро-трещинки в мышцах. Травмы такого типа часто заживают очень медленно и ставят человека перед опасностью возникновения повторяющихся травм, если не лечить должным образом.
ПАХОВАЯ ОБЛАСТЬ
Растяжение паховой области – это повреждение приводящих мышц, эти мышцы в свою очередь приводят ногу вперед по отношению к телу.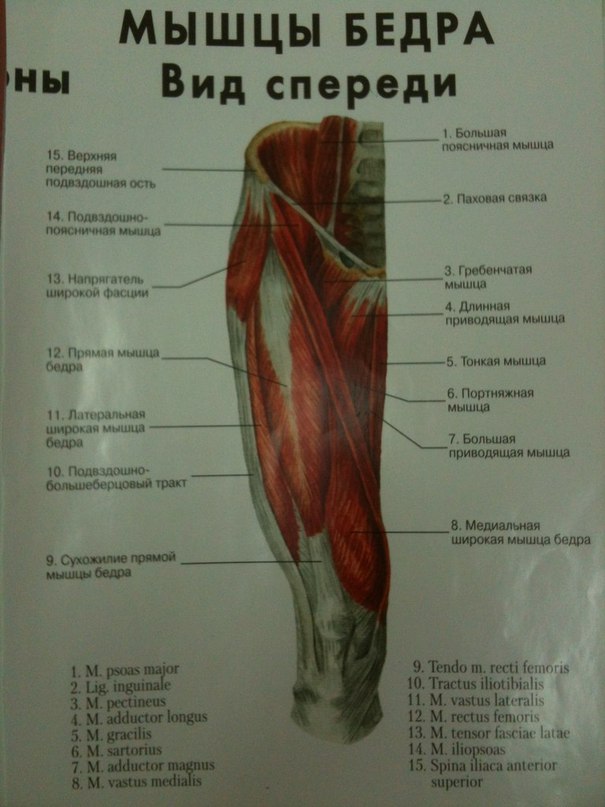 Менее тяжелые растяжения вытягивают мышцы за нормальный диапазон движения и создают микро-трещинки. Более тяжелые растяжения разрывают мышечные волокна полностью и могут вызвать полный разрыв мышцы.
Менее тяжелые растяжения вытягивают мышцы за нормальный диапазон движения и создают микро-трещинки. Более тяжелые растяжения разрывают мышечные волокна полностью и могут вызвать полный разрыв мышцы.
СГИБАТЕЛЬ БЕДРА
Боль в области сгибателей бедра является сравнительно редким повреждением передней части бедра, которая преобладает в основном у молодых людей и женщин. Несмотря на редкость данной травмы – данное растяжение может быть очень болезненным. Мышцы сгибателей бедра состоят из крупных, мелких и подвздошных мышц. Они часто называются «подвздошно-поясничные мышцы. Эти мышцы служат для сгибания бедра и поднятия колена вверх.
БОЛЬШАЯ ЯГОДИЧНАЯ МЫШЦА
Ягодичные мышцы – это три основные мышцы из которых состоят ягодицы. Эти мышцы способствуют вращению бедра наружу и дают возможность делать такие движения, как приседания и выпады. Роль ягодичных мышц состоит в растяжке и стабилизировании туловища в то время, как мы стоим или двигаемся, а также ягодичные мышцы являются специальной подушкой, смягчителем, когда мы сидим. Различные условия могут вызвать боли в данных мышцах и данный KT Tape поможет обеспечить облегчение болей в большой ягодичной мышце.
Можно ли сидеть нога на ногу?
- Клаудия Хаммонд
- BBC Fututre
Ученые поясняют, действительно ли надо избегать позы нога на ногу, когда вы сидите.
В какой позе вы обычно сидите? Большинство людей закидывают ногу на ногу.
В 1980-х годах британский комик Кенни Эверетт сделал эту позу своей фирменной. Одетый в юбку и на высоких каблуках, он грациозно скрещивал ноги, а затем выпрямлял их, утверждая, что этот жест является проявлением «утонченного вкуса».
Другие вообще никогда не кладут ногу на ногу. Более того, могут сидеть с широко разведенными коленями, даже в тесноте общественного транспорта, откуда и происходит название этой позы — «man spread» («расставление мужских ног в транспорте», «неуважительное сидение» и даже «транспортный мачизм». — Ред.).
Этим мужчинам, наверное, понравилась бы социальная кампания, запущенная в Соединенных Штатах в 1999 году, которая называлась » The Great Cross Out» («Большое распрямление ног»). Это движение против вредной для здоровья привычки инициировала компания-производитель диетических добавок, которая пропагандировала не скрещивать ноги во время сидения в течение целого дня.
Но разве эта поза действительно так вредна для здоровья? Список опасных последствий сидения со скрещенными ногами в течение долгого времени, включая повышенное кровяное давление, варикозное расширение вен и повреждение нервов. Впрочем, каждая из этих болезней заслуживает отдельного объяснения.
Автор фото, SPL
Підпис до фото,Сидение со скрещенными ногами повышает давление на малоберцовый нерв под коленом, который передает ощущения в нижнюю часть ног и стопы
Конечно, если долго сидеть в одной позе, ваши ноги могут затекать. Причина в том, что скрещенные ноги повышают давление на малоберцовый нерв под коленом, который передает ощущение в нижнюю часть ног и стопы. Но если у вас и возникло ощущение покалывания в конечностях, оно временное.
Сидение в одной позе в течение многих часов, однако, может вызвать состояние, называемое «паралич малоберцового нерва», в результате чего вы не сможете пошевелить стопой или пальцами ног.
Правда, когда исследователи из Южной Кореи рассмотрели записи пациентов с целью выявить причины паралича, поза нога на ногу отсутствовала в списке.
А вот сидение «по-турецки» на полу в течение нескольких часов могло привести к этому состоянию. На самом деле, когда мы сидим со скрещенными ногами, паралич не может возникнуть потому что, как только мы чувствуем дискомфорт, мы, как правило, меняем позу.
Автор фото, iStock
Підпис до фото,Сидение «по-турецки» на полу в течение нескольких часов может вызвать паралич малоберцового нерва
А что же с артериальным давлением? Когда вам проверяют его в больнице, медсестра обычно просит вас свободно положить руку на стол и поставить обе ноги ровно на пол. Это объясняется тем, что скрещенные ноги могут исказить результаты анализа и показать временное повышение артериального давления.
Семь исследований, сделанных до 2010 года, обнаружили, что сидение со скрещенными ногами действительно повышает результаты проверки кровяного давления, и всего одно исследование опровергло эту гипотезу.
Правда, большинство из исследований были сделаны на ограниченном материале и опирались на однократную проверку давления. Больше всего исследований провели в клинике для гипертоников в Стамбуле. Врачи проверяли давление больных сначала в позе нога на ногу, а потом — с двумя ногами на полу.
Кровяное давление у больных со скрещенными ногами, действительно, повышалось, но, что главное для исследования, — оно возвращался к исходному показателю через три минуты, после того, как испытуемые выпрямляли ноги. Наибольший подъем артериального давления происходил у гипертоников, то есть у тех, кто уже страдал от повышенного артериального давления.
Два механизма могут объяснить, почему закидывание ноги на ногу может привести к временному повышению артериального давления. Во-первых, когда мы кладем одну ногу на другую, кровь из ног поднимается к груди, что заставляет сердце перекачивать большее количество крови, и в результате давление повышается.
С другой стороны, давление повышается, так как статическая нагрузка мышц ног (нагрузка без движения) повышает противодействие потока крови, который движется через сосуды. Это объясняет, почему скрещивание ног на уровне лодыжек, не вызывает такого же эффекта.
Чтобы установить, какое из этих объяснений наиболее правдоподобное, нидерландские ученые провели ряд физиологических измерений. Исследователи обнаружили, что поза нога на ногу не повышает противодействие в кровеносных сосудах при низкой частоте сердечных сокращений, но увеличивает объем крови. Иными словами, скрещенные ноги толкают больше крови к сердцу, что и приводит к повышению давления.
Итак, скрещивание ног, действительно, может вызвать временное повышение кровяного давления, но доказательств относительно долгосрочных последствий не существует, за исключением одного. Пациентам с высоким риском образования тромбов не рекомендуют долго сидеть со скрещенными ногами, так как препятствование кровотоку увеличивает риск тромбоза вен.
Автор фото, Thinkstock
Підпис до фото,Какая пока безопаснее?
Но даже если сидение с ногой на ногу и не вызовет высокое артериальное давление в долгосрочной перспективе, может ли оно стать причиной варикозного расширения вен?
Наука пока не знает четкого ответа на вопрос, почему одни люди страдают от этой болезни, а другие — нет. Обычно крошечные клапаны в кровеносных сосудах предотвращают движение крови в обратном направлении, но если эти клапаны растягиваются и становятся слабыми, кровь в них начинает накапливаться и вены расширяются.
Сидение со скрещенными ногами не является главным фактором, как сообщают ученые. Наличие варикозной болезни зависит в значительной степени от генетической зависимости.
Оказывается, что скрещивание ног не вызывает ни варикозного расширения вен, ни артериального давления.
Между тем, одно исследование показало, что люди, которые сидели с закинутой ногой на ногу более трех часов в день, имели плохую осанку, так как эта поза заставляет наклоняться вперед и округлять плечи.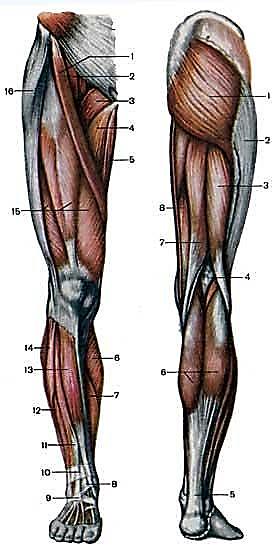
Впрочем, это исследование опиралось на оценку самих людей, насколько долго они сидели в такой позе. Сейчас, когда я пишу эту статью, я сижу за столом и мои ноги скрещены, но я понятия не имею, сколько времени каждый день я провожу в такой позе.
В недавнем исследовании, опубликованном в этом году, обнаружили, что если людям напоминали выпрямить спину, скрещивание ног не влияло на осанку. Конечно, следовать этому, когда рядом с вами нет исследователя, который будет напоминать вам об осанке, не так легко.
Кстати, людей, которые закидывают правую ногу на левое колено, почти в два раза больше, чем тех, кто делает это наоборот. Конечно, сутулость — это плохо. Впрочем, если вы имеете привычку сидеть со скрещенными ногами, вас может заинтересовать исследование медицинского центра Роттердамского университета, которое назвало определенные преимущества такой позы.
Автор фото, Thinkstock
Підпис до фото,Поза нога на ногу может иметь и преимущества, так как она укрепляет некоторые мышцы
Исследователи изучали физиологические показатели молодых мужчин и женщин, когда они сидели с прямыми ногами, с закинутой ногой на ногу и со скрещенными ногами на уровне колена.
После этого ученые моделировали точные углы сгиба в забальзамированных тазовых суставах, что позволило им измерить, какие мышцы работают, когда мы скрещиваем ноги.
Они обнаружили, что скрещивание ног в коленях увеличивает удлинение грушевидной мышцы, которая проходит вне тазобедренного сустава, на 11% по сравнению с позой, когда обе ноги стоят на полу, и на 21%, если человек стоит. (Интересно, что напряжение в мышце немного снижалось, если ноги были также скрещены и на уровне лодыжек).
Авторы исследования считают, что такая поза повышает стабильность тазобедренных суставов так же, как и мышцы брюшного пресса.
Итак, если вам это нравится, сидите себе спокойно с ногой, закинутой на ногу, потому что эта поза вряд ли повредит вашему организму. Главное, не сидите в одной позе очень долго, чтобы ваши конечности не занемели. А ваши соседи в автобусе еще и будут благодарны вам за то, что вы не расселись, как некоторые «транспортные невежи».
Главное, не сидите в одной позе очень долго, чтобы ваши конечности не занемели. А ваши соседи в автобусе еще и будут благодарны вам за то, что вы не расселись, как некоторые «транспортные невежи».
Растяжения связок, сухожилий и мышц | Макаров С.А., Сергиенко С.А.
Повреждение сухожильно–связочного аппарата является одной из наиболее актуальных и часто встречающихся причин, ограничивающих физическую деятельность людей, ведущих активный образ жизни. Основным этиологическим фактором служит острое травматическое повреждение, называемое растяжением, либо избыточная циклическая нагрузка в течение длительного времени – перенапряжение. Растяжения связок, сухожилий и мышц – это острые и травматические по причине повреждения. Существуют три степени тяжести растяжения связок:
I степень – небольшая боль из–за разрыва нескольких волокон связки.
II степень – умеренная боль, отек и нетрудоспособность.
III степень – сильная боль из–за разрыва связки и последующая нестабильность сустава.
Растяжение мышцы в свою очередь является травматическим повреждением самих мышечных волокон или соединения мышцы и сухожилия и классифицируется также по трем степеням тяжести:
I – умеренная.
II – средняя степень повреждения, связана со слабостью пораженной мышцы, ее болезненным сокращением.
III – полный разрыв соединения мышцы и сухожилия, проявляющийся сильной болью и невозможностью сокращения поврежденной мышцы.
Перенапряжение – это не острое, повторяющееся поражение мягкотканных структур вследствие постоянно случающихся микротравм, которое ведет к изменению локальной микроциркуляции и, как следствие, к дегенеративным процессам в мягких тканях, где при микроскопии отмечается нарушение структуры местных тканей с их лизисом, лейкоцитарной инфильтрацией и экстравамацией крови.
Повторяющиеся движения за время длительной работы приводят к возникновению повреждения от «переиспользования» у людей некоторых профессий. Приблизительно 10–20% музыкантов, машинисток, кассиров и рабочих конвейера жалуются на рецидивы синдрома растяжения, среди спортсменов этот процент колеблется от 30 до 50.
Приблизительно 10–20% музыкантов, машинисток, кассиров и рабочих конвейера жалуются на рецидивы синдрома растяжения, среди спортсменов этот процент колеблется от 30 до 50.
Повреждения из–за перенапряжения (перетренировки) подразделяются на четыре степени:
I степень – боль только после физической активности.
II степень – боль во время и после физической нагрузки, не влияющая на результат работы.
III степень – боль во время и после физической нагрузки, влияющая на результат работы.
IV степень – постоянная боль, нарушающая ежедневную физическую активность.
Следует также отметить, что поражение сухожильного аппарата может протекать в виде «тендинита», «тендиноза» и «теносиновита».
Тендинит возникает из–за травмы сухожилия и связанного с нею разрушения сосудов и острого, подострого или хронического воспаления.
Тендиноз – это невоспалительной природы атрофия и дегенерация волокон внутри сухожилия, часто связанная с хроническим тендинитом, которая может привести к частичному или полному разрыву сухожилия.
Теносиновит – это воспаление паратендона, который является наружным влагалищем некоторых сухожилий и выстлан синовиальной мембраной (например, поражение сухожилия разгибателей большого пальца кисти при теносиновите де Курвена).
В данном обзоре имеет смысл остановиться именно на нагрузочных повреждениях, вызванных часто повторяющимися однообразными движениями, то есть на перенапряжении, а также учесть легкие степени растяжения связок, сухожилий и мышц, поскольку травма, сопровождающаяся разрывом этих структур, в большинстве случаев требует хирургического лечения (повреждение передней крестообразной связки и коллатеральных связок коленного сустава, разрыв ахиллова сухожилия).
Наиболее часто встречающиеся виды повреждения из–за перенапряжения (перетренировки):
связок – «локоть бейсболиста», «колено пловца», синдром трения илиотибиального тракта, «колено прыгуна», подошвенный фасциит;
сухожилий – тендинит ахиллова сухожилия, верхненадколенниковый тендинит, тендинит двуглавой мышцы плеча, тендинит задней большеберцовой мышцы, латеральный эпикондилит («локоть теннисиста»), тендинит надостной мышцы (вращающей манжеты).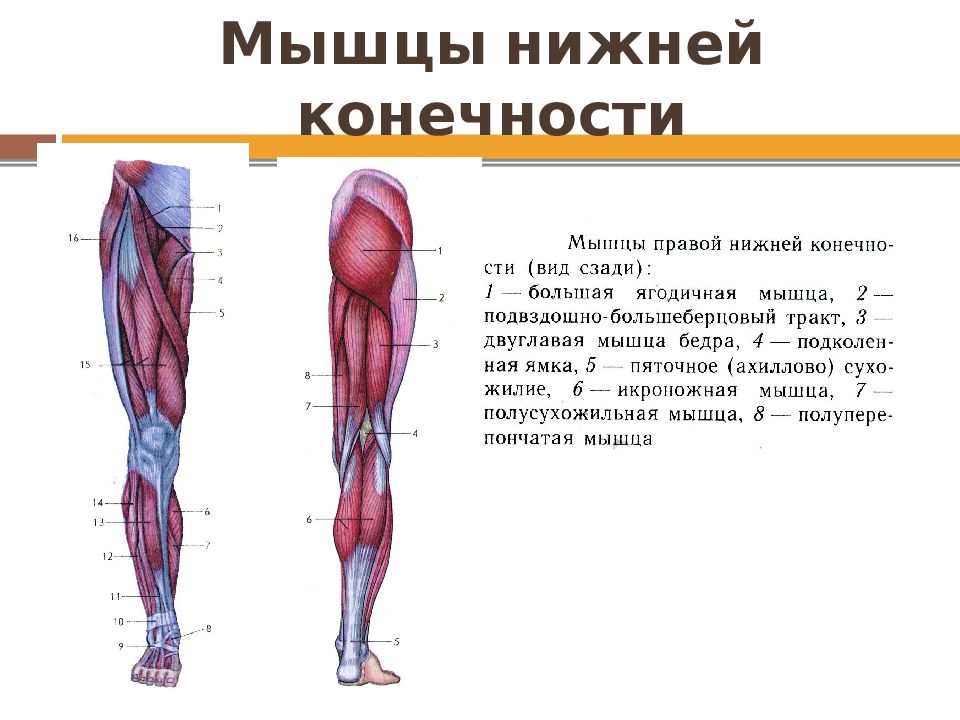
«Локоть теннисиста» – это латеральный эпикондилит. Этот синдром возникает вследствие перетренировки и проявляется болью по латеральной поверхности локтевого сустава. Пациенты обычно связывают его возникновение с игрой в теннис. На сегодняшний день латеральный эпикондилит считается воспалительным заболеванием и/или микроразрывом в месте прикрепления короткого лучевого разгибателя кисти (m. extensor carpi brevis). Провоцирующее движение – форсированное разгибание среднего пальца кисти против сопротивления – вызывает боль, так как мышца прикрепляется к основанию пясти среднего пальца.
«Локоть игрока в гольф» – медиальный эпикондилит, возникает при повреждении от перетренировки сухожилий мышц пронаторов и сгибателей предплечья в месте их прикрепления к медиальному надмыщелку. Эта область подвергается вальгусно направленному воздействию на вершине замаха, боль отмечается над медиальным надмыщелком и усиливается при сгибании и пронировании предплечья на фоне сопротивления.
«Локоть бейсболиста» (воспаление медиального апофиза) – это заболевание возникает из–за вальгусно направленной силы при частом движении руки по кривой броска мяча. У пострадавшего отмечают микроразрывы сухожилий мышц пронаторов и сгибателей, а в тяжелых случаях – отрыв и раздробление медиального апофиза.
Синдром трения илиотибиального тракта (СТИТ) – это боль по латеральной поверхности коленного сустава вследствие раздражения и воспаления дистальной части илиотибиального тракта, когда он проходит над латеральном мыщелком бедренной кости. Боль усиливается при пальпации дистальной части тракта в момент разгибания ноги в коленном суставе. СТИТ возникает при чрезмерно интенсивном беге, беге по пересеченной местности.
«Колено пловца» – состояние, возникающее в коленном суставе при вальгусно направленной на колено силе из–за резких движений ногой во время плавания брассом. Обычно это наблюдается при растяжении медиальной коллатеральной связки коленного сустава, что и вызывает боли.
«Колено прыгуна» – так называемый тендинит надколенника. Часто встречается у прыгунов в высоту, баскетболистов и волейболистов. Характеризуется болями в нижнем полюсе надколенника, в месте прикрепления связки надколенника. Развивается из–за постоянного повреждения данной области, когда не происходит восстановления и заживления травмы.
Тендинит двуглавой мышцы плеча проявляется болью в передней части плечевого сустава, которая усиливается при активных движениях в плечевом суставе и менее выражена или отсутствует при пассивных движениях, а также сопровождается локальной болезненностью при пальпации области над длинной головкой сухожилия двуглавой мышцы. В случае сопутствующего миозита тендинит двуглавой мышцы сопровождается выраженной болезненностью мышцы.
Бурсит надколенника сопровождается болью, отеком и местным повышением температуры в сумке надколенника, которая расположена поверхностнее надколенника. Вызывается бурсит повторной травмой или нагрузкой, как при стоянии на коленях.
Воспаление ахиллова сухожилия проявляется болью в пятке, иногда болью по задней поверхности ноги. Дорсальное и подошвенное сгибание стопы усиливает боль, область наибольшей болезненности находится на 2–3 см проксимальнее места соединения сухожилия с пяточной костью. Сухожилие может быть отечно и утолщено, причиной чаще является спондилоартропатия с поражением периферических суставов (болезнь Рейтера, анкилозирующий спондилоартрит), а также травма.
Подошвенный фасциит или пяточная шпора анатомически возникает из места прикрепления короткого сгибателя пальцев, локализующегося по переднемедиальному краю бугристости пяточной кости несколько глубже места прикрепления подошвенной фасции. Перенапряжение одной из этих структур, как считается, приводит к возникновению реактивной воспалительной продукции костной ткани или формированию шпоры вторично из–за тракции этих структур. Однако остается неясным, какой из механизмов ответственен за это. В любом случае шпора вторична по отношению к перенапряжению.
В любом случае шпора вторична по отношению к перенапряжению.
Также следует упомянуть о такой патологии, как «расколотая голень» – это повреждение от перетренировки, вызываемое хронической тракцией надкостницы большеберцовой кости. При этом поражаются либо берцовые мышцы, либо m. soleus, что характеризуется постепенно начинающейся болью по переднемедиальной или заднемедиальной поверхности голени. Боль возникает у спортсменов на старте забега, во время бега стихает и вновь усиливается после окончания забега. При пальпации определяется болезненность по заднемедиальному краю большеберцовой кости, обычно на границе средней и нижней трети. Боль усиливается при дорсальном сгибании стопы против сопротивления.
Лечение
Терапевтическое лечение повреждения связок, сухожилий и мышц включает в себя первичную и вторичную терапию.
Первичная терапия:
- Защита от нагрузки
- Отдых
- Лед
- Давящая повязка
- Возвышенное положение
- Поддержка повязкой
Вторичная терапия
- Физиотерапия
- Реабилитация
- Инъекции
- Лечебная физкультура
- Обследование и повторное обследование
- Салицилаты.
Таким образом, основой лечения является раннее обезболивание и противовоспалительная терапия травмы мягких тканей, особенно в случаях сопутствующего миозита. Длительно текущее воспаление ухудшает процесс заживления мягких тканей, что приводит к их детренированности и функциональной недостаточности. При активном воспалительном процессе важен относительный отдых для области поражения. Лед эффективен как противовоспалительный агент только в первые часы после травмы, затем предпочтительней использовать тепло. Иммобилизация шиной или повязкой может применяться для усиления защиты травмированной конечности или части ее от нагрузки.
Инъекции кортикостероидов при хронических процессах не дают полного излечения, к тому же они увеличивают скорость деградации коллагена, снижают синтез нового коллагена, уменьшают прочность сухожилия при растяжении, что приводит к его разрыву, если инъекции выполнять неправильно или очень часто. В связи с этим их применение оправдано только в остром периоде и не чаще 1 раза в 2–3 недели.
Необходимо также использовать нестероидные противовоспалительные препараты (НПВП) per os, причем в данных ситуациях препараты различных групп примерно равноэффективны. Длительное их применение рекомендуется при хронических состояниях перенапряжения, при острой травме они действенны в течение 72 часов.
Весьма эффективным методом лечения травматических повреждений мягких тканей является локальная терапия с использованием мазей и гелей, содержащих НПВП. Применение местных средств особенно эффективно у лиц пожилого и старческого возраста с отягощенным язвенным анамнезом. Эти средства способны при необходимости заменить системно применяемые НПВП. При растяжении связок и мышц, сопутствующих миозитах, сопровождающихся раздражением нервных корешков и периферических нервов, используются комплексные препараты, содержащие НПВП и растительные компоненты. В России одним из наиболее известных и хорошо зарекомендовавших себя препаратов этого ряда является Эфкамон, обладающий отвлекающим, анальгезирующим, согревающим, рассасывающим и противовоспалительным действием. Входящий в состав препарата метилсалицилат оказывает противовоспалительное и анальгезирующее действие за счет подавления синтеза простагландинов в очаге воспаления. Настойка перца стручкового содержит капсаицин, обладающий сильным раздражающим действием на рецепторы кожи. Уникальное сочетание природных компонентов препарата, сочетанное действие входящих в его состав эфирных масел, обеспечивающих выраженное анальгетическое действие за счет взаимодействия с чувствительными рецепторами кожи, делает препарат особо эффективным при травматическом повреждении мягких тканей (ушибах), миозитах, ганглионитах, а также артритах и шейно-крестцовом радикулите, что особенно важно у лиц пожилого и старческого возраста.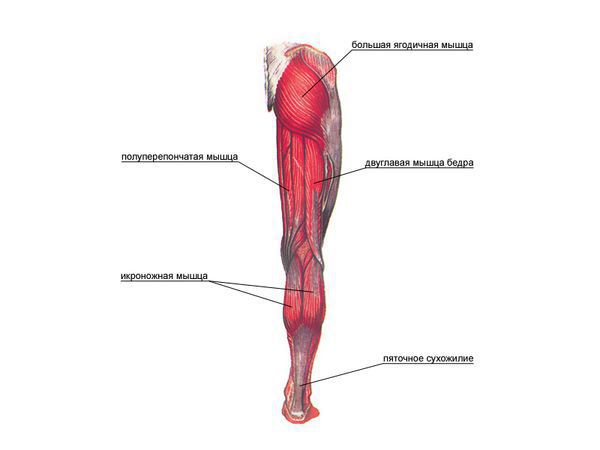 Следует отметить тот факт, что препарат не обладает иммуносупрессивным эффектом, свойственным практически всем синтетическим препаратам.
Следует отметить тот факт, что препарат не обладает иммуносупрессивным эффектом, свойственным практически всем синтетическим препаратам.
Мазь втирают в кожу пораженной области в количестве 3–4 г. 2–3 р/сут и покрывают сухой согревающей повязкой. Длительность лечения зависит от характера и тяжести заболевания.
Таким образом, использование современных препаратов, особенно местного действия (Эфкамон), является эффективным методом купирования боли и сопутствующего воспаления при травматическом повреждении сухожильно–связочного аппарата, что способствует скорейшему восстановлению физической активности и возвращению к прежнему качеству жизни пациентов.
Литература:
1. Михеев С.М. Применение местных средств в ревматологии. Русский медицинский журнал 2000: т.8 №7. – с. 300–302.
2. Насонова В.А., Фоломеева О.М., Амирджанова В.Н. Ревматические болезни в свете международной статистической классификации болезней и проблем, связанных со здоровьем (десятый пересмотр). Тер. арх. 1998: №5. – с.5–8.
3. Руководство по ревматологии. По ред. В.А. Насоновой, Н.В. Бунчука. – М. – 1997.
4. Силин Л.Л., Бровкин С.В. Применение гелей в комплексном лечении закрытых повреждений мягких тканей. Медицинская помощь 2001: №2.
5. Чичасова Н.В. Локальная терапия хронических заболеваний опорно–двигательного аппарата. Русский медицинский журнал 2001: т.9 №7–8. – с. 286–288.
6. Data from American Association of Retired Persons, the Administration on Aging, and the U.S. Bureau of the Sensus. A profile of older Americans, 1994.
.
Мышечные судороги — лечение, симптомы, причины, диагностика
- Мышечные судороги представляют собой непроизвольные и интенсивные сокращения мышц без периода релаксации.
- Почти каждый человек испытывал хотя бы раз в жизни эпизод судорог.
- Существуют различные типы судорог и различные причины их возникновения.

- Множество различных медикаментов могут вызвать мышечные судороги.
- В большинстве случаев мышечную судорогу можно прекратить, если расслабить (растянуть) мышцу.
- Мышечные судороги часто можно предотвратить с помощью таких мер, как полноценное питание с достаточным количеством микроэлементов и адекватное получение организмом жидкости.
Мышечные судороги это непроизвольное и насильственное сокращение мышцы, без периода её расслабления. Когда используются мышцы, которыми можно управлять произвольно, например, мышцы рук или ног, они поочередно сокращаются и расслабляются, по мере выполнения определенных движений в конечностях. Мышцы, которые поддерживают голову, шею и туловище, работают синхронно и поддерживают положение тела. Мышца (или даже несколько волокон мышцы) может находиться непроизвольно в состоянии спазма. Если спазм сильный и устойчивый, то это приводит к появлению судорог. Мышечные судороги часто визуализируются или пальпируются в области заинтересованной мышцы.
Мышечные судороги могут длиться от нескольких секунд до четверти часа, а иногда и дольше. Не редкость также повторение судорог до того периода, пока не произойдет расслабление мышцы. Судорожные сокращения могут охватывать часть мышцы, всю мышцу, или несколько мышц, которые обычно сокращаются одновременно при выполнении движений, например, при сгибании нескольких пальцев кисти. В некоторых случаях, судороги могут быть одновременно в мышцах-антагонистах, ответственных за движения в противоположных направлениях. Мышечные судороги широко распространены. Почти все люди (по некоторым исследованиям около 95% людей) испытывали судороги в какой-то момент жизни. Мышечные судороги характерны для взрослых и, по мере старения, проявляются чаще, но, тем не менее, судороги могут встречаться и у детей. В любой мышце (скелетной), в которой выполняются произвольные движения, могут быть судороги. Судороги конечностей, ног и стоп, и особенно икроножной мышцы, встречаются очень часто.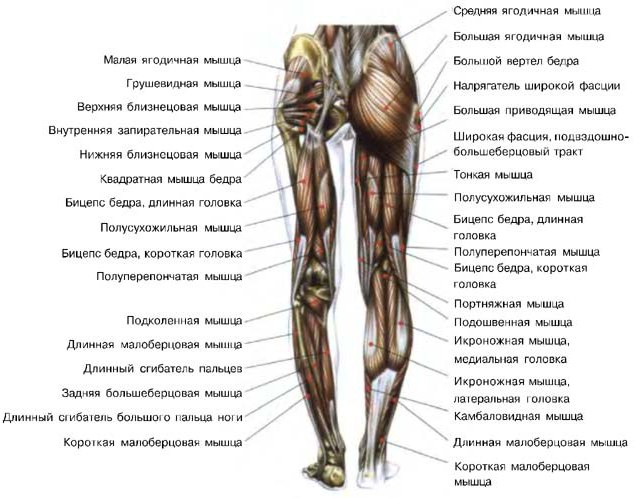
Типы и причины мышечных судорог
Судороги скелетных мышц можно разделить на четыре основных типа. К ним относятся «истинные» судороги, тетанические судороги, контрактуры и дистонические судороги. Судороги классифицируются в соответствии с причинами судорог и мышечных групп, которые они затрагивают.
Типы мышечных судорог
Истинные судороги. Истинные судороги охватывают часть, или всю мышцу, или группу мышц, которые обычно функционируют вместе, например, мышцы участвующие в сгибании нескольких смежных пальцев. Большинство исследователей сходятся во мнении, что истинные судороги вызваны повышенной возбудимостью нервов, которые стимулируют сокращения мышцы. Они в подавляющем большинстве являются наиболее распространенным типом судорог скелетных мышц. Истинные судороги могут возникать в различных обстоятельствах.
Травмы: Стойкие мышечные спазмы могут возникнуть в качестве защитного механизма после травмы, например, при переломе кости. В этом случае, как правило, спазм позволяет минимизировать движение и стабилизировать зону травмы. Травма только мышцы также может привести к спазму мышцы.
Активная деятельность: истинные судороги, как правило, связаны с активной нагрузкой мышц и мышечной усталостью (при занятиях спортом или при непривычной деятельности). Такие судороги могут возникнуть как в процессе деятельности, так и после, иногда много часов спустя. Кроме того, мышечная усталость от сидения или лежания в течение длительного периода времени в неловком положение или при любых повторяющихся движениях также может вызвать судороги. Пожилые люди больше подвержены риску появления судорог при выполнении энергичной или напряженной физической деятельности.
Судороги покоя: судороги в покое очень распространены, особенно у пожилых людей, но могут возникнуть в любом возрасте, в том числе в детском. Судороги покоя часто происходят в ночное время. Ночные судороги хоть и не угрожают жизни, но могут быть болезненными, нарушать сон, они могут часто повторяются (то есть, много раз за ночь, и / или много ночей в неделю).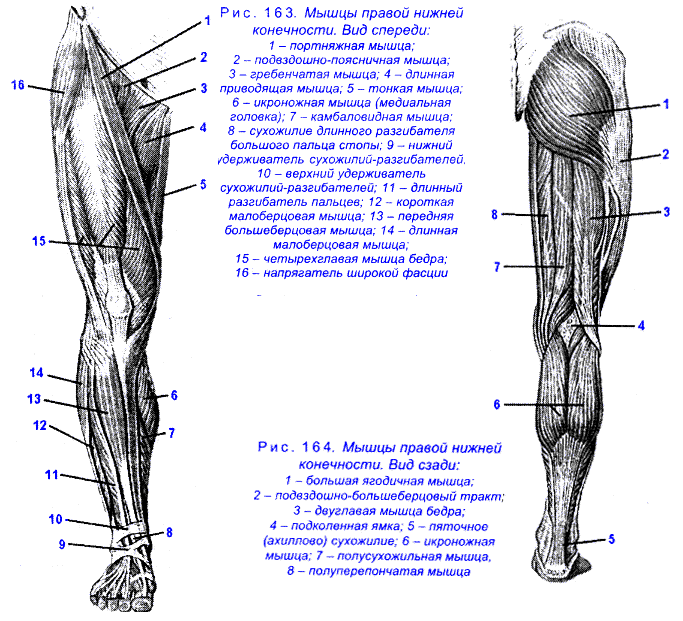 Фактическая причина ночных судорог неизвестна. Иногда такие судороги инициируются движением, которое сокращает мышцы. Примером может быть вытягивание стопы в постели, что приводит к укорочению икроножной мышцы, где чаще всего бывают судороги.
Фактическая причина ночных судорог неизвестна. Иногда такие судороги инициируются движением, которое сокращает мышцы. Примером может быть вытягивание стопы в постели, что приводит к укорочению икроножной мышцы, где чаще всего бывают судороги.
Обезвоживание: Спорт и другие энергичные физические нагрузки могут привести к чрезмерной потере жидкости с потом. При таком виде дегидратации увеличивается вероятность истинных судорог. Такие судороги, чаще всего, возникают в теплую погоду и могут быть ранним признаком теплового удара. Хроническая дегидратация вследствие приема диуретиков и слабое потребление жидкости может аналогично приводить к судорогам, особенно у пожилых людей. Судороги также могут быть связаны с недостатком натрия.
Перераспределение жидкостей в организме: истинные судороги могут также отмечаться при состояниях, когда возникает необычное распределение жидкости в организме. В качестве примера можно привести цирроз печени, при котором происходит накопление жидкости в брюшной полости (асцит). Точно так же, судороги являются относительно частым осложнением быстрых изменений биологических жидкостей, которые происходят во время диализа при почечной недостаточности.
Низкий уровень электролитов в крови (кальция, магния): низкие уровни в крови кальция или магния напрямую увеличивают возбудимость нервных окончаний иннервирующих мышцы. Это может быть предрасполагающим фактором для спонтанных истинных судорог, с которыми сталкиваются многие пожилые люди, а также такие судороги нередко отмечаются у беременных женщин. Низкие уровни кальция и магния часто встречаются у беременных женщин, особенно если эти минералы не поступают в достаточном количестве с пищей. Судороги наблюдаются в любых обстоятельствах, которые снижают доступность кальция или магния в жидкостях организма, например после приема диуретиков, гипервентиляции, чрезмерной рвоте, недостатке кальция и / или магния в рационе, недостаточное усвоение кальция из-за дефицита витамина D, снижение функции паращитовидных желез.
Низкий уровень калия: низкий уровень калия в крови иногда вызывает мышечные судороги, хотя для гипокалиемии более характера мышечная слабость.
Тетания
При тетании происходит активизация всех нервных клеток в организме, которые затем стимулируют сокращение мышц. При этом типе судорожные сокращения возникают по всему телу. Название тетания возникло от судорог, которые возникают при воздействии столбнячного токсина на нервы. Однако это название такого вида судорог в настоящее время широко применяется для обозначения мышечных судорог при других состояниях, таких как низкие уровни в крови кальция и магния. Низкий уровень кальция и магния повышает активность нервной ткани не специфически, что может привести к появлению тетанических судорог. Часто такие судороги сопровождаются признаками гиперактивности других нервных функций в дополнение к мышечной гиперстимуляции. Например, низкое содержание кальция в крови не только вызывает спазм мышц рук и запястья, но он также может быть причиной появления ощущений онемения и покалывание вокруг рта и других областях тела.
Иногда, тетанические судороги неотличимы от истинных судорог. Дополнительные изменения чувствительности или других нервных функций могут быть незаметны, так как боль при судороге может маскировать другие симптомы
Контрактуры
Контрактуры возникают, когда мышцы не могут расслабиться на еще более длительный период, чем при основных видах мышечных судорог. Постоянные спазмы обусловлены истощением аденозинтрифосфата (АТФ)- энергетического внутриклеточного субстрата клетки. Это предотвращает релаксацию мышечных волокон. Нервы неактивны при этом типе мышечных судорог.
Контрактура может быть результатом генетического наследования (например, болезнь Мак-Ардла, который представляет собой дефект распада гликогена в сахар в мышечных клетках) или вследствие приобретенных состояний (например, гипертиреоидная миопатия, который представляет собой заболевание мышц, связанное с гиперактивностью щитовидной железы). Судороги по типу контрактур являются редкостью.
Судороги по типу контрактур являются редкостью.
Дистонические судороги
Последней категорией судорог являются дистонические судороги, при которых затрагиваются мышцы, не участвующие в предполагаемом движении, и происходит их сокращение. Мышцы, которые задействованы при этом типе судорог, включают мышцы — антагонисты, которые обычно работают в противоположном направлении предполагаемого движения, и / или другие, которые усиливают движение. Некоторые дистонические судороги обычно затрагивают небольшие группы мышц (век, щек, шеи, гортань и т.д.). Руки и кисти могут быть затронуты в ходе выполнения повторяющихся движений, таких, как письмо(судорога писателя), игра на музыкальном инструменте. Эти виды деятельности также могут приводить к истинным судорогам из-за мышечной усталости. Дистонические судороги встречаются не так часто, как истинные судороги.
Другие виды судорог
Некоторые судороги обусловлены рядом нервных и мышечных заболеваний. Например, это такие заболевания, как боковой амиотрофический склероз (болезнь Лу Герига), сопровождающийся слабостью и атрофией мышц; радикулопатии при дегенеративных заболеваниях позвоночника (грыжа, протрузия диска, остеофиты), когда компрессия корешка сопровождается болью, нарушением чувствительности и иногда судорогами. Также судороги могут быть при поражении периферических нервов, например, диабетической невропатии.
Крампи. Этот вид судорог, как правило, описывает судороги в икроножной мышце, и связывают их появление с перенапряжением мышцы и наличием дегенеративных изменений в позвоночнике (остеохондроз поясничного отдела позвоночника, люмбоишалгия). Кроме того, крампи возможны при нарушениях сосудистого кровообращения в нижних конечностях (при облитерирующем эндартериите или посттромбофлебитическом синдроме). Также причиной крампи могут быть различные биохимические нарушения в трехглавой мышце голени.
Многие лекарства могут вызвать судороги. Сильнодействующие мочегонные, такие как фуросемид или энергичное удаление жидкости из организма, даже с помощью менее мощных диуретиков, может индуцировать судороги, так как происходит обезвоживание и потеря натрия. Одновременно диуретики часто вызывают потерю калия, кальция и магния, которые также могут вызвать появление судорог.
Одновременно диуретики часто вызывают потерю калия, кальция и магния, которые также могут вызвать появление судорог.
Лекарства, такие как донепезил (Aricept), которые используются для лечения болезни Альцгеймера) и неостигмин (простигмин), используемые для миастения, асралоксифен (Эвиста) используется для профилактики остеопороза у женщин в постменопаузе – могут быть причиной судорог. Толкапон (Tasmar), который используется для лечения болезни Паркинсона, оказалось, вызывает мышечные судороги, по крайней мере, у 10% больных. Истинные судороги были зарегистрированы при приеме нифедипина и наркотиков Тербуталина (Brethine) и альбутерола (Proventil, Ventolin). Некоторые лекарства, применяемые для снижения уровня холестерина, такие как ловастатин (Mevacor), также могут привести к судорогам.
Судороги иногда отмечаются у зависимых лиц во время прекращения приема седативных препаратов.
Недостаток некоторых витаминов также может прямо или косвенно привести к мышечным судорогам. К ним относятся недостатки тиамина (В1), пантотеновой кислоты (В5) и пиридоксина (B6). Точная роль дефицита этих витаминов в возникновении судорог неизвестна.
Плохое кровообращение в ногах приводит к дефициту кислорода в мышечной ткани и может вызвать сильную боль в мышцах (перемежающаяся хромота), которая возникает при ходьбе. Это обычно происходит в икроножных мышцах. Но боль при сосудистых нарушениях в таких случаях обусловлена не собственно мышечной судорогой. Эта боль в большей степени может быть связана с накоплением молочной кислоты и других химических веществ в мышечной ткани. Судороги в икроножных мышцах также могут быть связаны с нарушением оттока крови при варикозной болезни и, как правило, судороги в икроножных мышцах возникают в ночные часы.
Симптомы и диагностика мышечных судорог
Характерно, что судорога часто довольно болезненна. Как правило, пациенту приходится прекращать деятельность и срочно принимать меры для облегчения судорог; человек не в состоянии использовать пораженную судорогой мышцу во время судорожного эпизода. Тяжелые судороги могут сопровождаться болезненностью и отеком, которые могут иногда сохраняться до нескольких дней после того, как судорога исчезла. В момент судороги затронутые мышцы будут выпирать, на ощупь будут твердыми и болезненными при пальпации.
Тяжелые судороги могут сопровождаться болезненностью и отеком, которые могут иногда сохраняться до нескольких дней после того, как судорога исчезла. В момент судороги затронутые мышцы будут выпирать, на ощупь будут твердыми и болезненными при пальпации.
Диагностика судорог обычно не представляет трудностей, но выяснение причин может потребовать как тщательного сбора истории болезни, так инструментальных и лабораторных методов обследования.
Лечение
Большинство судорог могут быть прерваны с помощью растяжения мышцы. Для многих судорог ног и стоп это растяжение часто может быть достигнуто путем вставания и ходьбы. При судорогах икроножных мышц возможно сгибание лодыжки с помощью руки, лежа в постели с вытянутой прямо ногой. При писчем спазме нажатие рукой на стенку с пальцами вниз позволит растянуть сгибатели пальцев.
Также можно провести аккуратный массаж мышцы, что позволяет расслабить спазмированную мышцу. Если судорога связана с потерей жидкости, как это часто бывает при активной физической нагрузке, необходима регидратация и восстановление уровня электролитов.
Мышечные релаксанты могут быть использованы в краткосрочной перспективе в определенных ситуациях, для того чтобы позволить мышцам расслабиться при травмах или других состояниях (например радикулопатии). К этим препаратам относятся Циклобензаприн (Flexeril), Орфенадрин (NORFLEX) и баклофен (Lioresal).
В последние годы стали успешно использоваться инъекции терапевтических доз токсина ботулизма (Ботокс) при некоторых дистонических мышечных расстройствах, которые локализованы в ограниченной группе мышц. Хороший ответ может длиться несколько месяцев и более, и инъекции могут быть повторены.
Лечение судорог, которые связаны с конкретными заболеваниями, как правило, фокусируется на лечении основного заболевания.
В тех случаях, когда судороги серьезные, частые, продолжительные, плохо поддаются лечению или не связаны с очевидной причиной, то в таких случаях требуется как дополнительное обследование, так и более интенсивное лечение.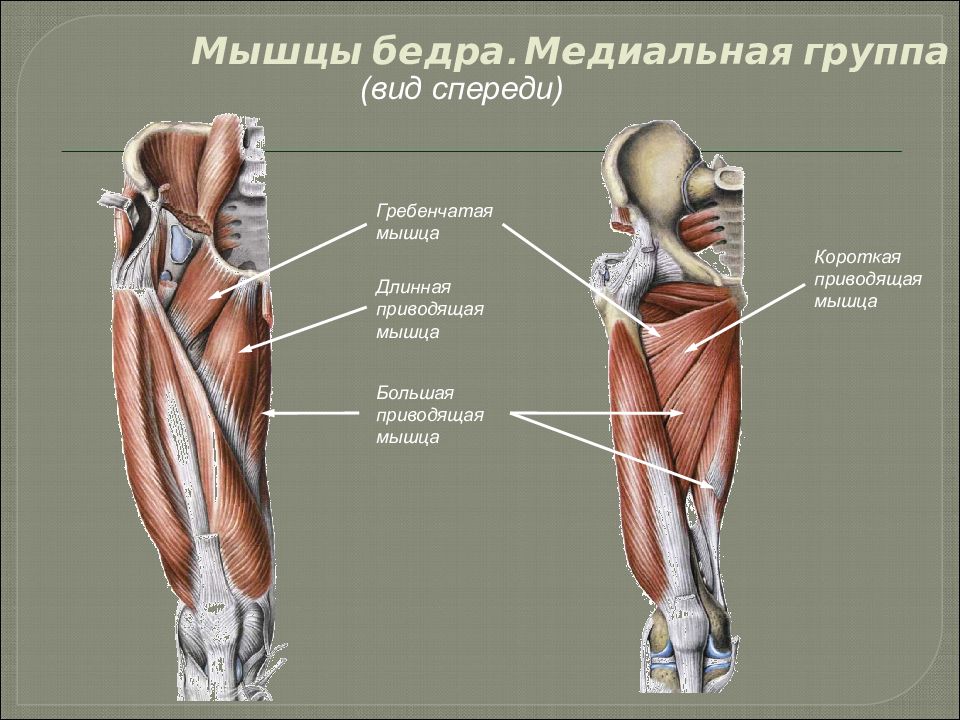
Профилактика судорог
Для того, чтобы предотвратить возможное появление судорог, необходимо полноценное питание с достаточным количеством жидкости и электролитов, особенно при интенсивной физической нагрузке или во время беременности.
Ночные судороги и другие судороги покоя часто можно предотвратить с помощью регулярных упражнений на растяжку, особенно если они выполняются перед сном.
Также хорошим средством профилактики судорог является прием препаратов магния и кальция, но требуется осторожность их назначения при наличии почечной недостаточности. При наличии гиповитаминоза необходим прием витаминов группы В, витамина Д,Е.
Если пациент принимает диуретики, то необходим обязательный прием препаратов калия.
В последнее время, единственным средством, которое широко используется для профилактики, а иногда и для лечения судорог, является хинин. Хинин использовался в течение многих лет при лечении малярии. Действие хинина обусловлено уменьшением возбудимости мышц. Однако хинин обладает рядом серьезных побочных действий, которые ограничивают его назначение всем группам пациентов (тошнота, рвота, головные боли, нарушения ритма сердца, нарушение слуха и т.д.).
Тендинопатия собственной связки надколенника | Воспаление сухожилия четырехглавой мышцы бедра
Что такое тендинопатия собственной связки надколенника и почему она возникает
Тендинопатия собственной связки надколенника (синдром верхушки надколенника, колено прыгуна, воспаление собственной связки надколенники) характеризуется болью вокруг надколенника. Состояние возникает после непривычной или избыточной нагрузки для собственной связки надколенника. Примерами таких нагрузок являются интенсивные прыжки (баскетбол, волейбол), и активность, сопровождающаяся большим числом резких движений и остановок (теннис, бадминтон) или быстрых смен направления движения (футбол).
Также заболевание распространено среди бегунов. Отсюда еще одно название — колено бегуна1.
Синонимы
Следующие синонимы используются для обозначения тендинопатии собственной связки надколенника:
- Синдром верхушки надколенника
- Колено бегуна
- Колено прыгуна
Анатомия коленного сустава
Коленный сустав — это подвижное соединение трех костей: бедра (лат. femur), большеберцовой кости (лат. tibia) и надколенника (лат. patella).
К надколеннику сверху прикрепляется мощное сухожилие четырехглавой мышцы бедра, а снизу оно продолжается в виде собственной связки надколенника, которая прикрепляется к большеберцовой кости. Основная функция сухожилия заключается в передаче усилия от мышц разгибателей на голень, поэтому оно подвергается постоянной нагрузке во время занятий спортом.
Факторы риска и причины
Анатомические факторы
- Качество соединительной ткани сухожилия постепенно ухудшается с возрастом
- Нарушение оси коленного сустава
- Деформации стопы
- Укорочение сухожилий и мышц
- Аномалии строения, например, варус / вальгус коленных суставов
- Врожденная слабость связочного аппарата
- Болезнь Осгуд-Шляттера
Внешние факторы
- Неподходящая обувь
- Нарушение техники выполнения упражнений при занятиях спортом
- Ходьба по твердой поверхности, например, асфальт
- Чрезмерная длительность тренировок
- Непривычные нагрузки, например, слишком интенсивно начало занятий спортом
Спорт
- Виды спорта, связанные с частыми прыжками – волейбол, баскетбол, некоторые дисциплины легкой атлетики, например прыжки в длину и прыжки в высоту; отсюда название «колено прыгуна»
- Бег – отсюда название «колено бегуна»1
- Виды спорта, связанные с частыми сменами направления движения – футбол, гандбол
- Виды спорта, связанные с резкими остановками и стартами – теннис, сквош, бадминтон
Стадии синдрома верхушки надколенника
Во врачебном диагнозе стадии заболевания обычно не указываются, но они помогают лучше понять клиническую картину.2
Вначале боль ощущается только после занятий спортом. В дальнейшем появляется «стартовая» боль во время занятий спортом или при выполнении обычных движений, например, подъем по лестнице или подъем после длительного нахождения в положении сидя. Типично длительное волнообразное присутствие симптомов, в течение многих месяцев или даже лет. Периоды слабой боли сменяются интенсивной болью после нагрузок. Сразу два коленных сустава поражаются у 20-30% пациентов. Для обследования используются ультразвуковое исследование кровеносных сосудов, магнитно-резонансная томография (МРТ) и рентгенография коленного сустава.
Лечение
Воспаление обычно лечат консервативно, не прибегая к хирургическому вмешательству. Операция необходима только в случае разрыва связки.
Лечебная физкультура
С помощью упражнений можно тренировать мышцы и увеличивать подвижность сустава. Упражнения могут ускорить лечебный процесс, если выполняются регулярно. Обычно комплекс упражнений рекомендует лечащий врач. В зависимости от диагностических находок может быть назначена терапия ультразвуком, электротерапия, поперечный массаж, мануальная терапия и т.д.
Растяжение
Регулярные упражнения на растяжение мышц уменьшают напряжение в сухожилии.
Бандажи
Специально разработанные бандажи стабилизируют коленный сустав. Бандажи с ремнями, например Genumedi PSS, особенно эффективны, поскольку ремни фиксируют сухожилие и тем самым уменьшают напряжение его волокон.
Охлаждение
Холодные компрессы и пакеты с охлаждающей жидкостью уменьшают боль (их температура должна быть около 7°).
Тепло
Согревание и массаж теплым полотенцем улучшают кровообращение в области прикрепления сухожилия.
Медикаментозная терапия
При необходимости врач назначает противовоспалительные препараты, например ибупрофен или диклофенак, в течение 1-2 недель.
Местное лечение
Противовоспалительные мази и гели можно использовать местно несколько раз в день. Это ускоряет выздоровление.
Стельки
Ортопедические стельки, например igli Allround, оптимизируют биомеханику коленного сустава.
Массаж
Массаж уменьшает болевые ощущения. Опытный массажист может расслабить мышцы и улучшить кровообращение в области воспаления за несколько сеансов.
Лечение подбирается индивидуально в соответствии с особенностями клинической картины и индивидуальными потребностями пациента.
Комплекс упражнений при тендинопатии собственной связки надколенника
Рекомендуется делать упражнения для стабилизации коленного сустава и укрепления собственной связки надколенника. Компания medi совместно с доктором Матиасом Марквардтом (Matthias Marquardt), спортивным врачом и активным спортсменом, составила программу тренировок. Программа содержит одиннадцать упражнений, которые можно выполнять дома. В видеороликах доктор Матиас Марквардт вместе с профессиональным триатлетом и специалистом по лечебной физкультуре Лаурой Филипп демонстрируют, как правильно выполнять упражнения. В идеале, упражнения нужно выполнять три раза в неделю.
Перед выполнением упражнений необходимо проконсультироваться с Вашим врачом и узнать, подходят ли они Вам.
Тренировка силы
Координация
Упражнения на стабилизирующей площадке идеально подходят для развития навыков баланса и координации. Делайте упражнения босиком. Благодаря мягкому вспененному материалу Вы немного погружаетесь в мат и должны компенсировать искусственно созданную неустойчивость. Это улучшает проприоцептивные навыки (проприоцепция — ощущение тела в пространстве) и увеличивает силу мышцы.
Стойка на одной ноге
Тренировка мышц стопы и бедра
Оборудование:
Толстый коврик (альтернатива: сложенное полотенце или сложенный мат)
Исходное положение:
- Поставьте босую ногу на коврик
- Колено должно быть немного согнуто
- Поднимите вторую ногу (рис. 1)
Упражнение:
- Необходимо постоянно компенсировать нестабильность, возникающую в результате нахождения на мягкой поверхности
- Следите, чтобы мышцы туловища были напряжены и удерживали тело в вертикальном положении
- Держите спину ровно, чтобы сделать свой рост максимально возможным
Варианты выполнения:
- Можно облегчить упражнение, выполняя его стоя на твердой поверхности
- Можно усложнить упражнение, рисуя восьмерки поднятой ногой (рис. 2)
- Можно усложнить упражнение, согнув ногу в тазобедренном суставе (рис. 3)
- Можно усложнить упражнение, закрыв глаза
Режим выполнения:
- Удерживайте положение в течение 30 секунд
- Повторите упражнение на другой ноге
- Между упражнениями делайте 15-секундный перерыв
Марионетка
Тренировка мышц стопы и туловища
Оборудование:
Толстый коврик (альтернатива: сложенное полотенце или сложенный мат)
Исходное положение:
- Поставьте босую ногу на коврик
- Колено должно быть немного согнуто
- Поднимите вторую ногу (рис. 1)
Упражнение:
- Поднимите вторую ногу и обе руки (рис. 2)
- Медленно разведите конечности в стороны
- Необходимо постоянно компенсировать нестабильность, возникающую в результате нахождения на мягкой поверхности
- Следите, чтобы мышцы туловища были напряжены и удерживали тело в вертикальном положении
- Держите спину ровно, чтобы сделать свой рост максимально возможным
Варианты:
- Можно облегчить упражнение, выполняя его стоя на жесткой поверхности
Режим выполнения:
- Сделайте 3 подхода по 10 повторов каждой ногой
- Между подходами делайте 15-секундные перерывы
Частичное сгибание колена
Тренировка мышцы стопы и бедра
Оборудование:
Толстый коврик (альтернатива: сложенное полотенце или сложенный мат)
Исходное положение:
- Поставьте босую ногу на коврик
- Колено должно быть немного согнуто
- Поднимите вторую ногу
- Вытяните руки вверх, а вторую ногу назад, наклонив туловище вперед приблизительно на 20° (рис. 1).
Упражнение:
- Выполняйте мини-приседания за счет сгибания коленного сустава до приблизительно 30° (рис. 2)
- Необходимо постоянно компенсировать нестабильность, возникающую в результате нахождения на мягкой поверхности
- Руки, туловище и поднятая нога должны быть составлять одну линию
- Следите, чтобы мышцы туловища были напряжены
- Следите, чтобы поднятая нога была прямой
- Не подворачивайте колено внутрь
Варианты:
- Можно облегчить упражнение, выполняя его стоя на твердой поверхности
Режим выполнения:
- Сделайте 3 подхода по 10 повторов каждой ногой
- Между подходами делайте 15-секундные перерывы
Тренировка силы
При выполнении динамических упражнений происходит чередование двух типов сокращения мышечных волокон: эксцентрического и концентрического.
Во время концентрической фазы (фаза отрыва, позитивная фаза) преодолевается сопротивление. В случае приседаний на одной ноге это выпрямление ноги, когда мышечное сокращение преодолевает вес тела. В концентрическую фазу мышца укорачивается. Результирующее движение часто называют положительным.
Во время эксцентрической фазы (негативная фаза) мышца противодействует инерции или силе гравитации. В случае приседания сгибание колена происходит в эксцентрическую фазу. При этом мышца контролирует движение тела под действием внешней силы. Длина мышцы во время эксцентрической фазы растягивается.
Выполнение эксцентрических упражнений особенно эффективно при лечении синдрома верхушки надколенника.
Приседания на одной ноге
Тренировка разгибателей бедра
Исходное положение:
- Встаньте на одну ногу на ровной твердой поверхности (рис. 1)
- Немного согните опорную ногу в колене
Упражнение:
- Выполняйте приседания на одной ноге, сгибая колено приблизительно до 60°
- Следите, чтобы мышцы туловища были напряжены
- Следите, чтобы колено не оказалось впереди пальцев стопы
- Следите, чтобы колено не отклонялось наружу или внутрь
- Выполняйте упражнение медленно
Варианты:
- Можно облегчить упражнение, держась за поручень или иную опору
- Можно усложнить упражнение, встав на наклонную поверхность (25°)
Режим выполнения:
- 3 подхода по 15 повторов каждой ногой
- делайте 30-секундные перерывы между подходами
Когда Вы научитесь правильно и безопасно выполнять упражнение на горизонтальной плоскости, его можно усложнить, выполняя на наклонной плоскости (25°).
Приседания на одной ноге на наклонной плоскости
Тренировка разгибателей бедра и мобилизация собственной связки надколенника
Оборудование:
Наклонная под углом 25° поверхность
Исходное положение:
- Стоя ровно на одной ноге на наклонной поверхности
- Немного согните в колене опорную ногу
- Согните неопорную ногу (рис. 1)
Упражнение:
- Согните опорную ногу приблизительно до 60° (рис. 2)
- Следите, чтобы мышцы туловища были напряжены
- Следите, чтобы колено не оказалось впереди пальцев стопы
- Следите, чтобы колено не отклонялось наружу или внутрь
- Выполняйте упражнение медленно
Варианты выполнения:
- Можно облегчить упражнение, выполняя его на твердой ровной поверхности
- Можно облегчить упражнение, держась за поручень или иную опору
- Можно усложнить упражнение, выполняя его с отягощением (например, с рюкзаком)
Режим выполнения:
- 3 подхода по 15 повторов каждой ногой
- делайте 30-секундные перерывы между подходами
Выпад
Тренировка задней группы мышц бедра
Исходное положение:
- Стоя, ноги на ширине плеч
- Сделайте широкий выпад вперед, чтобы пятка сзади стоящей ноги оторвалась от пола
- Держите спину ровно (рис. 1)
Упражнение:
- Опустите колено сзади расположенной ноги к полу и переместите вес на впереди расположенную ногу, одновременно сгибая ее в колене (рис. 2)
- Держите спину ровно
- Немного приподнимитесь
- Затем снова опустите колено сзади расположенной ноги к полу и нагрузите впереди расположенную ногу
- Чтобы сделать тренировку более интенсивной, смещайте колено так, чтобы оно оказалось впереди пальцев стопы
- Все движения необходимо выполнять медленно и контролируемо
Вариант выполнения:
- Можно усложнить упражнение, встав на наклонную поверхность (25°)
Режим выполнения:
- 3 подхода по 15 повторов каждой ногой
- делайте 30-секундные перерывы между подходами
Когда Вы научитесь правильно и безопасно выполнять упражнение на горизонтальной плоскости, его можно усложнить, выполняя на наклонной плоскости (25°).
Выпад на наклонной плоскости
Тренировка задней группы мышц бедра
Оборудование:
Наклонная поверхность (под углом 25°)
Исходное положение:
- Стоя, ноги на ширине плеч, одна нога на наклонной плоскости
- Сделайте широкий шаг назад, чтобы пятка сзади стоящей ноги не касалась пола
- Держите спину ровно (рис. 1)
Упражнение:
- Опустите колено сзади расположенной ноги к полу и переместите вес на впереди расположенную ногу, одновременно сгибая ее в колене (рис. 2)
- Держите спину ровно
- Немного приподнимитесь
- Затем снова опустите колено сзади расположенной ноги к полу и нагрузите впереди расположенную ногу
- Чтобы сделать тренировку более интенсивной, смещайте колено так, чтобы оно оказалось впереди пальцев стопы
- Все движения необходимо выполнять медленно и контролируемо
Вариант выполнения:
- Можно облегчить упражнение, выполняя его на ровной твердой поверхности
Режим выполнения:
- 3 подхода по 15 повторов каждой ногой
- делайте 30-секундные перерывы между подходами
Мостик
Тренировка задней группы мышц бедра
Оборудование:
Коврик для гимнастики (альтернатива: полотенце)
Исходное положение:
- Лежа на спине
- Пятки упираются в пол (рис. 1)
Упражнение:
- Поднимите таз
- Напрягите ягодицы и втяните живот (рис. 2)
- Медленно опустите таз
- Затем медленно поднимите таз
- При поднятом тазе колени должны быть согнуты под прямым углом
Вариант выполнения:
- Можно усложнить упражнение, выполняя его с опорой только на одну ногу (вторую согнуть в бедре и колене)
Режим выполнения:
- 3 подхода по 10 повторов (на каждой ноге при выполнении усложненного варианта)
- делайте 30-секундные перерывы между подходами
Подъем на носках
Тренировка икроножной мышцы
Оборудование:
Гимнастическая ступенька (опционально: поручень для опоры)
Исходное положение:
- Встаньте на край ступеньки передней частью стопы
- Немного согните ноги в коленях
Упражнение:
- Встаньте на цыпочки (рис. 1)
- Затем опустите пятки, чтобы в голени возникло ощущение натяжения (рис. 2)
- Снова встаньте на цыпочки
- Поверхность опоры не должна быть скользкой
- Во избежание падения следует держаться руками за неподвижную опору
Режим выполнения:
- 3 подхода по 10 повторов
- делайте 30-секундные перерывы между подходами
Растяжение мышц и фасций
Растяжение фасций помогает ослабить напряжение. Фасции — это своеобразные чехлы для мышц из соединительной ткани, которые окружают и стабилизируют мышцы. Упражнения с валиком стимулируют кровообращение и положительно влияют на состояние фасций.
Подвздошно-поясничная мышца
Растяжение подвздошно-поясничной мышцы
Оборудование:
Коврик для гимнастики (альтернатива: полотенце)
Исходное положение:
- Положение выпада вперед
- Опустите колено сзади расположенной ноги на пол
- Держите спину ровно (рис. 1)
- Положите руки на ягодицы
Упражнение:
- Усилием рук толкайте бедра вперед, пока не почувствуете натяжение в паху (рис. 2)
- Не наклоняйте колено так, чтобы оно оказалось впереди пальцев стопы
- Если Вы ощущаете дискомфорт в области колена сзади расположенной ноги, выполняйте упражнение на более мягкой поверхности
Режим выполнения:
- Удерживайте положение в течение 20 секунд
- Повторите три раза для каждой стороны
- Делайте 30-секундные перерывы между повторами
Передняя группа мышц бедра
Растяжение передней группы мышц бедра
Оборудование:
Коврик для гимнастики (альтернатива: полотенце)
Исходное положение:
- Лежа на боку
- Согните ниже расположенную ногу в колене и тазобедренном суставе под прямым углом (рис. 1)
Упражнение:
- Согните выше расположенную ногу, захватите ее за лодыжку и тяните, пока не почувствуете натяжение спереди от бедра
- Следите, чтобы бедро располагалось параллельно полу
- Мышцы брюшной стенки должны быть постоянно напряжены
- Не прогибайтесь вперед
Режим выполнения:
- Удерживайте положение в течение 20 секунд
- Повторите три раза для каждой стороны
- Делайте 30-секундные перерывы между повторами
Передняя группа мышц бедра (на валике)
Растяжение передней группы мышц бедра
Оборудование:
Гимнастический валик (опционально: гимнастический коврик)
Исходное положение:
- Лежа на животе
- Расположите валик под мышцами бедра
- Поднимите туловище и удерживайте его, упираясь в пол предплечьями обеих рук (рис. 1)
Упражнение:
- Медленно сделайте перекат на валике назад и вперед (от бедра до колена и обратно; рис. 2)
- Держите спину прямой, а мышцы бедра расслабленными, насколько это возможно
- Вначале упражнение может быть болезненно, но боль не должна быть нестерпимой
Режим выполнения:
- 3 подхода по 10 перекатов вперед и назад
- делайте 30-секундные перерывы между подходами
Задняя группа мышц голени (на валике)
Растяжение задней группы мышц голени
Оборудование:
- Гимнастический валик
- Опционально: гимнастический коврик
Исходное положение:
- Сидя на полу
- Поставьте стопу одной ноги на пол, а голень другой положите на валик
- Руки упираются в пол позади туловища (рис. 1)
Упражнение:
- Поднимите ягодицы над полом
- Медленно выполните перекат на валике вперед и назад (от ахиллова сухожилия до подколенной ямки и назад)
- Помогайте себе сокращением мышц туловища (рис. 2)
- Тяните пальцы стопы от себя — это расслабит заднюю группу мышцы голени
- Вначале упражнение может быть болезненным, но боль не должна быть нестерпимой
Варианты выполнения:
- Усложнить упражнение можно, положив на валик сразу обе ноги
- Усложнить упражнение можно, скрестив ноги
Режим выполнения:
- 3 подхода по 10 перекатов вперед и назад каждой ногой
- делайте 30-секундные перерывы между подходами
Бандажи medi
Genumedi PSS
Компания medi разработала коленный бандаж Genumedi PSS для консервативного лечения тендинопатии собственной связки надколенника. Бандаж сочетает в себе проверенные временем свойства компрессионной манжеты с дополнительным ремнем для стабилизации собственной связки надколенника.
Узнать больше о бандаже Genumedi PSS.
Узнать больше о диагностике и лечении
Источники
1 Термин «колено бегуна» часто используется для обозначения синдрома подвздошно-большеберцового (илиотибиального) тракта (СПБТ). СПБТ является наиболее частой причиной боли по наружному краю бедра и колена. Синдром часто развивается у бегунов на длинные дистанции. Подвздошно-большеберцовый тракт — это полоса соединительной ткани, которая идет от передней верхней ости подвздошной кости через наружную часть коленного сустава к наружному краю большеберцовой кости. Из-за многократных сгибаний и разгибаний коленного сустава тракт трется о мыщелок бедра — как веревка трется о камень. В результате развивается воспаление.
2 Roels et al., 1978
3 Eccentric training means loading a muscle or a tendon by slowing down a weight or a resistance.
Мышцы ног: анатомия и функция отделов ног
Поверхностный слой
Поверхностный слой задней группы состоит из икроножной, подошвенной и камбаловидной мышц. Две головки икроножной мышцы вместе с камбаловидной мышцами образуют трехглавую сложную мышцу, известную под общим названием трицепс surae.
Gastrocnemius
Икроножная мышца — это двуглавая мышца, которая формирует большую часть мягких тканей задней части голени, называемой икрой.
- Медиальная головка икроножной мышцы отходит от задней поверхности медиального мыщелка и подколенной поверхности диафиза бедренной кости.
- Боковая головка берет начало от боковой поверхности латерального мыщелка и нижней части надмыщелковой линии.
Два мышечных живота соединяются по средней линии у нижнего края подколенной ямки в единый мышечный живот. Его мясистые волокна доходят до середины икры, где постепенно развиваются широкий апоневроз.Получив сухожилие камбаловидной мышцы, апоневроз сужается в пяточное (ахиллово) сухожилие и прикрепляется к задней поверхности пяточной кости.
Икроножная мышца иннервируется большеберцовым нервом (S1, S2). Его кровоснабжение в основном происходит от латеральной и медиальной икроножных ветвей подколенной артерии с участием верхних коленчатых артерий.
Функция икроножной мышцы обычно обсуждается в связи с камбаловидной мышью как трехглавой мышцей верхних конечностей.Эта мышца действует как главный подошвенный сгибатель стопы в голеностопном суставе. Кроме того, икроножная часть может воздействовать на коленный сустав и вызывать сгибание колена.
Soleus
Камбаловидная мышца — широкая треугольная мышца, расположенная глубоко от икроножной мышцы. Берет начало от подошвенной линии на задней поверхности большеберцовой кости, медиального края большеберцовой кости и задней поверхности верхней трети малоберцовой кости. Мышца простирается вниз до середины икры, где она трансформируется в апоневроз, который соединяется с сухожилием икроножной мышцы, образуя пяточное сухожилие.
Камбаловидная мышца иннервируется большеберцовым нервом (S1-S2). Он получает кровоснабжение в основном от ветвей подколенной артерии с участием задней большеберцовой или малоберцовой (малоберцовой) артерий.
Как обсуждалось, основная функция , камбаловидной мышцы как части трехглавой мышцы бедра, — это подошвенное сгибание стопы. Кроме того, камбаловидная мышца контролирует осанку, уравновешивая ногу при стоянии или ходьбе.
Подошвенный
Подошвенная мышца — это мышца, состоящая из короткой веретенообразной мышцы живота и длинного очень тонкого сухожилия.Отходит от нижней части боковой надмыщелковой линии бедра. Он быстро переходит в сухожилие, которое проходит в нижнемедиальном направлении вдоль медиального края икроножной мышцы. Сухожилие подошвенной мышцы прикрепляется к задней поверхности пяточной кости медиальнее пяточного сухожилия.
Подошва иннервируется большеберцовым нервом (S1, S2). Его мясистая часть получает кровоснабжение от латеральной икроножной и верхней латеральной коленчатых ветвей подколенной артерии, в то время как ее сухожильная часть васкуляризована пяточными ветвями задней большеберцовой артерии.
Подошвенная мышца сама по себе является слабой. Скорее, действует как вспомогательная мышца для трехглавой мышцы стопы, вызывая подошвенное сгибание стопы. Подошвенная мышца также может воздействовать на коленный сустав с икроножной мышцей и вызывать сгибание колена.
Глубокий слой
Глубокий слой задней группы голени состоит из подколенной мышцы, длинного сгибателя пальцев, длинного сгибателя большого пальца стопы и задней большеберцовой мышцы.
Подколенок
Подколенная мышца — короткая мышца, образующая дно подколенной ямки.Он возникает от сухожилия подколенной мышцы от заднебоковой поверхности латерального мыщелка бедренной кости и латерального мениска коленного сустава. Затем сухожилие расширяется в треугольный мышечный живот, который проходит в нижнемедиальном направлении и прикрепляется к заднему стержню проксимального отдела большеберцовой кости над подошвенной линией.
Подколенная мышца получает иннервацию , от большеберцового нерва (L4-S1) и кровоснабжение , подколенную артерию, заднюю возвратную артерию большеберцовой кости и питательную артерию большеберцовой кости.
Подколенная мышца играет важную функцию в инициировании сгибания полностью разогнутого («заблокированного») колена. А именно, подколенная мышца латерально поворачивает бедро на большеберцовой кости, тем самым «разблокируя колено» и позволяя произойти сгибанию.
Длинный сгибатель пальцев
Длинный сгибатель пальцев кисти — тонкая мышца, расположенная на большеберцовой стороне задней части ноги. Он возникает с медиальной стороны задней поверхности большеберцовой кости ниже подошвенной линии и спускается по медиальной стороне задней части голени.Выше голеностопного сустава мышца переходит в сухожилие, которое идет назад к медиальной лодыжке и глубоко к удерживателю сгибателя. Сухожилие делится на четыре меньших сухожилия, которые прикрепляются к подошвенным основаниям дистальных фаланг четырех боковых пальцев стопы.
Длинный сгибатель пальцев руки иннервируется большеберцовым нервом (L5-S2). Его кровоснабжение происходит от задней большеберцовой артерии.
Основная функция длинного сгибателя пальцев стопы — это сгибание четырех боковых пальцев стопы в дополнение к подошвенному сгибанию и инверсии стопы.
Длинный сгибатель большого пальца
Длинный сгибатель большого пальца стопы — это мышца однопенистая, находится на малоберцовой стороне задней части голени. Он возникает из дистальных двух третей задней поверхности малоберцовой кости и проходит ниже по направлению к стопе, где прикрепляется к подошвенной поверхности основания дистальной фаланги большого пальца стопы.
Длинный сгибатель большого пальца стопы иннервируется большеберцовым нервом (L4-S3) и васкуляризован ветвями малоберцовой (малоберцовой) артерии.
Основная функция длинного сгибателя большого пальца стопы — сгибание большого пальца стопы. Он также помогает при подошвенном сгибании и инверсии стопы.
Задняя большеберцовая мышца
Задняя большеберцовая мышца — самая глубокая мышца группы задних сгибателей. Он возникает из задней поверхности межкостной перепонки, верхних двух третей задней поверхности большеберцовой кости и задней поверхности малоберцовой кости. Затем он проходит вниз к нижней трети большеберцовой кости, где переходит в сухожилие, которое проходит за медиальной лодыжкой и проходит глубоко в удерживатель сгибателя, чтобы войти в подошвенную часть стопы.Здесь сухожилие задней большеберцовой мышцы делится на два отдела; поверхностный отдел , который вставляется на медиальной стороне ладьевидной кости и подошвенной поверхности медиальной клиновидной кости, и глубокий отдел , который вставляется на промежуточной клинописи и основаниях второй, третьей и четвертой плюсневые кости.
Задняя большеберцовая мышца иннервируется большеберцовым нервом (L4, L5). Его мышечная часть получает кровоснабжение от ветвей задней большеберцовой и малоберцовой (малоберцовой) артерий, в то время как ее сухожильная часть снабжается медиальной лодыжкой и медиальной подошвенной артерией.
Основная функция задней большеберцовой мышцы — подошвенное сгибание стопы в голеностопном суставе и инверсия стопы в подтаранном суставе. Эта мышца также играет важную роль в укреплении медиального продольного свода стопы.
Мышцы задней ноги — Прикрепления — Действия
Задний отдел ноги содержит семь мышц, разделенных на два слоя — поверхностный и глубокий . Два слоя разделены полосой фасции.
Задняя нога — самая большая из трех отделов. В совокупности мышцы этой области plantarflex, и инвертируют стопу. Они иннервируются большеберцовым нервом , терминальной ветвью седалищного нерва .
В этой статье мы рассмотрим прикрепления, действия и иннервацию мышц заднего отдела ноги.
Поверхностные мышцы
Поверхностные мышцы образуют характерную «икроножную» форму задней части ноги.Все они вставляются в пяточную кость стопы (пяточную кость) через пяточное сухожилие . Пяточный рефлекс определяет спинномозговые корешки S1-S2.
Чтобы минимизировать трение во время движения, с пяточным сухожилием связаны две сумки (мешочки, заполненные жидкостью):
- Подкожная пяточная сумка — находится между кожей и пяточным сухожилием.
- Глубокая сумка пяточного сухожилия — лежит между сухожилием и пяточной костью.
Икроножная мышца — самая поверхностная из всех мышц задней части ноги. У него две головки — медиальная и латеральная, которые сходятся, образуя единое мышечное брюшко.
- Прикрепления : Боковая головка берет начало от латерального мыщелка бедренной кости, а медиальная головка — от медиального мыщелка бедренной кости. Волокна сходятся и образуют единый мышечный живот. В нижней части голени мышца живота соединяется с камбаловидной мышью, идущей от пяточного сухожилия, со вставками на пяточную кость (пяточную кость).
- Действия : Подошвенное сгибание в голеностопном суставе, и, поскольку оно пересекает колено, оно сгибает там.
- Иннервация : большеберцовый нерв.
Подошвенная мышца — это небольшая мышца с длинным сухожилием, которое можно принять за нерв, поскольку он спускается вниз по ноге.Его нет у 10% людей.
- Прикрепления : берет начало от латеральной надмыщелковой линии бедренной кости. Мышца опускается медиально, конденсируясь в сухожилие, которое проходит вниз по ноге между икроножной и камбаловидной мышцами. Сухожилие сливается с пяточным сухожилием.
- Действия : Подошвенное сгибание в голеностопном суставе, и, поскольку оно пересекает колено, оно является сгибателем в этом месте. Это не жизненно важная мышца для этих движений.
- Иннервация : большеберцовый нерв.
Камбаловидная мышца расположена глубоко от икроножной мышцы. Она большая и плоская, названа камбаловидной из-за сходства с подошвой — плоской рыбой.
- Вложения : берет начало от подошвенной линии большеберцовой кости и проксимального отдела малоберцовой кости. Мышца сужается в нижней части голени и присоединяется к пяточному сухожилию.
- Действия : Подошвенное сгибание стопы в голеностопном суставе.
- Иннервация : Большеберцовый нерв.
[старт-клиника]
Клиническая значимость: разрыв пяточного сухожилия
Разрыв пяточного сухожилия относится к частичному или полному разрыву сухожилия. Это чаще встречается у людей с анамнезом пяточный тендинит (хроническое воспаление сухожилия).
Травма обычно возникает при сильном подошвенном сгибании стопы. Пациент не сможет выполнить подошвенное сгибание стопы, преодолевая сопротивление, и пораженная стопа будет постоянно сгибаться назад.Камбаловидная и икроножная мышца могут сокращаться, образуя уплотнение в области икр.
Лечение разрыва пяточного сухожилия обычно не хирургическое, за исключением лиц, ведущих активный образ жизни.
[окончание клинической]
Глубокие мышцыВ глубоком отделе задней части голени четыре мышцы. Одна мышца, подколенная, действует только на коленный сустав. Остальные три мышцы (задняя большеберцовая мышца, длинный сгибатель большого пальца и длинный сгибатель пальцев) действуют на голеностопный сустав и стопу.
Подколенок Рис. 2. Мышцы в глубоком слое задней части ноги. [/ caption]Подколенная мышца расположена выше на ноге. Он лежит за коленным суставом, образуя основание подколенной ямки.
Между подколенным сухожилием и задней поверхностью коленного сустава находится бурса (мешок, заполненный жидкостью). Это называется подколенной сумкой.
- Прикрепления : Берет начало от латерального мыщелка бедренной кости и заднего рога латерального мениска.Оттуда он проходит в нижнемедиальном направлении к большеберцовой кости и вставляется выше начала камбаловидной мышцы.
- Действия : Боковой поворот бедра на большеберцовой кости — «разблокирование» коленного сустава, чтобы можно было сгибать.
- Иннервация : большеберцовый нерв.
Задняя большеберцовая мышца — самая глубокая из четырех мышц. Он расположен между длинным сгибателем пальцев и длинным сгибателем большого пальца стопы.
- Прикрепления : Возникает из межкостной перепонки между большеберцовой и малоберцовой костью и задних поверхностей двух костей. Сухожилие входит в стопу кзади от медиальной лодыжки и прикрепляется к подошвенным поверхностям медиальных костей предплюсны.
- Действия : Выворачивает и сгибает стопу, поддерживает медиальный свод стопы.
- Иннервация : большеберцовый нерв.
FDL (что удивительно) меньше мышца, чем длинный сгибатель большого пальца стопы.Располагается кнутри в задней части голени.
- Прикрепления : Берет начало на медиальной поверхности большеберцовой кости, прикрепляется к подошвенным поверхностям боковых четырех пальцев.
- Действия : Сгибает четыре боковых пальца ноги.
- Иннервация : большеберцовый нерв.
Сгибатель большого пальца стопы
Длинный сгибатель большого пальца стопы находится на боковой стороне голени. Это немного противоречит интуиции, так как находится напротив большого пальца ноги, на который действует.
- Прикрепления : Берет начало на задней поверхности малоберцовой кости, прикрепляется к подошвенной поверхности фаланги большого пальца стопы.
- Действия : Сгибает большой палец ноги.
- Иннервация : большеберцовый нерв.
Мышечная функция и анатомия верхней части ноги — видео и стенограмма урока
Мышцы, двигающие бедро и бедро
Прежде всего: большая ягодичная мышца, или ягодичная мышца.Эта мышца является самой большой и наиболее известной из ягодичной группы мышц, которая включает среднюю, большую и малую ягодичные мышцы, а также растягивающую широкую фасцию. Вместе эти мышцы расширяют, сгибают и вращают бедро. Исходные точки этих мышц находятся на задней стороне подвздошной кости тазовой кости, здесь эта часть. Некоторые из них, такие как большая ягодичная мышца, имеют несколько точек начала, а также берут начало от крестца и копчика, этих костей здесь.
Все эти мышцы прикрепляются либо к бедренной кости, либо к большой кости верхней части ноги, либо к подвздошно-большеберцовый тракт .Это тракт коллагеновых волокон, который простирается от бедра вдоль бедра до большеберцовой кости голени и проходит чуть ниже колена. Эта повязка IT, как ее обычно называют, помогает поддерживать колено и сгибать, отводить и вращать бедро в тазобедренном суставе. Помните, отведение — это движение части тела от центра тела, а отведение — это движение к центру тела.
Я знаю, что эти термины легко спутать, но если задуматься, что означает слово «похищать»? Если кого-то похищают инопланетяне, их забирают с Земли, верно? Таким образом, «похищение» равно «вдали от», а «приведение» равно «добавлению» или «возвращению к телу».Теперь не так сложно вспомнить, правда?
Под ягодичными мышцами находятся другие мышцы, участвующие в движении бедра и бедра, группа бокового вращателя , которая, как следует из названия, поворачивает бедро в сторону от тела, вот так. Ниже этой группы находятся приводящие мышцы , которые перемещают бедро назад к телу. Все приводящие мышцы, как следует из их названия, выполняют приведение бедра, а некоторые также выполняют сгибание и разгибание бедра. Всякий раз, когда кто-то страдает растяжением паха, обычно это происходит из-за травмы одной из этих мышц.
Мышцы, двигающие ногу
Под бедром и бедром находятся мышцы, которые двигают ногу. Их можно разделить на мышцы, сгибающие ногу, и мышцы, разгибающие ногу. Это сгибание и разгибание происходит в колене. Большинство мышц, участвующих в сгибании колена и ноги, расположены вдоль задней (или задней) и боковых поверхностей ноги.
Эти мышцы включают двуглавую мышцу бедра . Хм, термин «бицепс» звучит знакомо, не так ли? Верно; не сгибает ли руку двуглавая мышца плеча? Ну, двуглавая мышца бедра сгибает ногу в колене.Это может подтянуть голень вверх или отодвинуть всю ногу назад от тела. Этому движению помогают другие сгибатели, вместе они называются подколенными сухожилиями. Мышцы подколенного сухожилия берут начало здесь, у тазовой кости, и прикрепляются здесь к большеберцовой и малоберцовой кости голени.
Подколенные сухожилия — это мышцы, противоположные или антагонисты четырехглавых мышц, расположенных на передней или брюшной стороне ноги. Когда квадрицепсы сокращаются, чтобы разогнуть ваше колено, они подтягивают вашу ногу вверх и позволяют отвести ее от тела.Таким образом, они — главный двигатель или агонист. Когда подколенные сухожилия сокращаются, они тянут ногу назад, к вашему телу. Это действие легче всего увидеть, когда вы идете или бежите.
Квадрицепс состоит из четырех мышц-разгибателей колена, которые разгибают голень до колена. Они выталкивают ногу вперед, от тела. Все, кроме прямой мышцы бедра, берут начало здесь вдоль бедренной кости верхней части ноги и вставляются в коленную чашечку или коленную чашечку.На самом деле прямая мышца берет свое начало выше в подвздошной ости тазовой кости, но все же прикрепляется к надколеннику.
Краткое содержание урока
А это всего лишь мышцы ног выше колена! Мы еще даже не дошли до мышц ниже колена. Но не волнуйтесь, у них есть собственный урок! А пока давайте быстро рассмотрим мышцы ног выше колена.
Мышцы нижних конечностей или ног считаются аппендикулярными мышцами , потому что они прикреплены к костям аппендикулярного скелета.И мышцы, и кости ног прикреплены к осевому скелету через тазовый пояс.
В верхней части тазового пояса находятся мышцы, которые двигают бедра и бедра. Основные мышцы, отвечающие за это движение, относятся к ягодичной группе . Под ягодичной группой находятся мышцы боковой группы . Эти мышцы контролируют боковое вращение бедра, отводя его от тела. Этим мышцам противостоят приводящие мышцы бедра и бедра.Приводящие мышцы перемещают бедро и бедро назад по направлению к телу посредством вращения, сгибания и разгибания медиально.
На внешней поверхности бедра также имеется подвздошно-большеберцовый бандаж или ИТ-бандаж. Основная функция этой полосы коллагеновых волокон — поддерживать колено, отводить и вращать бедро. По обе стороны от IT-бандажа находятся сгибатели и разгибатели ног.
Эти мышцы, расположенные на задней и передней поверхности бедра, обычно называют бедрами и квадрицепсами.Это основные мышцы, которые используются в таких действиях, как ходьба и бег, которые требуют сгибания и разгибания в коленном суставе. Квадрицепсы расположены над коленом на передней части ноги. Они помогают отвести ногу от тела, а также могут подтянуть ногу вверх, как вы можете видеть в этих упражнениях.
Вашим квадрицепсам противостоят их антагонисты подколенные сухожилия , которые сгибают ногу в колене, перемещая ее по направлению к телу, как показано в этих упражнениях. Главный сгибатель подколенных сухожилий — двуглавая мышца бедра .И если вы видели наш урок о мышцах рук, возможно, вы заметили некоторое сходство в организации. Как и руки, большинство мышц-разгибателей расположены на дорсальной стороне (здесь эта сторона) с коленной чашечкой, в то время как мышцы-сгибатели расположены на вентральной стороне или на задней части ноги.
Вот и все, некоторые из основных мышц ног — ну, во всяком случае, те, что расположены выше колена. Что касается мышц, расположенных ниже колена, обязательно посмотрите другие наши уроки по анатомии мышц.
Результаты обучения
После завершения урока вы должны уметь:
- Подробно описать функцию верхней части ноги
- Опишите мышцы бедра и бедра
- Понимание основных мышц от верхней части ноги до колена
Нога — кости, связки, мышцы и состояния | Двойная физиотерапия Боро
Обычно нога — это вся нижняя конечность человеческого тела, включая ступню, бедро и даже бедро или ягодичную область.Нога состоит из пяти отдельных частей: бедра, колена, голени, лодыжки и ступни. Ноги используются для стояния и всех форм передвижения, включая развлекательные, такие как танцы, и составляют значительную часть массы человека.
Кости и суставы ног
Человеческая нога человеческого тела включает ступню, бедро и даже бедро или ягодичную область. Ноги используются для стояния и всех форм передвижения, включая развлекательные, такие как танцы, и составляют значительную часть массы человека.Женские ноги обычно имеют больший антеверсионный угол бедра и большеберцовые и бедренные углы, но меньшую длину бедра и большеберцовой кости, чем у мужчин
Бедренная кость или бедренная кость — самая большая, самая тяжелая и крепкая кость в человеческом теле. Многие сильные мышцы бедра прикрепляются к бедренной кости и тянут за нее во время движений тазобедренного и коленного суставов.
На проксимальном конце бедренной кости находится округлый выступ, известный как головка бедренной кости. Головка бедренной кости образует шарообразную впадину тазобедренного сустава с вертлужной впадиной бедренной кости.Тазобедренный сустав дает ноге невероятный диапазон движений, но при этом поддерживает вес тела.
На дистальном конце бедренной кости два закругленных мыщелка встречаются с большеберцовой и малоберцовой костями голени, образуя коленный сустав. Колено — это прочный, но гибкий шарнирный сустав, который использует мышцы и связки, чтобы выдерживать крутящие моменты и напряжения мощных движений ног. Между бедренной и большеберцовой костью находится мениск, слой прочного волокнистого хряща, который действует как амортизатор.
В голени большеберцовая кость принимает на себя большую часть веса тела, тогда как малоберцовая кость поддерживает мышцы, уравновешивающие голень и лодыжку.Голень образует гибкий голеностопный сустав с предплюсневыми костями стопы. Пяточная кость, или пяточная кость, является самой большой костью предплюсны и опирается на землю, когда тело стоит.
Кости предплюсны и пять длинных плюсневых костей вместе образуют свод стопы. Как и кости предплюсны, положение плюсневых костей можно отрегулировать, чтобы изменить форму стопы и повлиять на равновесие и осанку тела.
От дистального конца плюсневых костей отходят крошечные фаланги пальцев стопы.Фаланги соединяются с несколькими мышцами ноги с помощью длинных сухожилий. Фаланги могут сгибаться или расширяться, чтобы изменить форму стопы для баланса и обеспечить дополнительное усилие стопы во время ходьбы.
Общие состояния костей и суставов ног включают остеоартрит бедра, ревматоидный артрит бедра, болезнь Педжета, перелом бедра, болезнь Блаунта и расщепление голени.
Нога Бурсы
Бурс — это мешок, заполненный жидкостью, который уменьшает трение между двумя тканями.Бурсы обычно находятся рядом с суставом и действуют как смазочные структуры между сухожилием и костью.
В бедре две большие сумки, которые обычно раздражаются и воспаляются. Одна бурса покрывает костную часть бедренной кости, называемую большим вертелом. Воспаление этой сумки называется вертельным бурситом. Другая бурса — пояснично-подвздошная сумка — расположена на внутренней (паховой) стороне бедра. Когда эта бурса воспаляется, это состояние также иногда называют бурситом тазобедренного сустава, но боль локализуется в области паха.Это состояние встречается не так часто, как вертельный бурсит, но лечится аналогичным образом.
В области стопы и голеностопа несколько бурс. Чаще всего встречаются ретро-пяточная сумка, подкожная пяточная сумка и подкожная сумка медиальной лодыжки. Ретро-пяточная сумка расположена между ахилловым сухожилием и пяточной костью. Прямая или повторяющаяся травма, такая как постоянное трение или трение, может вызвать бурсит в этой области. Подкожная пяточная сумка, также называемая ахилловой сумкой, расположена ниже, около пятки.Подкожная сумка медиальной лодыжки расположена ниже края медиальной лодыжки. Обтягивающая спортивная обувь в этой области может вызвать потирание и бурсит
Общие состояния сумки на ногах включают ахиллово бурсит, ретрокальканальный бурсит, бурсит медиальной лодыжки, пяточный бурсит, плюсневой бурсит, интерметатарзальный бурсит, плюснефаланговый бурсит, вертельный бурсит, ишиальный бурсит, большой трохантериальный бурсит, вертлужный бурсит и подвздошно-подвздошный синдром.
Связки ног
Связки — это структуры мягких тканей, которые прикрепляют кость к кости. Основная задача связки — обеспечивать стабильность сустава.
Связки бедра
Связки тазобедренного сустава повышают устойчивость. Их можно разделить на две группы — внутрикапсулярные и экстракапсулярные:
Интракапсулярная: Единственная внутрикапсулярная связка — это связка головки бедренной кости. Это относительно небольшая структура, которая проходит от вертлужной впадины до ямки бедра.Он охватывает ветвь запирательной артерии (артерия, ведущая к головке бедренной кости), второстепенный источник артериального кровоснабжения тазобедренного сустава.
Экстракапсулярные: Есть три основных экстракапсулярных связки, продолжающихся с внешней поверхностью капсулы тазобедренного сустава:
- Подвздошно-бедренная связка — возникает из передней нижней подвздошной ости и затем раздваивается перед тем, как попасть в межвертельную линию бедра. Он имеет Y-образную форму и предотвращает перерастяжение тазобедренного сустава.Это самая прочная из трех связок.
- Лобофеморальный — простирается между верхними ветвями лобка и межвертельной линией бедренной кости, укрепляя капсулу спереди и снизу. Он имеет треугольную форму и предотвращает чрезмерное отведение и разгибание.
- Ишиофеморальный сустав — простирается между телом седалищной кости и большим вертелом бедренной кости, укрепляя капсулу сзади. Он имеет спиральную ориентацию, предотвращает перерастяжение и удерживает головку бедренной кости в вертлужной впадине.
Связки коленного сустава
Есть четыре основных связки колена. На внутренней стороне колена расположена медиальная коллатеральная связка (MCL), а на внешней стороне — боковая коллатеральная связка (LCL). Эти связки обеспечивают медиальную и латеральную стабильность колена.
На внутренней стороне колена расположены передняя крестообразная связка (ACL) и задняя крестообразная связка (PCL). Они обеспечивают переднюю, заднюю и вращательную стабильность колена.
Две другие структуры мягких тканей внутри колена — это медиальный и латеральный мениск.Эти структуры прикреплены к большеберцовой кости и обеспечивают дополнительную стабильность и амортизацию коленному суставу. Они имеют хрящевую природу, и в случае повреждения их можно назвать «разорванным хрящом».
Связки голеностопного сустава
Лодыжку скрепляют четыре основные связки. Медиальная часть голеностопного сустава поддерживается крепкой и толстой дельтовидной связкой и проходит от медиальной лодыжки большеберцовой кости до таранной кости, пяточной кости и ладьевидной кости стопы и голеностопного комплекса. На боковой стороне голеностопного сустава проходят три связки, идущие от боковой лодыжки малоберцовой кости.Две из них — передняя таранно-малоберцовая связка и задняя таранно-малоберцовая связка — прикрепляются к таранной кости. Третья пяточно-малоберцовая связка прикрепляется к пяточной кости или пяточной кости.
Эти связки обеспечивают боковую поддержку и стабильность голеностопного сустава. Передняя таранно-малоберцовая связка — это наиболее часто травмируемая связка тела. Боковые растяжения связок голеностопного сустава составляют 85% всех растяжений голеностопного сустава.
Связки стопы
Связки стопы включают подошвенную пяточно-ладьевидную связку, дельтовидную связку, длинную подошвенную связку и подошвенную пяточно-кубовидную связку.
Подошвенная фасция — это толстая соединительная ткань стопы, которая проходит от пяточной кости или пяточной кости до головок плюсневых костей у основания пальцев. Подошвенная фасция находится на подошве стопы и помогает поддерживать свод стопы. Подошвенная фасция может воспаляться, вызывая состояние, известное как подошвенный фасциит, — частую причину боли в стопах.
Общие состояния связок ног включают деформацию бедра, разрыв связки бедра, разрыв ПКС, недостаточность ПКС, разрыв ПКС, разрыв медиального мениска, разрыв бокового мениска, разрыв мениска, менискэктомию, реконструкцию ПКС, реконструкцию ПКС, растяжение связок голеностопного сустава (степень 1 , 2 и 3), боковое растяжение связок голеностопного сустава, нестабильность голеностопного сустава, разрыв связок голеностопного сустава, боковая нестабильность голеностопного сустава, передняя нестабильность голеностопного сустава, растяжение стопы, подошвенный фасциит, растяжение связок голеностопного сустава, плоскостопие (Pes Planus)
Мышцы ног
Мышцы бедра
Мышцы тазобедренного сустава — это мышцы, которые вызывают движение в бедре.Большинство современных анатомов определяют 17 из этих мышц, хотя иногда можно рассмотреть некоторые дополнительные мышцы. Их часто делят на четыре группы в зависимости от их ориентации вокруг тазобедренного сустава: ягодичная группа, группа боковых вращателей, группа приводящих мышц и группа подвздошно-поясничной мышцы.
Мышцы колена
Мышцы, окружающие колено, работают как для движения, так и для стабилизации сустава. Две основные группы мышц — это четырехглавые мышцы передней части колена и бедра и подколенные сухожилия на задней стороне.
Четыре мышцы четырехглавой мышцы: латеральная широкая широкая мышца, медиальная широкая мышца бедра, промежуточная широкая мышца бедра и прямая мышца бедра служат для разгибания колена. Мышцы соединяются вместе, образуя общее сухожилие четырехглавой мышцы. Сухожилия являются частью мышцы и прикрепляют ее к кости. Внутри сухожилия четырехглавой мышцы находится надколенник (коленная чашечка). Надколенник — это сесамовидная кость, которая обеспечивает усиленное воздействие на четырехглавую мышцу, повышая ее эффективность.
Три задние мышцы подколенного сухожилия: двуглавая мышца бедра, полутендиноз и полумембраноз предназначены для замедления, стабилизации и сгибания коленного сустава, а также прикрепления к задней части большеберцовой и малоберцовой костей.
Есть две другие важные мышцы коленного комплекса. Икроножная мышца толкает стопу вниз (подошвенные сгибания) и помогает сгибать колено. Подколенный сустав помогает разблокировать колено из выпрямленного или вытянутого положения. Две приводящие мышцы, большая приводящая мышца и тонкая мышца, пересекают коленный сустав и помогают вращать ногу и могут быть источником воспаления.
Мышцы голеностопного сустава
Мышцы, контролирующие движение голеностопного сустава, берут начало в голени. Они отвечают за движения стопы и голеностопного сустава вверх и вниз (тыльное сгибание и подошвенное сгибание), а также за поворот внутрь и наружу (инверсия и эверсия).Мышечные животы расположены в голени, а сухожилия прикрепляются к стопе и лодыжке. Сухожилия — это часть мышцы, которая прикрепляет мышцу к кости.
В дополнение к движению сильные мышцы обеспечивают активную стабильность голеностопного сустава в отличие от пассивной стабилизации связок. Основные мышцы голеностопного сустава включают икроножные и камбаловидные (икроножные) мышцы, которые толкают ступню вниз и позволяют нам подниматься на носках. Эти две большие мышцы соединяются в лодыжке, образуя ахиллово сухожилие.
Две малоберцовые мышцы, длинная и короткая, расположены на внешней стороне лодыжки и толкают стопу вниз (подошвенное сгибание) и выворачивают ее (выворот). Они также поддерживают боковую лодыжку, чтобы предотвратить растяжение связок. Задняя большеберцовая мышца расположена на внутренней стороне голеностопного сустава, поддерживает свод стопы и помогает развернуть голеностопный сустав (инверсия). Передняя большеберцовая мышца прикрепляется к передней части стопы и помогает поднять ее (тыльное сгибание).
Любое повреждение, слабость, тендинит или разрыв этих мышц или сухожилий может серьезно повлиять на функцию и стабильность стопы и лодыжки.Например, слабость передней большеберцовой мышцы может вызвать состояние, называемое опущением стопы. Результатом является волочение ноги, приводящее к шлепку или спотыканию при ходьбе.
Общие состояния мышц ног включают растяжение сгибателей бедра, тендинит надколенника, разрыв сухожилия четырехглавой мышцы, растяжение четырехглавой мышцы, растяжение подколенного сухожилия, разрыв подколенного сухожилия, растяжение мышц, разрыв икроножной мышцы и растяжение икроножной мышцы, тендинит ахиллова сухожилия, разрыв ахиллова сухожилия, тендинит задней большеберцовой мышцы, тендинит задней большеберцовой мышцы , отвисшая стопа, тендинит передней большеберцовой мышцы, шина на голень, синдром переднего отдела.
Лечение травм
В течение примерно первых 72 часов после травмы следует соблюдать режим RICE, чтобы обеспечить контроль воспаления и облегчение боли.
R — Остальное
I — Лед
C — сжатие
E — Отметка
Отдых от отягчающих обстоятельств.
Лед следует применять в первые 72 часа или когда воспаление не проходит. Лед следует прикладывать на 15-20 минут за раз.Лед следует прикладывать не непосредственно к коже, а через влажное полотенце или ткань.
Нога (от колена до щиколотки) — вид сверху сверху
Осмотрите поверхностные мышцы ноги сзади. Посмотрите, где находятся камбаловидная и икроножная мышцы, известные как икроножные мышцы. Икроножные мышцы необходимы для отталкивания от земли и вставания на пальцы ног.
Икры
Икроножная, камбаловидная и подошвенная мышцы известны как икроножные мышцы.Они образуют поверхностные мышцы заднего отдела голени. К глубоким мышцам заднего отдела голени относятся подколенная мышца, задняя большеберцовая мышца, длинный сгибатель пальцев и длинный сгибатель большого пальца стопы.
Икроножная мышца икроножной мышцы — самая поверхностная из икроножных мышц. Он вставляется в пяточную кость через ахиллово сухожилие. Икроножная мышца сгибает стопу в голеностопном суставе, то есть направляет стопу вниз, сгибая ее в голеностопном суставе, например, когда вы стоите на пальцах ног.Это действие известно как подошвенное сгибание. Также икроножная мышца сгибает ногу в коленном суставе. Растягивается «растяжкой на икры с прямыми ногами».
Камбаловидная мышца икроножной мышцы глубже икроножной мышцы. Он вставляется в пяточную кость вместе с икроножной мышцей через ахиллово сухожилие. Камбаловидная мышца также подошвенная сгибает стопу в голеностопном суставе. Камбаловидная мышца растягивается с помощью «растяжки икр с согнутыми ногами».
Подошвенная мышца — это небольшая мышца, которая проходит между камбаловидной и икроножной мышцами — у некоторых людей она отсутствует.Сухожилие подошвенной мышцы отходит от подошвенной мышцы и входит в пяточную кость через ахиллово сухожилие вместе с двумя другими икроножными мышцами. Он сгибает стопу в голеностопном суставе, а также ногу в коленном суставе.
Ахиллово сухожилие
Ахиллово сухожилие соединяет икроножные мышцы с задней частью пяточной кости — пяточной костью. Это самое большое сухожилие в вашем теле. Это позволяет вытягивать ногу вниз от тела, что позволяет пятке отрываться от земли при движении вперед при ходьбе.Каждый раз, делая шаг, вы полагаетесь на ахиллово сухожилие.
Если ахиллово сухожилие разорвано, человек может почувствовать внезапную острую боль в задней части голени — как будто его выстрелили, иногда сопровождаемая громким хлопком или щелчком. Сухожилие может быть разорвано полностью или частично.
Сгибатель удерживающего элемента
Сдерживающий элемент сгибателя — это связка — прочная полоса фиброзной ткани, которая удерживает сухожилия стопы. Иногда задний большеберцовый нерв может быть сдавлен, когда он проходит под удерживателем сгибателя, что вызывает состояние, известное как синдром тарзального канала.
Боковая лодыжка
Боковая лодыжка — это костный выступ, который мы называем внешней костью лодыжки. На самом деле это часть кости ноги, называемая малоберцовой костью.
Медиальная лодыжка
Медиальная лодыжка — это костный выступ на внутренней стороне нашей стопы, который мы также можем назвать лодыжкой. Это часть кости ноги, называемой большеберцовой костью.
1. Неттер Ф. Атлас анатомии человека. 2-е издание. Восточный Ганновер, Нью-Джерси: Novartis; 1997.
2. MayoClinic.com. Слайд-шоу: руководство по 10 основным растяжкам (обновлено 23 февраля 2011 г.). http://www.mayoclinic.com/health/stretching/SM00043 (по состоянию на апрель 2013 г.).
3. Американская академия хирургов-ортопедов (AAOS). Тендинит ахиллова сухожилия (обновлено в июне 2010 г.). http://orthoinfo.aaos.org/topic.cfm?topic=a00147 (по состоянию на апрель 2013 г.).
4. Справочник Merck по домашнему здоровью. Синдром тарзального канала (обновлено в декабре 2012 г.). http://www.merckmanuals.com/home/bone_joint_and_muscle_disorders/foot_problems/tarsal_tunnel_syndrome.html (по состоянию на апрель 2013 г.).
Влияние 4 основных мышц нижней части тела на гибкость и функцию
Мышцы прекрасно поддерживают все кости тела. Каждая мышца замысловато спроектирована для определенной цели. Некоторые мышцы работают в первую очередь для движения тела, а другие — для поддержки положения и поддержки. Это сложная координация сотен мышц, которая позволяет выполнять самые разные действия: от ходьбы до бега, от сидения до стояния, от приседаний до прыжков и от толчков до тяги.
Каждая мышца хорошо выполняет одну задачу — тянет кости и сухожилия, прикрепленные к костям.Из-за структуры и физиологии мышц мышцы могут растягиваться только в разной степени. Поскольку мышцы не могут толкать кости, у многих мышц есть аналог, который тянет в противоположном направлении.
Одним из определяющих факторов функции мышцы является ее начало и место прикрепления. Если вы знаете, где начинается и где заканчивается мышца, вы сможете определить, как она тянется. Некоторые мышцы простые и соединяют две соседние кости и пересекают один сустав. Определенные мышцы пересекают два сустава тела, прикрепляя кости, которые расположены не рядом друг с другом.
Мышцы, пересекающие два сустава, могут легко стать жесткими и привести к снижению гибкости. Если не остановить, снижение гибкости может привести к проблемам с общей функцией. Поскольку ходьба — это универсальная задача, я выделю общие мышцы ног, которые пересекают два сустава вместе с растяжками, чтобы сохранить их гибкость.
Gastrocnemius
Эта мышца расположена на задней стороне голени и соединяет пяточную кость (пяточную кость) и бедренную кость (бедренную кость), пересекая лодыжку и колено.Эта мышца выполняет важную функцию — отрывать пятку от земли при ходьбе, беге и прыжках. Он также используется для нажатия педали газа транспортного средства. Снижение гибкости икроножной мышцы может вызвать проблемы при ходьбе, особенно при спуске по лестнице.
Чтобы растянуть икроножную мышцу: встаньте на 1-2 фута от стены, держите пятку вдоль пола и наклонитесь к стене, следя за тем, чтобы колено оставалось прямым. Это растяжение должно ощущаться на тыльной стороне голени.
Rectus Femoris Muscle (четырехглавая мышца)
Эта мышца расположена на передней стороне бедра и соединяет голень (большеберцовую кость) и таз вместе, пересекая бедро и колено. Эта мышца выполняет важные функции по вытягиванию ноги вперед и выпрямлению колена при ходьбе, беге и ударах ногами. Снижение гибкости прямой мышцы бедра может вызвать боль в коленях, особенно при беге.
Чтобы растянуть прямую мышцу бедра: Лягте на живот, согните колено и обхватите лодыжку рукой, помогая колену согнуться дальше.Растяжение должно ощущаться на передней стороне бедра и бедра.
Эти мышцы расположены на задней стороне бедра и соединяют таз и кости голени (большеберцовая и малоберцовая кость), пересекая бедро и колено. Эти мышцы выполняют важные функции — тянуть ногу назад и сгибать колено. Снижение гибкости мышц подколенного сухожилия может вызвать проблемы с болью в пояснице и сгибанием, чтобы коснуться пальцев ног.
Чтобы растянуть подколенные сухожилия: Сядьте, поставив ноги прямо перед собой, и потянитесь к пальцам ног. Растяжение должно ощущаться на тыльной стороне бедра. Примечание: подколенное сухожилие не опускается в пальцы ног, поэтому, если вы чувствуете растяжение в пальцах ног, вы, скорее всего, растягиваете нерв, а не подколенные сухожилия.
Поясничная мышца расположена на передней стороне бедра и соединяет нижнюю часть спины (поясничный отдел позвоночника) и бедренную кость (бедренную кость), пересекая бедро и суставы позвоночника.Эта мышца выполняет важную функцию — вытягивает ногу вперед. Снижение гибкости этой мышцы может вызвать проблемы с болью в пояснице и прямым стоянием. Длительное сидение может привести к напряжению этой мышцы.
Растяжка поясничной мышцы: Встаньте возле стойки и поставьте одну ногу за другую, держите заднюю ногу и позвоночник прямо и наклонитесь вперед к передней стопе. Растяжение должно ощущаться в передней части бедра.
Если у вас есть склонность к напряжению и скованности мышц, вы можете получить большую пользу от перечисленных выше растяжек, а также от их укрепления.Людям, у которых нет проблем с гибкостью, следует сосредоточить внимание на укреплении этих мышц, чтобы улучшить стабильность и функцию суставов.
Я хотел бы посоветовать вам поддерживать свое тело активным и гибким с помощью хорошего сочетания силовых, аэробных и гибких упражнений. 150 минут аэробных упражнений в неделю вместе с 2 днями тренировок рекомендуется как минимальное количество упражнений для пользы для здоровья. Если эти цифры кажутся пугающими, начните с 5-10 минут в день и постепенно увеличивайте по мере того, как организм адаптируется к положительному стрессору в виде упражнений.Если вам нужны рекомендации по растяжке или началу программы упражнений, позвоните на бесплатную 15-минутную консультацию по телефону.
Ссылки:
Netter, F. H., & Colacino, S. (1997). Атлас анатомии человека . Восточный Ганновер, Нью-Джерси: Novartis.
Изучение анатомии мышц: Gastrocnemius
Когда я только начал писать эту вещь, у меня было более 600 мышц, из которых можно было выбирать. Я слышу вас сейчас: «Как вы когда-нибудь выбирали из такого количества мышц?» Что ж, дорогой читатель, я очень визуальный человек, поэтому мой интерес подогревают вещи, которые выглядят потрясающе.Особенность мышц в том, что некоторые из них визуально привлекательнее, чем другие. Когда вы смотрите на всю мышечную систему, некоторые мышцы действительно привлекают внимание больше, чем другие.
Для неподготовленного глаза это может показаться тремя отдельными структурами, но икроножная мышца является частью интересного устройства.
Изображение из Атласа анатомии человека.
Gastrocnemius (произносится как gas-trok-neem-ius ; даже название круто) — мышца в заднем отделе дистального отдела ноги.Это двуглавая мышца (как двуглавая мышца плеча), что означает, что мышца начинается или берет начало в двух разных точках, а затем сходится, чтобы прикрепиться к одной точке. Икроножная мышца вместе с камбаловидной и подошвенной мышцами составляет трицепс surae, что на латыни означает «трехголовый теленок», более известный как икроножная мышца.
Что делает икроножная мышца?
Поднимите ногу прямо, а затем согните ее в колене. Теперь снова выпрямите ногу. Действие, при котором ваша нога сгибается назад, называется сгибанием колена, и это происходит каждый раз, когда вы идете.Вы когда-нибудь в шутку сжимали колени и ходили, не сгибая их? Непростой подвиг. Когда вы сгибаете колено, икроножная мышца взаимодействует с подколенными сухожилиями, которые являются мышцами задней части бедра, и подколенной ямкой, сгибая ее в суставе.
Изображение из Атласа анатомии человека.
Подобно трехглавой мышце плеча, разгибающей локоть с помощью анкониуса, икроножная мышца работает с помощью подколенной мышцы. Подколенная мышца и подколенная мышца являются стабилизаторами.
икроножная мышца также участвует в подошвенном сгибании. Лучший способ описать это действие — представить, что ваша нога стоит на педали газа, нажимает и отпускает ее или стоит на цыпочках. Действие движения всей стопы вверх и вниз в голеностопном суставе — подошвенное сгибание. Ахиллово сухожилие (вместе с другими мышцами) подтягивает пяточную кость или отпускает ее обратно в состояние покоя.
Насадки для гастрокинезии
Как я уже сказал, икроножная мышца — это очень крутая мышца.В частности, привлекают внимание две головы. Они немного напоминают мне бараньи рога тем, что слегка загибаются внутрь.
Изображение из Атласа анатомии человека.
Исходные точки (красные булавки на изображении) находятся на задней поверхности мыщелков бедренной кости — продолговатых выступах на конце бедра. Единственное прикрепление икроножной мышцы не к кости или даже к другой мышце. Сухожилия икроножной и камбаловидной мышцы объединяются, образуя ахиллово сухожилие, которое технически делает точку прикрепления икроножной мышцы к пяточной кости (где прикрепляется сухожилие).
Штаммы, слезы и другие травмы Gastrocnemius
Не знаю, насколько вы брезгливы, дорогой читатель, но меня не сильно волнует. Я весь день занимаюсь анатомией, и есть миллион и один способ пораниться. Но почему-то одна из самых частых травм икроножной мышцы вызывает у меня дрожь. Готовьтесь. Готовый? Хорошо, поехали.
Растяжение икры — особенно частая травма у спортсменов. Это разрыв икроножной или камбаловидной мышцы, наиболее часто встречающийся в медиальной головке икроножной мышцы.Мышца подвержена высокому риску разрыва, потому что она пересекает два сустава (колено и голеностоп) и имеет высокую плотность быстро сокращающихся мышечных волокон (что дает ей способность к мощным «всплескам» движения). Иногда, когда икроножная мышца перегружена, мышцы быстро сокращаются или ломаются, как хлыст, поэтому напряжение икроножной мышцы иногда называют «щелчком хлыста». Симптомы включают внезапную резкую боль, синяки и неспособность нормально ходить.
Я знаю, это не похоже на то, что заставило бы меня вздрогнуть, но мысль о том, что мышцы разрываются, вызывает у меня тошноту.
Другой распространенный недуг (не столько травма) — спазм икроножной мышцы. Вы когда-нибудь делали растяжку всего тела, и ваши икроножные мышцы внезапно сокращались? Икроножная мышца склонна к спазмам, которые представляют собой болезненные сокращения мышцы, которые не проходят в течение нескольких минут. Хотя точная причина этого неясна, спазмы и спазмы иногда вызваны обезвоживанием, плохим кровотоком и малым диапазоном движений. Эти спазмы чаще возникают ночью; Я не могу сказать вам, сколько раз я просыпался внезапно с ограниченными икрами.Это одна из худших болей, которые я когда-либо испытывал.
Чрезмерное использование икроножной мышцы также может вызвать отек и боль.

