Боль и поджелудочная железа
Стенограмма лекции
XXV Всероссийской Образовательной Интернет Сессии для врачей
Общая продолжительность: 20:42
00:00
Оксана Михайловна Драпкина, секретарь межведомственного Научного Совета по терапии РАМН, доктор медицинских наук, профессор:
— Следующее сообщение сделает профессор Шифрин Олег Самуилович: «Боль и поджелудочная железа».
Олег Самуилович Шифрин, доктор медицинских наук:
— Глубокоуважаемые коллеги! Свое выступление я начну с небольшого клинического примера. В нашу клинику (под руководством академика Владимира Трофимовича Ивашкина) обратился пациент 55-ти лет с жалобами на эпигастральные боли с иррадиацией в спину, левое подреберье, возникающие через 40-50 минут после приема пищи, а также и в ночное время. Боли достаточно интенсивные, резко снижающие качество жизни больного.
Из истории заболевания.
Больному уже на догоспитальном этапе был поставлен диагноз хронического панкреатита. Назначались различные ферментные препараты, содержащие желчные кислоты, в сочетании с блокаторами протонной помпы. Эффекта не было. Пациента продолжали беспокоить интенсивные боли, в том числе и ночные. Добавление спазмолитиков также радикально ситуацию не улучшило.
В нашей клинике пациенту был подтвержден диагноз болевой формы хронического панкреатита. В качестве антиангинального средства назначены таблетки панкреатина, не содержащие желчные кислоты, в виде мезима 10000. На этом фоне наступило почти радикальное улучшение. Болевая симптоматика практически исчезла.
Абдоминальная боль – это важнейший кардинальный симптом начальных этапов развития хронического панкреатита. На данном слайде приведена работа конца прошлого века, в которой на основании оценки значительного количества наблюдений установлено, что абдоминальная боль беспокоит почти 90% больных хроническим панкреатитом в начальных стадиях. В то же время остальные симптомы хронического панкреатита (диарея, симптомы панкреагенного сахарного диабета, желтуха) гораздо реже беспокоят пациентов.
На данном слайде приведена работа конца прошлого века, в которой на основании оценки значительного количества наблюдений установлено, что абдоминальная боль беспокоит почти 90% больных хроническим панкреатитом в начальных стадиях. В то же время остальные симптомы хронического панкреатита (диарея, симптомы панкреагенного сахарного диабета, желтуха) гораздо реже беспокоят пациентов.
02:52
Но боль боли рознь. Боль при хроническом панкреатите имеет разное происхождение. Оценивать ее мы должны по-разному. С чем может быть связана абдоминальная боль при хроническом панкреатите? Прежде всего, с собственно воспалением тканей поджелудочной железы. Воспалительный экссудат сдавливает нервные окончания, закономерно вызывая боль.
Если в процессе воспаления преобладает альтерация, то биологически активные вещества повреждают гиалиновые мембраны нервных волокон и воздействуют на нервные сплетения. Абдоминальная боль в этих случаях будет даже более интенсивной.
Я привел примеры этиологии так называемой боли типа А. Боли, связанной непосредственно с воспалением тканей поджелудочной железы. Но при панкреатитах часто встречается и другая боль. Принципиально другая боль по своему характеру! Боль, связанная уже с собственно осложнением воспаления в тканях поджелудочной железы.
Эта боль может быть связана с повышением давления в протоках поджелудочной железы в связи с обтурацией их кальцинатами или со сдавлением фибротически измененной ткани поджелудочной железы.
При повышении давления в протоках поджелудочной железы происходит слущивание черепицеобразного эпителия, выстилающего их. Агрессивный панкреатический сок воздействует на нервные сплетения, содержащиеся в их стенке.
Другая причина подобного типа боли – это псевдокисты, своеобразные раны в теле поджелудочной железы, где агрессивный панкреатический сок так же воздействует на обнаженные нервные окончания.
Нередкая причина подобной боли (боли типа В): сдавление общего желчного протока увеличенной головкой поджелудочной железы или стенозирование двенадцатиперстной кишки за счет той же причины.
Кратко суммируя основные причины панкреатической боли, можно свести к следующим факторам. Повышение внутрипротокового давления и растяжение капсулы поджелудочной железы. Сдавление протоков поджелудочной железы за счет фибротически измененной ткани органа. Ишемизация тканей поджелудочной железы. Деструкция протокового эпителия.
05:31
Боль может быть связана так же и с теми изменениями, которые происходят при хроническом панкреатите в других органах. Это, прежде всего, гастродуоденальные язвы, возникающие за счет уменьшения ощелачивающей роли раствора бикарбонатов, которые вырабатывает поджелудочная железа в условиях болезни.
Возможны тромбозы селезеночной вены при развитии острого панкреатита. Наконец, при тяжелых формах острого панкреатита может возникать и плеврит, который также в отдельных случаях дает выраженную абдоминальную боль.
Боль может возникать также вследствие снижения экзокринной функции поджелудочной железы. Уменьшение выработки ферментов, уменьшение выработки раствора бикарбонатов поджелудочной железой приводит к излишней ацидификации начальных отделов двенадцатиперстной кишки, нарушению моторики и закономерному развитию такого симптома как метеоризм.
Уменьшение выработки ферментов, уменьшение выработки раствора бикарбонатов поджелудочной железой приводит к излишней ацидификации начальных отделов двенадцатиперстной кишки, нарушению моторики и закономерному развитию такого симптома как метеоризм.
Причем пациенту иногда очень трудно различить, что его беспокоит: метеоризм или боль. Эти симптомы субъективно могут перекрещиваться между собой.
В конце прошлого века были проведены классические контролированные исследования по сравнению влияния ферментных препаратов различного типа на уровень абдоминальной боли при хроническом панкреатите. В это исследование вошли тысячи пациентов. Установлено, что традиционные таблетированные препараты панкреатина достоверно уменьшали давление в панкреатических протоках поджелудочной железы и снижали уровень абдоминальной боли.
В то же время микрогранулированные препараты панкреатина достоверно не снижали повышенный уровень давления в протоках поджелудочной железы и не уменьшали выраженность абдоминальной боли у пациентов.
Почему же это происходит? Частицы панкреатина, покрытые энтеросолюбильной оболочкой, содержащиеся в микрогранулированном препарате, попадая в верхние отдел двенадцатиперстной кишки и желудка, не могут вовремя расщепиться вследствие того, что функция выработки бикарбонатов поджелудочной железой страдает в первую очередь при экзокринной недостаточности.
Вследствие этого происходит ацидификация верхних отделов двенадцатиперстной кишки. Микрогранулы панкреатина начинают расщепляться в более глубоких отделах двенадцатиперстной кишки, где рилизинг-система уже не работает.
08:44
В то же время таблетки панкреатина, в которых частицы действующего вещества не защищены энтеросолюбильной оболочкой, начинают распадаться, начинают свою биологическую функцию уже в верхних отделах двенадцатиперстной кишки, где работает рилизинг-система.
Соответственно, по закону, по механизму обратной отрицательной связи уменьшается выработка панкреатических ферментов поджелудочной железой. Снижается давление в этом органе, в его протоках и в паренхиме. Уменьшается уровень боли.
Снижается давление в этом органе, в его протоках и в паренхиме. Уменьшается уровень боли.
Рассмотрим алгоритм лечения болевой формы хронического панкреатита, предложенный Американской гастроэнтерологической ассоциацией в конце прошлого века.
На первом этапе мы должны подтвердить диагноз. Боль в верхних отделах брюшной полости вызывает далеко не только панкреатит. Это может быть и язвенная болезнь, рак поджелудочной железы, многие другие заболевания, поэтому нельзя болевые ощущения, от которых страдает пациент, сводить только к хроническому панкреатиту.
Диагноз требует подтверждения (это сложный диагноз). Проведением современных ультразвуковых методов исследования, компьютерной томографии, магнитно-резонансной томографии, современных лабораторных методов мы можем и должны подтвердить данный диагноз.
В отдельных редких случаях возможно использование ЭРХПГ, но, направляя пациента на это исследование, следует помнить, что почти в 10% случаев оно отягощается развитием острого панкреатита, поэтому должно выполняться только по строгим показаниям.
Хорошо – подтвердили диагноз панкреатита. Пациенту в любом случае назначается диета с низким содержанием жиров. Пациент должен исключить алкоголь, подчеркиваю, при любой форме хронического панкреатита! Как при алкогольном, так и не при алкогольном. Пациент должен исключить курение. Это важнейший панкреатогенный фактор, значение которого, к несчастью, пока не в достаточной мере оценивается ни пациентами, ни даже врачами.
Для того чтобы лечащий врач мог должным образом оценивать состояние больного, пациенту рекомендуется ежедневное ведение дневника мониторинга своего самочувствия, в котором он оценивает уровень абдоминальной боли. При сохранении болевых ощущений пациент может и должен применять антиангинальные препараты. Например, такие как тримебутин и парацетамол.
11:35
Эти мероприятия неэффективны? Тогда пациенту назначается длительный курс таблетированных препаратов, содержащих панкреатин, причем в высоких дозах. Эти препараты можно комбинировать с ингибиторами желудочной секреции: прежде всего, с блокаторами протонной помпы. Н2-блокаторы здесь гораздо менее эффективны.
Эти препараты можно комбинировать с ингибиторами желудочной секреции: прежде всего, с блокаторами протонной помпы. Н2-блокаторы здесь гораздо менее эффективны.
Не помогаем мы больному? У него остаются абдоминальные боли? Тогда пациенту следует предложить выбор между выжидательной тактикой и проведением оперативного лечения. Но при этом должно объяснить больному положительные возможности хирургического лечения и возможные осложнения хирургического лечения.
При наличии дилатации протоков пациент посылается на дренирующие операции. Если протоки не расширены, то проводится хирургическая денервация поджелудочной железы или даже резекция части данного органа.
Итак, основные лечебные направления при ведении пациентов с болевой формой хронического панкреатита. На первом этапе это диета, полное прекращение употребления алкоголя (я добавлю – курения). Назначение анальгетиков. Таблетированные ферментные препараты в высоких дозах. Во-первых, с целью создания функционального покоя органа и в качестве заместительной терапии.
Лечение спастических расстройств, которые закономерно возникают при хроническом панкреатите со стороны гладкомышечных органов, со стороны желчных путей, со стороны различных отделов кишечника. Целесообразно назначение тримебутина – препарата, обладающего как спазмолитическим, так и анальгетическим действием.
Нельзя забывать о проведении медикаментозной денервации поджелудочной железы. Здесь нам могут помочь хорошо всем известные циклические антидепрессанты.
Наконец, при неэффективности всех этих мероприятий пациент направляется на консультацию к эндоскописту и хирургу для решения дальнейшей тактики ведения.
13:55
В нашей клинике проведено неконтролированное сравнение влияния на боль традиционных таблеток панкреатина в виде мезима 10000 и микрогранулированного препарата, также содержащего 10000 единиц липазы. Период наблюдения – 4 недели. Группы пациентов были примерно однотипные. Они состояли из больных хроническим панкреатитом алкогольной, билиарной этиологии и смешанной этиологии.
Мы убедились в том, что таблетированный препарат панкреатина в большей степени уменьшает выраженность абдоминальной боли, нежели микрогранулированный препарат. Причем влияние на уровень метеоризма оказалось примерно одинаковым.
Важно отметить, что таблетированный препарат панкреатина реже вызывал запоры, нежели микрогранулированный препарат. Хочу подчеркнуть, что мы рассматривали пациентов с относительно сохраненной внешней секреторной функцией поджелудочной железы. У них не было грубых нарушений со стороны внешней секреторной функции в виде тяжелой диареи, мальабсорбции и так далее.
Назначение адекватных таблетированных ферментов поджелудочной железы позволяет во многом отказаться от применения антисекреторных препаратов. На данной таблице показано, что почти половине пациентов, которым мы назначали мезим 10000, удалось отказаться от применения блокаторов протонной помпы.
Отдельную группу составляют больные хроническим панкреатитом с выраженным атеросклерозом мезентериальных сосудов. На данном слайде приведен пример пожилого пациента (72-х лет) с выраженным кальцинозом мезентериальных сосудов.
На данном слайде приведен пример пожилого пациента (72-х лет) с выраженным кальцинозом мезентериальных сосудов.
15:59
Ведение этих пациентов имеет некоторые особенности. Поскольку у подобных пациентов достоверно более часто диагностируются гастродуоденальные эрозивные поражения, в качестве антиангинальных препаратов им не следует назначать НПВС, о чем говорилось в предыдущей лекции.
Этим пациентам лучше назначать такие антиангинальные препараты, как парацетамол или тримебутин. Они в гораздо меньшей степени представляют угрозу в плане развития гастродуоденальных кровотечений.
Очень важный аспект – это курение. Курение по своей значимости, очевидно, немногим уступает алкоголю в плане своего отрицательного панкреатогенного влияния. Обратите внимание: все наши старания, все наши усилия по лечению абдоминальной боли у больных курильщиков, страдающих панкреатитом, оказывались, как правило, малоэффективными.
Для того чтобы мы могли им помочь, им нужно было или бросить курить, или значительно уменьшить количество потребляемых сигарет. По крайней мере, меньше 10 в день – чтобы индекс курильщика был у них низким.
По крайней мере, меньше 10 в день – чтобы индекс курильщика был у них низким.
Обратите внимание на данную таблицу. Опрос проводился среди пациентов, страдающих хроническим панкреатитом, москвичей, как правило, имеющих высшее образование.
О том, что табакокурение негативно влияет на легкие, знают все. О том, что табакокурение обладает кардиотоксическим влиянием, знает большинство. О том, что курение негативно воздействует на желудок, на потенцию у мужчин, знает примерно половина. Но только 10%, только трое из тридцати больных, страдающих хроническим панкреатитом, социально активных людей, имеющих высшее образование, знали, что курение отрицательно влияет на поджелудочную железу.
Это, конечно, убийственные цифры, говорящие о низкой эффективности нашей пропаганды среди больных.
Итак, еще раз подчеркнем возможные причины неэффективности антиангинальной терапии у пациентов с хроническим панкреатитом. Это, прежде всего, неадекватные дозы препарата, когда врач знает, что мы должны назначать лекарство по одной таблетке три раза в день. Это совершенно неправильно!
Это совершенно неправильно!
Мы должны исходить из того, что клиническая картина в каждом конкретном случае индивидуальна. Пациенту нужно назначать такое количество лекарственного средства, которое ему нужно, чтобы устранить симптомы заболевания, устранить дальнейшее развитие заболевания.
Несоблюдение больным схемы лечения. Мы встречались со случаями, когда, например, пациенты принимали ферментные препараты при панкреатите через полчаса после еды. Они объясняли это тем, что они не хотят повредить желудку. Врач не объяснил на догоспитальном этапе, когда следует принимать препарат. Это казалось бы смешным, если бы не было грустным.
Неверный выбор схемы лечения. Как я уже приводил в клиническом примере, ангинальную боль при хроническом панкреатите пытаются лечить ферментными препаратами, содержащими желчные кислоты.
Неверный диагноз. Естественно, никакой лекарственный препарат (ни ферментативный, ни секреторный) не поможет при раке поджелудочной железы. В данном случае пациенту может помочь только вовремя поставленный диагноз.
В данном случае пациенту может помочь только вовремя поставленный диагноз.
Наконец, лечащему врачу следует помнить, что для оценки эффективности выбранной тактики лечения нужен достаточный срок. Как правило, не менее 2-4 недель. Только так мы сможем помочь больному хроническим панкреатитом, страдающему абдоминальной болью.
Большое спасибо.
20:42
Что делать если возникает запор при панкреатите
При развитии панкреатита в организме человека начинаются развиваться и все вытекающие отсюда патологические нарушения в системе органов пищеварения. Воспалительные процессы в полости поджелудочной железы приводят к тому, что ферментативные компоненты, вырабатываемые ею, перестают попадать в полость кишечника, на фоне чего нарушаются процессы по перевариванию пищевых продуктов и начинают развиваться характерные симптоматические признаки, в виде запора, метеоризма, тошноты, рвоты, диареи и вздутия живота. В этой статье подробнее остановимся на том, что делать при возникновении запора при панкреатите, какие факторы этому предшествуют, как его устранить и предотвратить его повторное образование.
Факторы, вызывающие запор при панкреатите
Образование запора при обострении панкреатита зачастую возникает на фоне следующих факторов:
- не правильный и не сбалансированный рацион питания,
- пассивный, или сидячий образ жизнедеятельности,
- наличие вредных привычек,
- развитие сопутствующих заболеваний, таких как хронический холецистит либо сахарный диабет,
- продолжительный период приема медикаментозных препаратов.
От выбора продуктов для приготовления пищи напрямую зависит степень нагрузки на паренхиматозную железу. Несбалансированное питание способствует значительному усугублению общего состояния железы и возникновению в ее полости воспалительного процесса.
Ведение сидячего и малоподвижного образа жизни провоцирует развитие атрофических процессов в полости мышечных волокон кишечника, участвующих в процессах переваривания пищи. В нормальном состоянии эти мышцы обеспечивают проталкивание пищи в следующие его отделы, вплоть до выведения уже сформировавшихся каловых масс.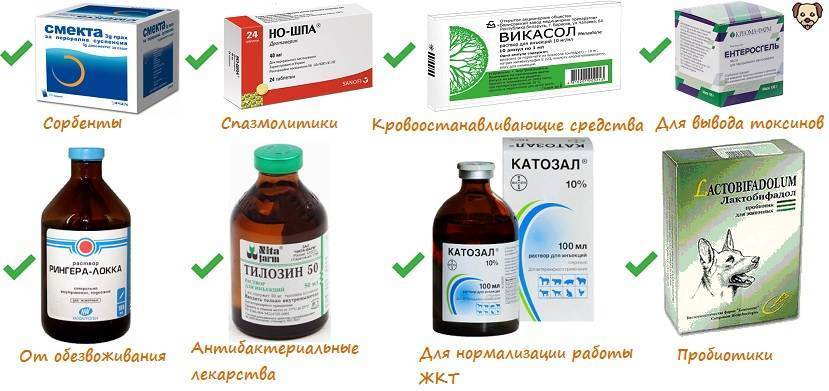 При атрофии, мышечные волокна настолько ослабевают, что не могут протолкнуть сформированные каловые массы в последний отдел кишечника, для дальнейшего его испражнения.
При атрофии, мышечные волокна настолько ослабевают, что не могут протолкнуть сформированные каловые массы в последний отдел кишечника, для дальнейшего его испражнения.
Среди вредных привычек, наибольшей опасностью обладают: табакокурение, злоупотребление спиртосодержащими напитками, голодовки и переедания.
Также стоит отметить, что развитие панкреатической болезни зачастую возникает на фоне прогрессирующей стадии холецистита либо сахарного диабета. В совокупности обе патологии способствуют возникновению обезвоживания организма и затвердеванию каловых масс, что ведет к развитию запора.
И не стоит забывать о том, что при применении отдельных групп медикаментозных препаратов, необходимо обращать внимание на возможные побочные эффекты. Так и при лечении панкреатита перед применением каких-либо медикаментов необходимо прежде изучить прилагающуюся инструкцию и проконсультироваться с лечащим врачом по поводу того, можно ли вообще применять то, или иное средство для решения определенной возникшей проблемы со здоровьем.
Причины запора при панкреатите
В большинстве случаев, возникают запоры при остром панкреатите на фоне назначаемой диеты, которая заключается в употреблении белковой пищи и максимальном исключении продуктов с содержанием жиров и углеводов, а это в свою очередь, является прямой предпосылкой к застойному накоплению каловых масс в полости кишечника и затрудненному их выведению. При хронической форме данного поражения поджелудочной железы чаще возникает понос. Запоры являются довольно редким явлением при хроническом воспалении железы.
Более того, стоит отметить, что назначение анальгетиков и спазмолитиков также провоцирует развитие медикаментозного запора.
Запор при остром воспалении поджелудочной железы
Запор при остром панкреатите, либо обострении хронической патологии железы, может сопровождаться такими симптомами, как:
- невозможность испражнения кишечника,
- возникновение болезненности и вздутия в зоне живота,
- затрудненное отхождение газов,
- легкая степень желтушности кожных покровов,
- регулярное чувство тошноты,
- полная потеря аппетита.

А при хронической форме заболевания выше описанная клиника дополняется резким снижением массы тела и повышенным уровнем нервозности. Более того, закупорка сформированных каловых масс приводит к началу их гниения в полости кишечника, что в свою очередь способствует образованию интоксикационного процесса, сопровождающегося головными болями, различными высыпаниями на коже и постоянным чувством усталости.
Причины возникновения запоров при хроническом панкреатите
Провоцирующими факторами, способствующими развитию запора при хронической форме панкреатической патологии, могут служить следующие явления:
- регулярное применение медикаментозных средств с обезболивающим эффектом,
- уменьшение физической активности,
- голодовки и частые недоедания.
Частое возникновение запоров может спровоцировать развитие такого осложнения, как геморрой, доставляющий немало дискомфорта пациентам. Поэтому так важно своевременно устранять все патологические нарушения в процессах пищеварительного тракта.
Лечение запоров
Лечение запора при панкреатите может проводиться различными методами и способами. Первоначально, что необходимо сделать, так это обратиться за помощью к лечащему врачу, который оценив всю серьезность клинической картины, сможет назначить наиболее эффективное лечение возникшей проблемы.
Тест: на определение риска сахарного диабета 2 типа
Результат:
Присоединяйтесь к нашей группе Telegram и узнавай о новых тестах первым! Перейти в Telegram
Методика, направленная на ликвидацию запора, заключается:
- в корректировке питания,
- в достаточном уровне потребления жидкости,
- в применении народных средств,
- а также в проведении медикаментозного лечения с применением препаратов слабительного действия.
Лекарственные препараты
При образовании запора, многие пациенты задаются вопросом: «можно ли принимать слабительные при панкреатите и какие препараты обладают максимальным эффектом?»
Несомненно, слабительные препараты являются допустимым средством избавления проблем с процессом дефекации. Существует две разновидности препаратов слабительного спектра действия:
Существует две разновидности препаратов слабительного спектра действия:
Таблетки с раздражающим эффектом от запоров, в виде Бисакодила, Регулакса, Гутталакса. Важно только помнить, что слабительное при панкреатите разрешается употреблять не более 1 раза в день. После приема препарата со слабительным действием, нормализация стула может наступить спустя 2-7 часов. Также стоит отметить, что продолжительный прием данных препаратов способствует развитию привыкания и нарушению электролитного баланса. Препараты щадящего спектра действия – пребиотики, в виде Дюфалака, назначаемого в большинстве случаев для устранения запора у ребенка, а также Лактусана и Прелакса.
Как острый, так и хронический запоры довольно успешно проходят при лечебном воздействии пребиотиков, которые довольно успешно послабляют затвердевшие каловые массы, способствуют заселению в микрофлору кишечника полезных бактерий, которые уничтожают патогенные микроорганизмы и выводят шлаки и токсины.
Также применяется такое медикаментозное средство спазмолитического спектра действия, как Папаверин в виде таблеток, инъекции для внутривенного введения либо в форме свечей. При отсутствии Папаверина, есть уникальная ему альтернатива, которая может также помочь избавиться от запора – это Дибазол в виде инъекционного раствора для постановки внутримышечной инъекции.
При отсутствии Папаверина, есть уникальная ему альтернатива, которая может также помочь избавиться от запора – это Дибазол в виде инъекционного раствора для постановки внутримышечной инъекции.
Не меньшей популярностью и эффективностью обладает медикаментозное средство в виде Папазола.
Народные средства
Народной медицине известно множество способов устранения подобных патологий посредством использования лекарственных трав. Для ликвидации запора рекомендуется принимать отвары из таких трав, как:
Отвар готовится в соотношении 1 ч.л. измельченного сырья на 200 мл воды. Рекомендовано употреблять по одному стакану перед вечерним сном, ежедневно готовя новую целебную жидкость.
Диетическое питание
Диетическое питание должно быть сбалансированным с соблюдением диеты со столом №5. В рацион питания должны быть включены продукт, не способствующие перегрузке железы, а именно:
- супы из овощей,
- отварные либо запеченные овощные культуры,
- не жирная кисломолочная продукция,
- хлебец грубого помола,
- крольчатина, говядина и индейка,
- каши,
- компот, кисель, сок моркови.

- хлебобулочные изделия из высших сортов муки, в том числе и сухари,
- кондитерскую сладость,
- газированные и алкоголесодержащие напитки,
- бобовые культуры,
- консервы, жирные разновидности мяса и рыбы,
- виноград,
- редьку, редиску и репку.
Пища должна готовиться на пару, методом отваривания либо запекания, с предварительным измельчением.
Профилактика возникновения запора
Для исключения повторного возникновения запора, необходимо соблюдать правильный рацион питания, не нарушать предписанную диету и употреблять как можно больше жидкости. Не менее важную роль в профилактике запоров играют и методы ЛФК.
Лечебная физкультура
Ввиду того, что отсутствие физической активности способствует возникновению атрофии мышц кишечника и возникновения запора, методы лечебной физической культуры станут отличным подспорьем в поддержании тонуса мышц и предупреждении развития запора. Рекомендуется делать по утрам зарядку, а также бегать, как можно дольше, гулять пешком по улице, заниматься плаванием либо фитнесом. При таком образе жизни процессы пищеварения быстро нормализуются и запоры уже станут не страшны.
При таком образе жизни процессы пищеварения быстро нормализуются и запоры уже станут не страшны.
Правильное питание
Питание должно быть сбалансированным и дробным. Чтобы максимально быстро вылечить и предупредить рецидив данной патологии, необходимо кушать не менее 6 раз в день с перерывом в 2-3 часа и уменьшенной порционностью. Блюда, приготовленные путем обжаривания необходимо полностью исключить из своего рациона питания, как и алкоголь, острое, копчености и жирные продукты. Питание должно включать в себя максимальное количество полезных ингредиентов. Рекомендуется как можно больше готовить овощных салатов, особенно из свежих овощей.
| ||||||||||||||||||||||||||||
| Отчет о случае | ||||||||||||||||||||||||||||
| Острый панкреатит у марафонца | ||||||||||||||||||||||||||||
| Ключевые слова : | ||||||||||||||||||||||||||||
Prakash Baburao Sonkusare, Pranav Kumar Raghuwanshi, Navin TMU, Vinod Narkhede, Sanjay Kumar Gastrocare Hospital, Бхопал (MP), Индия. Соответствующий автор : Доктор Санджай Кумар Электронная почта: [email protected] ДОИ : http://dx.doi.org/10.7869/tg.561 Марафонцы склонны к обезвоживанию, мышечным спазмам, рабдомиолизу и тепловому удару. Длительный бег редко упоминается в литературе как причина острого панкреатита, но, насколько нам известно, до настоящего времени не было зарегистрировано ни одного случая в Индии. Здесь мы сообщаем о случае острого панкреатита после марафонского забега после исключения всех возможных этиологий. История болезни Наш пациент, 20-летний мужчина, поступил в отделение неотложной помощи в вечерние часы с жалобами на сильную боль в эпигастрии с иррадиацией в спину, три-четыре эпизода рвоты и неспособность двигаться. Уровни амилазы и липазы в его сыворотке были повышены более чем в восемь и десять раз соответственно (924 ЕД/л/ 4268 ЕД/л соответственно) (референсный диапазон для амилазы 25–115 ЕД/л, липазы 73–393 ЕД/л). Его МСКТ брюшной полости с протоколом поджелудочной железы показала объемную неоднородно контрастирующую поджелудочную железу с внутрипанкреатическим скоплением жидкости, вовлекающей шею и проксимальные области тела с множественными внепанкреатическими скоплениями жидкости, включая оба плевральных пространства, перигастральное, периселезеночное, инфрапанкреатическое , параободочная и тазовая области, наводящие на мысль об остром некротизирующем панкреатите с индексом тяжести КТ 8. Обсуждение Боль в животе часто возникает после бега на длинные дистанции. Предлагаемые механизмы включают ишемию диафрагмы, обезвоживание, мышечный спазм или мионекроз. 1 Острый панкреатит также описывался в литературе как возникновение после продолжительных напряженных упражнений в виде марафона, но единого мнения о его точной патофизиологии нет. Известно, что поджелудочная железа восприимчива к ишемии, и существует мнение, что она играет основную роль в развитии острого панкреатита. 5 Гипоперфузия ткани поджелудочной железы приводит к некрозу клеток и лейкоцитарной инфильтрации из-за гипооксигенации и дисфункции эндотелия соответственно. Эндотелиальная стенка становится более проницаемой, а образующиеся при активации лейкоцитов радикалы О2 усугубляют течение острого панкреатита. Во многих случаях реперфузия сама по себе может не обратить вспять некротический процесс и даже усугубить течение панкреатита, индуцируя образование радикалов О2. 6 Таким образом, можно сказать, что острый панкреатит можно предотвратить у марафонцев, поддерживая надлежащую гидратацию, принимая жидкости до, во время и после бега и обучая их останавливаться после появления даже малейшей боли в животе. Они также должны нагружать себя углеводами за день до соревнования и продолжать принимать углеводы до, во время и после бега в виде жидких напитков, обогащенных углеводами, по крайней мере, для забегов продолжительностью более 60 минут и должны следовать стандартным рекомендациям по питанию. Заключение У марафонцев может развиться острый панкреатит, наиболее вероятным объяснением которого является ишемия. Этот случай подчеркивает, что острый некротизирующий панкреатит следует рассматривать как дифференциальный диагноз в конкретном клиническом контексте. Финансовая поддержка и спонсорство: Нет. Конфликты интересов: Конфликтов интересов нет. Каталожные номера
| ||||||||||||||||||||||||||||
Бег может быть вреден для вас!: 550 : Официальный журнал Американского колледжа гастроэнтерологии
Тезисы: КЛИНИЧЕСКИЕ ВИНЬЕТКИ/СЛУЧАИ СЛУЧАЕВ — ПАНКРЕАТИЧЕСКАЯ/БИЛИАРНАЯ БОЛЕЗНЬ
Бирн, Кэтрин, доктор медицины; Адлер, Дуглас MD
Информация об автореУниверситет Юты, Солт-Лейк-Сити, Юта.
Американский журнал гастроэнтерологии 105():p S200, октябрь 2010 г.
- Бесплатно
Цель: Описание случая: Пациентка 18 лет, без ПМК, обратилась в нашу клинику после нескольких эпизодов острого панкреатита неизвестной этиологии. У пациента развилась боль в эпигастрии с иррадиацией в спину с тошнотой, что привело к его медицинскому осмотру. Его уровень липазы был 1099 ЕД/л (0-59 ЕД/л). У пациента не было истории употребления алкоголя, желчнокаменной болезни или холедохолитиаза по данным визуализации (как УЗИ, так и КТ брюшной полости/таза с пероральным и внутривенным контрастированием), никаких оскорбительных лекарств (он отрицал, что принимал какие-либо рецептурные, безрецептурные или травяные препараты). лекарства) и отсутствие травм. Пациент лечился консервативно и быстро восстановился до исходного состояния здоровья. У пациента развился аналогичный эпизод сильной эпигастральной боли, иррадиирующей в спину несколько месяцев спустя, и оценка показала уровень липазы >1000 ЕД/л (0-59ЕД/л). Учитывая его общее состояние и отрицательную оценку на сегодняшний день, ему была проведена эмпирическая лапароскопическая холецистэктомия, которая выявила нормальный желчный пузырь и нормальный МОК. Несмотря на CCY, у него продолжались эпизоды панкреатита, требующие госпитализации. Пациент отметил связь между эпизодами панкреатита и периодами бега на длинные дистанции. Пациент бегал на длинные дистанции (более 15 миль) со своей школьной командой по кроссу. Мы заподозрили марафонский панкреатит. Больному было рекомендовано прекратить бег. Через месяц у него снова случился приступ панкреатита в контексте бега на длинные дистанции. Первоначальный анализ крови выявил липазу 20 000 ЕД/л (0-59ЕД/л). Оценка пациента была значимой для худощавого, здорового на вид подростка, у которого не было дистресса. Его физическое обследование было ничем не примечательным. Аутоиммунное исследование с ANA и IgG4, панель липидов натощак, комплексная метаболическая панель, панель коагуляции и протокол КТ поджелудочной железы были ничем не примечательны.
Учитывая его общее состояние и отрицательную оценку на сегодняшний день, ему была проведена эмпирическая лапароскопическая холецистэктомия, которая выявила нормальный желчный пузырь и нормальный МОК. Несмотря на CCY, у него продолжались эпизоды панкреатита, требующие госпитализации. Пациент отметил связь между эпизодами панкреатита и периодами бега на длинные дистанции. Пациент бегал на длинные дистанции (более 15 миль) со своей школьной командой по кроссу. Мы заподозрили марафонский панкреатит. Больному было рекомендовано прекратить бег. Через месяц у него снова случился приступ панкреатита в контексте бега на длинные дистанции. Первоначальный анализ крови выявил липазу 20 000 ЕД/л (0-59ЕД/л). Оценка пациента была значимой для худощавого, здорового на вид подростка, у которого не было дистресса. Его физическое обследование было ничем не примечательным. Аутоиммунное исследование с ANA и IgG4, панель липидов натощак, комплексная метаболическая панель, панель коагуляции и протокол КТ поджелудочной железы были ничем не примечательны.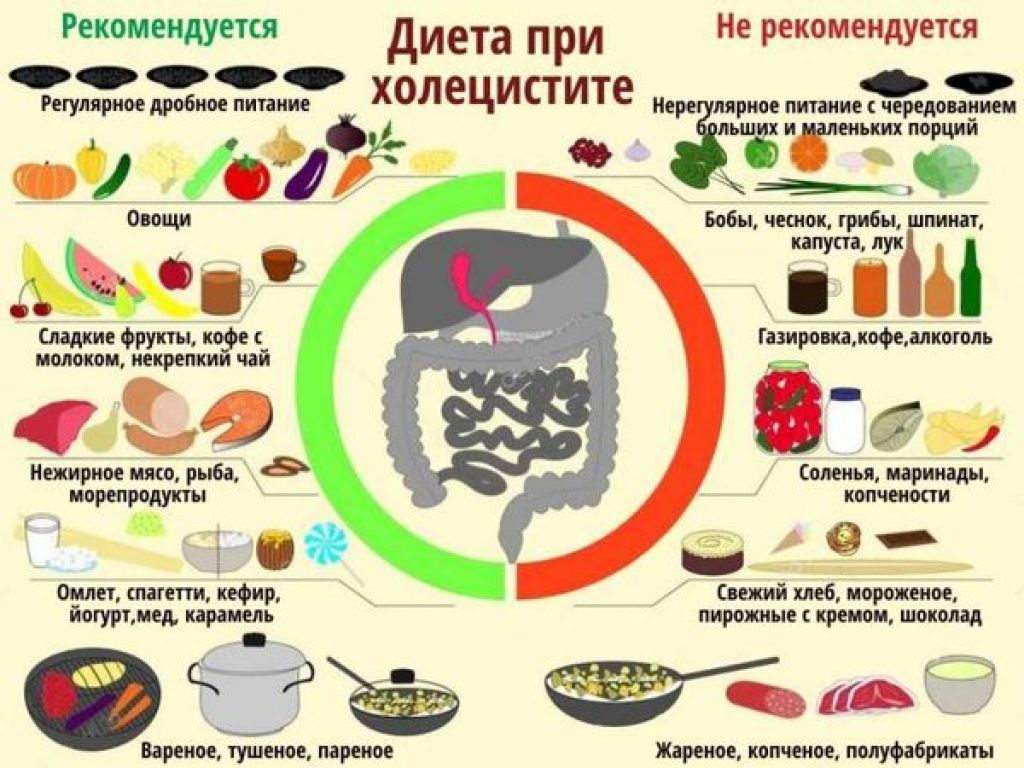



 и метеоризм с утра того же дня. Боль началась, когда он бежал марафон и уже преодолел 12 километров (км) за четыре часа. Его скорость составляла почти три километра в час. Пробежав следующие полкилометра, ему пришлось прекратить марафон из-за усилившейся боли и взять такси до дома. По его словам, в тот день он потреблял меньше жидкости. В анамнезе не было злоупотребления алкоголем или приема наркотиков, травм брюшной полости, эндоскопических вмешательств, желтухи или каких-либо сопутствующих заболеваний. В анамнезе подобных болей не было. В анамнезе не было признаков язвенной болезни. В семейном анамнезе панкреатита или гиперлипидемии не было. При осмотре у него была тахикардия, нормальное кровяное давление и его spO 2 было нормально. Он был обезвожен, и у него была болезненность во всем животе с уменьшением кишечных шумов. Не было ни охраны, ни ригидности, ни органомегалии, ни притупленности флангов. Он был госпитализирован и обследован.
и метеоризм с утра того же дня. Боль началась, когда он бежал марафон и уже преодолел 12 километров (км) за четыре часа. Его скорость составляла почти три километра в час. Пробежав следующие полкилометра, ему пришлось прекратить марафон из-за усилившейся боли и взять такси до дома. По его словам, в тот день он потреблял меньше жидкости. В анамнезе не было злоупотребления алкоголем или приема наркотиков, травм брюшной полости, эндоскопических вмешательств, желтухи или каких-либо сопутствующих заболеваний. В анамнезе подобных болей не было. В анамнезе не было признаков язвенной болезни. В семейном анамнезе панкреатита или гиперлипидемии не было. При осмотре у него была тахикардия, нормальное кровяное давление и его spO 2 было нормально. Он был обезвожен, и у него была болезненность во всем животе с уменьшением кишечных шумов. Не было ни охраны, ни ригидности, ни органомегалии, ни притупленности флангов. Он был госпитализирован и обследован. ). СРБ также был повышен (78,8 мг/л) (референсный диапазон 0,0–5,0 мг/л). LFT, RFT и профиль щитовидной железы были в пределах нормы. Общий анализ крови показал увеличение количества лейкоцитов (19770/мм 3 ). На УЗИ брюшной полости была обнаружена гипоэхогенная и объемная поджелудочная железа с признаками скопления жидкости в перипанкреатической области размером приблизительно 90 куб. острого панкреатита. Он был начат по стандартному протоколу лечения острого панкреатита. Он прошел обширное обследование, чтобы исключить распространенные и необычные причины ОП, но этиология не может быть подтверждена. Его сывороточный кальций и липидный профиль были в пределах нормы.
). СРБ также был повышен (78,8 мг/л) (референсный диапазон 0,0–5,0 мг/л). LFT, RFT и профиль щитовидной железы были в пределах нормы. Общий анализ крови показал увеличение количества лейкоцитов (19770/мм 3 ). На УЗИ брюшной полости была обнаружена гипоэхогенная и объемная поджелудочная железа с признаками скопления жидкости в перипанкреатической области размером приблизительно 90 куб. острого панкреатита. Он был начат по стандартному протоколу лечения острого панкреатита. Он прошел обширное обследование, чтобы исключить распространенные и необычные причины ОП, но этиология не может быть подтверждена. Его сывороточный кальций и липидный профиль были в пределах нормы. ( Рисунок 1a ) Первоначально его лечили консервативно. Его исходный гематокрит был 42,6%, который улучшился до 35,1%. Повторная МСКТ брюшной полости с протоколом поджелудочной железы свидетельствовала об остром некротическом панкреатите с увеличенным размером коллекций по сравнению с предыдущим. ( Рисунок 1б ) Во время второй госпитализации у него был обнаружен большой ВОПН, который стал симптоматичным в виде усиления болей в животе и непереносимости пищи и жидкости, что потребовало дренирования в виде эндоскопической цистогастростомии. ( Рисунок 2,3 ) Позже он поправился, и теперь он бессимптомный и находится под регулярным наблюдением.
( Рисунок 1a ) Первоначально его лечили консервативно. Его исходный гематокрит был 42,6%, который улучшился до 35,1%. Повторная МСКТ брюшной полости с протоколом поджелудочной железы свидетельствовала об остром некротическом панкреатите с увеличенным размером коллекций по сравнению с предыдущим. ( Рисунок 1б ) Во время второй госпитализации у него был обнаружен большой ВОПН, который стал симптоматичным в виде усиления болей в животе и непереносимости пищи и жидкости, что потребовало дренирования в виде эндоскопической цистогастростомии. ( Рисунок 2,3 ) Позже он поправился, и теперь он бессимптомный и находится под регулярным наблюдением.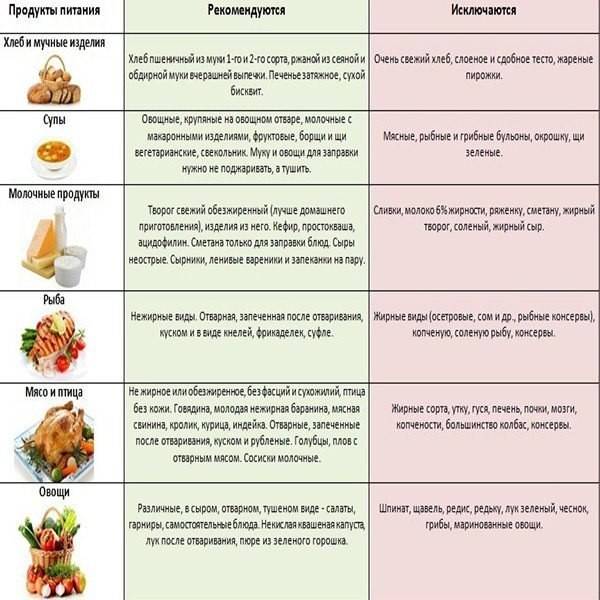 Было предложено множество механизмов его возникновения. Ишемия из-за низкого кровотока, вторичная по отношению к отведению большей части кровотока в мышцы, ишемия из-за обезвоживания, приводящая к гиповолемии, и повторные механические травмы поджелудочной железы о заднюю брюшную стенку и позвоночник после длительного бега были немногими из них. 1-3 Это чаще встречается у более обезвоженных пациентов и у тех, кто путешествовал на большие расстояния. Системный стресс, приводящий к прямому повреждению поджелудочной железы, также был предложен в качестве одного из механизмов, основанных на исследованиях на животных. 4 Не обнаружено упоминаний о роли скорости передвижения, позы при беге и погодных условий в его развитии. У нашего пациента, вероятно, была вариабельная комбинация механизмов, предполагающих марафонский бег как причину его острого панкреатита, поскольку он был нетренированным марафонцем, впервые пробежал длинную дистанцию, находился натощак, недостаточно гидратировался во время бега и имел повышенный уровень глюкозы в крови.
Было предложено множество механизмов его возникновения. Ишемия из-за низкого кровотока, вторичная по отношению к отведению большей части кровотока в мышцы, ишемия из-за обезвоживания, приводящая к гиповолемии, и повторные механические травмы поджелудочной железы о заднюю брюшную стенку и позвоночник после длительного бега были немногими из них. 1-3 Это чаще встречается у более обезвоженных пациентов и у тех, кто путешествовал на большие расстояния. Системный стресс, приводящий к прямому повреждению поджелудочной железы, также был предложен в качестве одного из механизмов, основанных на исследованиях на животных. 4 Не обнаружено упоминаний о роли скорости передвижения, позы при беге и погодных условий в его развитии. У нашего пациента, вероятно, была вариабельная комбинация механизмов, предполагающих марафонский бег как причину его острого панкреатита, поскольку он был нетренированным марафонцем, впервые пробежал длинную дистанцию, находился натощак, недостаточно гидратировался во время бега и имел повышенный уровень глюкозы в крови. гематокрит, свидетельствующий об обезвоживании при отсутствии других факторов риска.
гематокрит, свидетельствующий об обезвоживании при отсутствии других факторов риска. Таким образом, становится обязательным, чтобы они прошли надлежащую подготовку, прежде чем пытаться долго бегать. 7
Таким образом, становится обязательным, чтобы они прошли надлежащую подготовку, прежде чем пытаться долго бегать. 7  J Поджелудочная железа. 2009 г.; 10(1):53–54.
J Поджелудочная железа. 2009 г.; 10(1):53–54.