Халюс-Вальгус — косточки на ногах: причины и лечение
Халюс Вальгус – это вальгусная деформация большого пальца стопы. То есть отклонение его кнаружи с формированием «косточки» на ноге в области плюснефалангового сустава.
Как вернуть девушке легкую поступь, грациозные и мягкие движения, а мужчине — уверенный, твердый шаг?
Как избавиться от физиологических дефектов стопы и придать ей идеальную форму? Квалифицированные ортопеды Медицинского дома Odrex не только подскажут, как устранить болевой синдром при ходьбе, но и помогут восстановить визуальный эстетический облик Ваших стоп.
Причины формирования Халюс-вальгуса
Плюснефаланговый сустав большого пальца искривляется из-за нарушения его биомеханики, что связано со следующими структурными изменениями:
- врожденные дефекты
- неврологические дисфункции
- слабость соединительной ткани (свойственна преимущественно женщинам) приводит к излишней подвижности капсулы сустава.
 передний отдел стопы деформируется, формируется поперечное плоскостопие.
передний отдел стопы деформируется, формируется поперечное плоскостопие.
Обувь — также один из факторов риска возникновения халюс вальгуса. При узком носке пальцы ног пребывают в скованном положении, в итоге — деформируются лодыжки. Если каблук выше 5 см, увеличивается давление на переднюю часть стопы, пальцы буквально “вдавливаются” в туфли, появляется вероятность плоскостопия.
Факт. У мужчин данный недуг диагностируется только в 2% случаев от общего числа. У женщин такая деформация встречается гораздо чаще, в основном, проявляет себя в преклонном возрасте.
Клиническая картина:
- Сперва отклонение большого пальца заметно лишь при внимательном осмотре. Мышца, отводящая первый палец, перетягивает его в неестественное положение.
- В проекции первого плюснефалангового сустава возникает небольшая припухлость. Затем она может превратиться в плотные натоптыши и мозоли.
- На поздних стадиях второй палец начинает перекрывать первый, и мозоли появляются уже на подошве.

- Данная патология чаще всего возникает в юношеском возрасте и с годами она только усугубляется.
- Передняя часть стопы расширяется. Приходится приобретать обувь на 1-2 размера больше. Но помимо расширения переднего отдела стопы при такой деформации часто происходит и отклонение всей стопы в сторону. Человек испытывает острые боли, так как стопа фактически упирается в “шишки”, стирается внутренняя поверхность подошвы.
В итоге из-за неправильного угла наклона большого пальца происходит:
- увеличение костного наслоения на конечности, просторечно выражаясь, косточка на ноге “выпирает”
- повреждение хряща
- ранний износ основного сустава
Где Вам окажут квалифицированную помощь?
В Одессе в Медицинском доме Odrex работают профессиональные ортопеды-травматологи, которые грамотно поставят диагноз и назначат оптимальный курс лечения. Здесь вы не только можете получить консультацию ортопеда и выяснить отчего болит косточка на ноге возле большого пальца.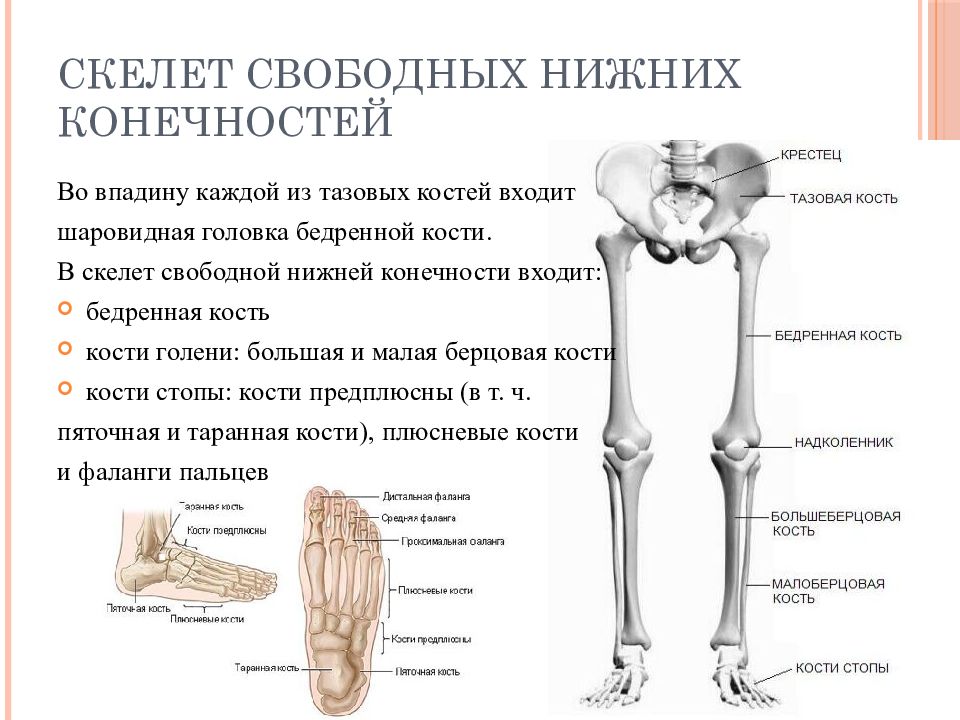 Здесь и провести коррекцию походки, правильно зафиксировать стопу.
Здесь и провести коррекцию походки, правильно зафиксировать стопу.
Факт. Танцора балета выдают его ноги. Люди, которые довольно долго занимаются этим видом спорта, страдают от профессионального заболевания — бурсита большого пальца стопы. Для бурсита характерно воспаление синовиальной сумки плюснефалангового сустава, скопление синовиальной жидкости в области сустава большого пальца, отек, покраснения, жжения. Отечность переходит и на голень; человек испытывает болезненные ощущения в лодыжке. Большой палец наступает на мозолистое тело, которое формируется как компенсаторная реакция организма. Поэтому желание избавиться от затвердевшего эпителия с помощью пемзы, к примеру, может лишь усугубить ситуацию.
Диагностика халюс-вальгус
В Одессе в Медицинском доме Odrex врач ортопед-травматолог после внимательного осмотра и изучения исчерпывающего анамнеза назначит диагностику.
Первичным методом диагностики выступает плантография — получение отпечатков стопы с помощью специальных датчиков и определение реакции стопы на нагрузку.
Следующий диагностический метод — рентгеногрфический. Рентген покажет степень отклонения первой плюсневой кости по отношению ко второй, а также наклон оси между первым пальцем и первой плюсневой костью.
Факт. Подологи — это узкопрофильные специалисты, которые лечат стопу и дают рекомендации по здоровому уходу за ней.
Также для полной картины постановки диагноза лечащий врач назначит вам компьютерную томографию — наблюдение с помощью рентгеновского излучения нужного участка тела в объемном изображении и в различных срезах.
Аналогичное обследование, но с помощью электромагнитных волн, — МРТ (магнитно-резонансная томография) — также входит в серию обязательного мониторинга организма при халюс-вальгус.
Факт. Испанская поговорка. Под ногой красивой девушки мог бы протекать ручеек.
Лечение Халюс-вальгус
В Одессе в Медицинском доме Odrex на консультации ортопеда-травматолога пациент получит также обстоятельную инструкцию по лечению косточки на ноге.
Консервативное или медикаментозное лечение направлено на то, чтобы убрать симптоматику болезни. Оно базируется на нестероидных противовоспалительных препаратах (которые уменьшают боль и воспаление).
Консервативное лечение эффективно лишь на первой стадии болезни. При дальнейшем осложнении степени халюс-вальгус не обойтись без операции.
Оперативное вмешательство зависит от степени деформации стопы и болевого синдромаПри незначительной деформации стопы — исправление искривления переднего отдела стопы за счет пластики мягких тканей, удлинения сухожилий. Восстановление наружной боковой связки плюснефалангового сустава. Исправление так называемой деформации поперечной “распластанности” стопы.
При бОльшей степени поражения стопы деформации в костной ткани исправляют за счет изменения положения кости. Эта операция получила название остеотомии.
После оперативного лечения пересечением костей пациент может передвигаться без костылей уже в первые дни после операции.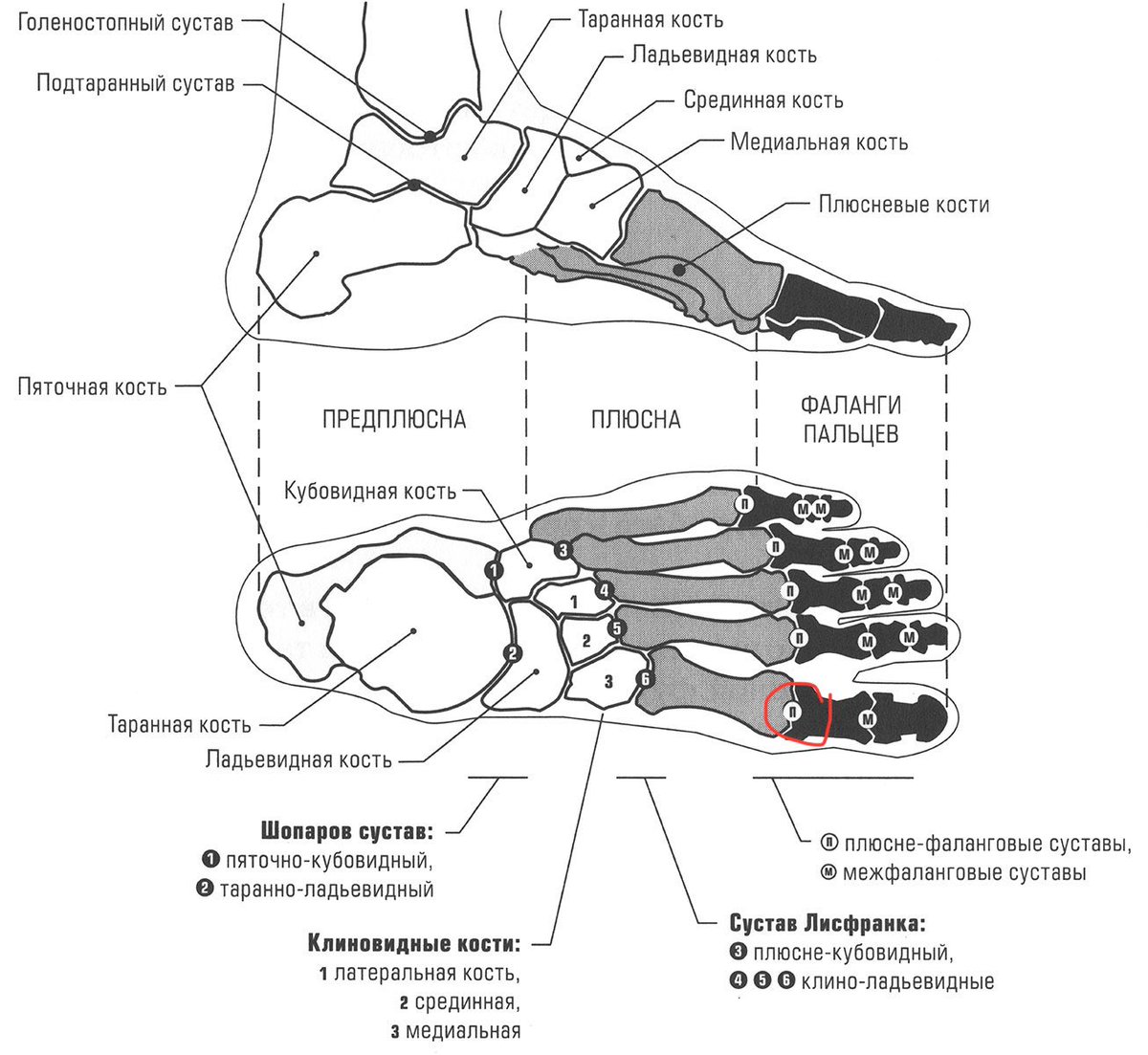 Для иммобилизации вместо гипса используют специальную обувь. Для того, чтобы послеоперационные рубцы были незаметны, на теле человека оставляют косметические швы. Восстановительный период рассчитан на 2-3 месяца.
Для иммобилизации вместо гипса используют специальную обувь. Для того, чтобы послеоперационные рубцы были незаметны, на теле человека оставляют косметические швы. Восстановительный период рассчитан на 2-3 месяца.
Кроме того, даже после операции по удалению халюс-вальгус врачи рекомендуют использовать корректирующие стельки, которые правильно “ставят” стопу, а также так называемые вкладыши между первым и вторым пальцами.
Вопрос-ответ
Насколько естественным является плоскостопие у детей?
У новорожденных нет оформленных сводов стопы. Они появляются только к 5 годам. С этим явлением и связана несколько неуклюжая детская походка. Вместо свода стопы у малыша — своеобразная жировая подушечка-”амортизатор”. Но чтобы физиологическое плоскостопие не превратилось в абсолютную деформацию, важно грамотно выбирать обувь для ребенка.
Факт. Анатомия пальцев ноги предусматривает их убывание относительно большого пальца. Но встречаются также люди, у которых второй палец длиннее первого.
Он получил наименование “Мортона” в честь американского ортопеда Дадли Джо Мортона, который первым обнаружил редкую особенность. Такая физиологическая черта наблюдается всего у 10% людей и обычно не вызывает жалоб. В античные времена подобный внешний вид конечности считали эстетическим эталоном.
Какие стельки подходят для коррекции плоской вальгусной деформации стопы?
Они могут быть изготовлены из шерсти, флиса, велюра, пробки и даже натуральной кожи. Различают следующие стельки:
- в форме каплевидных подушечек, которые необходимо подкладывать под плюсну. Служат для заблаговременной остановки роста плюсневой кости, убирают синдром усталости и снимают напряжение.
- полустельки для обуви на высоких каблуках — разгружают плюсневый отдел стопы.
- полустельки с поддержкой поперечного свода — узкие, со вкладышем- подушечкой для равномерного распределения нагрузки на ногу.
Чем вредна высокая обувь и какое допустимое возвышение каблука? Что носить для удобства движения?
Допустимая высота каблука — 3-6 см.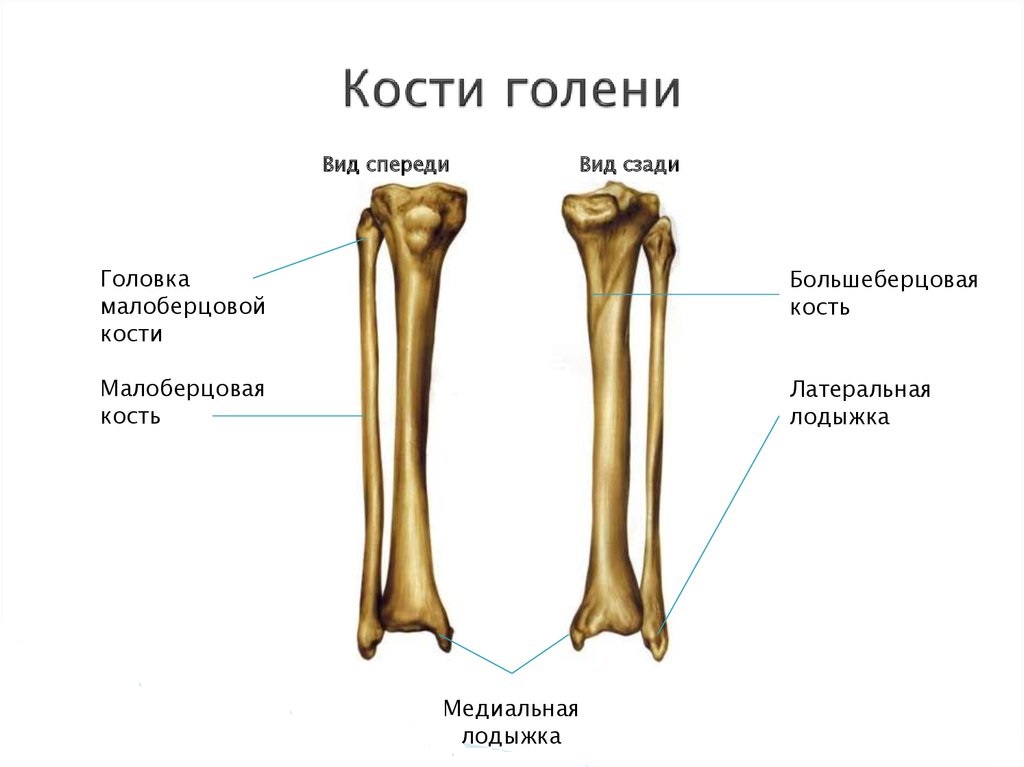
В обуви на слишком высоком каблуке передний отдел стопы буквально “распластывается” по подошве и берет на себя основную долю нагрузки тела. Плюснефаланговый сустав при этом фиксируются в крайне неудобном, разогнутом положении.
Узкая обувь способна привести к растяжению большого пальца стопы, компрессии нервных окончаний.
В то же время балетки с плоской тонкой подошвой также не выступают в роли подходящей рессорной конструкции. При ходьбе в них у человека могут появиться судорожные спазмы, мышечные боли в пояснице и коленях.
При выборе обуви учитывайте следующие ее параметры: надежность супинатора, возможность свободно расположить пальцы в носке; если есть в наличии каблук, то он должен быть крепким. Следует также индивидуально подбирать супинатор. Ведь с точки зрения медицины это — ортопедическая вставка, которая позволяет суставам принимать подходящую форму.
В чем разница между халюс-вальгус и подагрой?
Подагра в отличие от халюс-вальгус вызвана отложением в суставах уратов — солей мочевой кислоты. Мужчины страдают подагрой в десятки раз чаще, чем женщины. Подагру часто путают с халюс-вальгус, так как при этом недуге в зоне большого пальца стопы также ощутимы острые боли и возможно образование припухлости. Но при подагре на стопах больной может обнаружить так называемые тофусы — узелки с белесоватым содержимым (не гноем), которые способны вскрываться и затем самостоятельно закупориваться. Подагра сопровождается повышением температурного уровня кожи в очаге поражения. Лечением подагры занимаются ревматологи.
Мужчины страдают подагрой в десятки раз чаще, чем женщины. Подагру часто путают с халюс-вальгус, так как при этом недуге в зоне большого пальца стопы также ощутимы острые боли и возможно образование припухлости. Но при подагре на стопах больной может обнаружить так называемые тофусы — узелки с белесоватым содержимым (не гноем), которые способны вскрываться и затем самостоятельно закупориваться. Подагра сопровождается повышением температурного уровня кожи в очаге поражения. Лечением подагры занимаются ревматологи.
операция косточки на ногах, цена – Москва
Операции при деформации пальцев на ноге.
Остеотомия стопы в «МедикаМенте»
Ходить без боли и дискомфорта! Современные операции на стопе позволяют избавить пациента от острой боли и восстановить функционирование конечности.
Для лечения разнообразных патологий стопы в клинику «МедикаМенте» приезжают пациенты как из Москвы, Московской области, так и других городов РФ. Наши травматологи-ортопеды обладают огромным опытом в проведении операций при деформации пальцев стопы. Благодаря их продуктивной и слаженной работе, внедрению в практику современных миниинвазивных методик, максимально щадящих техник рассечения кожи удаление «болезненных косточек» hallux valgus, лечение молоткообразных, перекрещивающихся пальцев стопы, деформаций мизинца проходят с минимальным травматизмом для пациента и коротким периодом восстановления.
Наши травматологи-ортопеды обладают огромным опытом в проведении операций при деформации пальцев стопы. Благодаря их продуктивной и слаженной работе, внедрению в практику современных миниинвазивных методик, максимально щадящих техник рассечения кожи удаление «болезненных косточек» hallux valgus, лечение молоткообразных, перекрещивающихся пальцев стопы, деформаций мизинца проходят с минимальным травматизмом для пациента и коротким периодом восстановления.
В зависимости от заболевания специалистами используются разноплановые техники оперирования (sсаrf, шевронная остеотомия стопы, остеотомия Митчелла или Аустина и множество других, при необходимости выполняется пластика сухожилия разгибателя, что значительно снижает риск рецидива).
Операция Халюс Вальгус (удаление «косточки» на ноге)
Вальгусная деформация большого пальца стопы (так называемая «шишка» или «косточка» на ноге) — одна из наиболее распространенных патологий.
Вальгусная деформация стопы имеет свойство прогрессировать
Нормальная стопа
Не забывайте о профилактике вальгусной деформации стопы
Нужна консультация
При незначительной форме hallux valgus возможно консервативное лечение
Нужна операция
Операция поможет устранить болевой синдром и придать стопе эстетичный вид
* Информация носит справочный характер.
Тяжелые формы халюс вальгус не только существенно ограничивают выбор обуви, но и вызывают серьезные функциональные изменения стопы, затрудняют ходьбу. Если косточка на ноге воспалилась, болит или растет, необходимо обратиться к травматологу-ортопеду или врачу-подологу. При начальных проявлениях hallux valgus может быть рекомендована консервативная терапия, которая поможет облегчить симптомы заболевания.
Операция при халюс вальгус направлена на достижение одновременно эстетического и функционального результата. Правильно проведенное лечение вальгусной деформации 1 пальца стопы, во-первых, позволяет изменить внешний вид стопы, придать ей правильную физиологическую форму, а во-вторых, сохранить (или восстановить) ее рессорные (амортизаторные) функции.
Hallux Valgus: операция «шишек» на ногах в «МедикаМенте»
ЧТО МЫ ГОТОВЫ ПРЕДЛОЖИТЬЛечение сложных случаев
Хирурги нашей клиники в совершенстве владеют всеми современными оперативными техниками лечения hallux valgus (от получивших признание специалистов во всем мире шевронной остеотомии стопы и SCARF-методики до пластики сухожилий и связок вокруг большого пальца стопы). Благодаря умелым действиям врачей операция по «удалению косточек» на ногах (даже при сильной вальгусной деформации первого пальца стопы 4 степени) проходит в «МедикаМенте» с минимальным травматизмом и позволяет восстановить все функции стопы в кратчайшие сроки.
Благодаря умелым действиям врачей операция по «удалению косточек» на ногах (даже при сильной вальгусной деформации первого пальца стопы 4 степени) проходит в «МедикаМенте» с минимальным травматизмом и позволяет восстановить все функции стопы в кратчайшие сроки.
Опыт ортопедов Москвы
Клиника «МедикаМенте» в Королеве тесно сотрудничает со специалистами кафедр ведущих институтов хирургии в Москве. Удаление «косточек» на ногах в нашей клинике проводят к.м.н, ассистенты кафедры травматологии, ортопедии и ВПХ РНИМУ им. Н.И. Пирогова, под эгидой которой работает наш Центр. Все врачи регулярно совершенствуют свою квалификацию, ведут активную научную деятельность, принимают участие в отечественных и международных конференциях …наши специалисты по хирургии стопы
Комфортабельный стационар
Одно и двухместные палаты клиники «МедикаМенте» снабжены всем необходимым для комфортного отдыха и восстановления после операции (интернет, телевизор, одноразовая одежда, средства личной гигиены, отдельный санузел). В стоимость пребывания в палате входит питание. Срок пребывания в стационаре после операции hallux valgus зависит от состояния пациента и объема вмешательства. В среднем, пациент проводит в клинике до 2х суток, находясь под постоянным контролем медицинского персонала и хирурга. За это время проводится антибиотикотерапия, перевязки, физиопроцедуры, при необходимости стимуляция репаративных (восстановительных) процессов средствами ударно-волновой терапии. Болевых ощущений вам помогут избежать с помощью современных обезболивающих препаратов. Если Вы почувствуете сильную боль, просто нажмите кнопку вызова медсестры, установленную возле каждой кровати. Вам будет сделано адекватное обезболивание …фото стационара
В стоимость пребывания в палате входит питание. Срок пребывания в стационаре после операции hallux valgus зависит от состояния пациента и объема вмешательства. В среднем, пациент проводит в клинике до 2х суток, находясь под постоянным контролем медицинского персонала и хирурга. За это время проводится антибиотикотерапия, перевязки, физиопроцедуры, при необходимости стимуляция репаративных (восстановительных) процессов средствами ударно-волновой терапии. Болевых ощущений вам помогут избежать с помощью современных обезболивающих препаратов. Если Вы почувствуете сильную боль, просто нажмите кнопку вызова медсестры, установленную возле каждой кровати. Вам будет сделано адекватное обезболивание …фото стационара
Без гипса и костылей
Современные методики удаления халюс вальгус позволяют пациенту сразу после операции начинать ходить (в специальной обуви Барука). При этом нет необходимости ни в гипсе, ни в дополнительных средствах опоры (костыли, трости), что дает возможность оперировать сразу обе стопы. Реабилитация после операции по устранению вальгусной деформации большого пальца стопы занимает 5-6 недель. При этом немаловажным условием скорейшего восстановления после оперативного вмешательства является возможность адекватной стимуляции функций стопы. На всех этапах реабилитации наши специалисты будут корректировать процессы восстановления и при необходимости стимулировать процессы заживления средствами физиотерапии и ударно-волновой терапии. Уже через 4-6 месяцев после удаления «косточки» на ноге пациент может начинать носить обувь на каблуке, спортивную обувь — через 2,5-3 месяца.
Реабилитация после операции по устранению вальгусной деформации большого пальца стопы занимает 5-6 недель. При этом немаловажным условием скорейшего восстановления после оперативного вмешательства является возможность адекватной стимуляции функций стопы. На всех этапах реабилитации наши специалисты будут корректировать процессы восстановления и при необходимости стимулировать процессы заживления средствами физиотерапии и ударно-волновой терапии. Уже через 4-6 месяцев после удаления «косточки» на ноге пациент может начинать носить обувь на каблуке, спортивную обувь — через 2,5-3 месяца.
Молоткообразные пальцы стопы, деформация Тейлора
Помимо вальгусной деформации большого пальца стопы распространены такие деформации 2-5 пальцев, как «молоткообразные пальцы», «крючковидные пальцы», «когтеобразные пальцы», «стопа портного» (деформация Тейлора). Операции позволяют восстановить нормальную анатомию суставов, нормализовать форму малых пальцев стопы, избавить пациента от боли и натоптышей. Способ коррекции зависит от тяжести деформации. Наиболее эффективный метод коррекции 2-3-4 пальцев — остеотомия Вейля (Weil) в сочетании с операциями на мягких тканях. При деформации мизинца («шишка на ноге портного») также широко применяются различные виды остеотомии, позволяющие обходиться без дополнительной иммобилизации в виде гипса, пластикового ортеза в послеоперационном периоде.
Способ коррекции зависит от тяжести деформации. Наиболее эффективный метод коррекции 2-3-4 пальцев — остеотомия Вейля (Weil) в сочетании с операциями на мягких тканях. При деформации мизинца («шишка на ноге портного») также широко применяются различные виды остеотомии, позволяющие обходиться без дополнительной иммобилизации в виде гипса, пластикового ортеза в послеоперационном периоде.
Деформация пальцев стопы
Молоткообразные, когтеобразные, перекрещивающиеся пальцы
«Шишки на мизинце»
Деформация мизинца — «стопа портного» (деформация Тейлора)
Деформация пальцев стопы
Молоткообразные, крючковидные пальцы. Деформация Тейлора
Удаление косточек на ногах лазером
В Москве, да и в других регионах РФ, можно найти клиники, которые предлагают «удаление косточек на ноге лазером». Увы, такое лечение (также как ортопедические приспособления и средства народной медицины) не дает положительного эффекта и не всегда приводит к ожидаемым результатам. На сегодняшний день единственно оптимальный метод лечения халюс вальгус, позволяющий «удалить» шишки на ногах и исправить деформацию пальцев стопы без осложнений и рецидивов в будущем, – операция, проведенная правильно и аккуратно с учетом выраженности деформации, причин ее возникновения и, конечно, физиологического строения стопы пациента.
Увы, такое лечение (также как ортопедические приспособления и средства народной медицины) не дает положительного эффекта и не всегда приводит к ожидаемым результатам. На сегодняшний день единственно оптимальный метод лечения халюс вальгус, позволяющий «удалить» шишки на ногах и исправить деформацию пальцев стопы без осложнений и рецидивов в будущем, – операция, проведенная правильно и аккуратно с учетом выраженности деформации, причин ее возникновения и, конечно, физиологического строения стопы пациента.
Узнать больше о «Медика Менте»
Вопрос-ответ
Как долго придётся находиться на больничном?
В среднем, реабилитация после операции занимает 5-6 недель. В течение этого времени рекомендуется носить ортопедическую обувь — туфли Барука. Перевязки после операции делаются врачом 1-2 раза в неделю. Швы снимаются через 14-20 дней после операции. К работе рекомендуется приступать не ранее, чем через месяц.
Можно ли носить каблуки после операции?
Можно, но не ранее чем через 4-6 месяцев после операции. Рекомендуется начинать с невысокого каблука 3-4 см.
Нужно ли удалять винты?
Для фиксирования кости используются титановые винты, которые не вызывают осложнений и не требуют обязательного удаления.
Задать свой вопрос
- Представьтесь: (*)
- Введите ваш E-mail: (*)
- Ваш вопрос. История лечения. Жалобы и симптомы
Отправляю Ваш запрос
Есть вопрос? Нужно второе мнение врача? Спросите сейчас!
С Вами обязательно свяжется и лично ответит на вопросы один из наших оперирующих хирургов.
Выписки, заключения, фото (в формате .jpg .png .pdf)
Я согласен на передачу и обработку персональных данных (соглашение).
Не получается отправить запрос? Напишите нам на электронную почту [email protected]. Мы будем признательны Вам за сообщение.
Наши врачи
Прием ведут хирурги центра «Медика Менте»
Деформация пальцев стопы
Фотогалерея
Смотреть все фотографии
Центр хирургии «МедикаМенте» в Королёве
Палаты стационара
Операционная клиники
Деформация пальцев стопы
Отзывы и истории пациентов
Мы размещаем только настоящие отзывы, которые написаны нашими пациентами. Поэтому пока здесь нет ни одной записи. Ваш отзыв может стать первым. Расскажите о своем опыте лечения Hallux Valgus в клинике «МедикаМенте».
Остеомаляция | Причины, симптомы, лечение
- Что такое остеомаляция?
- Почему кости становятся мягкими?
- Каковы симптомы остеомаляции?
- Кто болеет остеомаляцией?
- Получение достаточного количества витамина D
- Кальций и здоровье костей
- Как остеомаляция может повлиять на меня?
- Как диагностируется остеомаляция?
- Какие существуют методы лечения остеомаляции?
- Самопомощь и повседневная жизнь
Что такое остеомаляция?
Остеомаляция — это название состояния, при котором кости становятся мягкими и слабыми. Это означает, что они могут согнуться и сломаться легче, чем обычно.
Это означает, что они могут согнуться и сломаться легче, чем обычно.
Наиболее распространенной причиной является недостаток витамина D.
Рахит — это похожее заболевание, которым страдают дети.
Почему кости становятся мягкими?
Чтобы понять остеомаляцию, стоит посмотреть, что происходит внутри костей.
Кость — это живая ткань. Старые костные клетки постоянно удаляются и заменяются новыми клетками. Это называется костным обменом.
Кость имеет твердую внешнюю оболочку, называемую корой.
Внутри кости находится более мягкая и легкая структура, называемая матриксом. Он имеет структуру, немного напоминающую сетку или соты.
Для защиты внутренней части кости на нее накладываются слои кальция и фосфора, формирующие внешнюю оболочку. Прочность кости зависит от того, сколько этих минералов отложено.
Витамин D контролирует уровень кальция и фосфора в организме. Например, витамин D поможет вашему организму извлекать кальций из пищи, чтобы его можно было использовать для укрепления костей.
Если вам не хватает витамина D, кальция или фосфора, кости станут мягкими и слабыми.
Каковы симптомы остеомаляции?
Часто на ранних стадиях симптомы отсутствуют.
Однако по мере прогрессирования заболевания остеомаляция может вызывать:
- боль в костях и суставах
- мышечная боль и слабость, особенно после физической нагрузки
- кости, которые легче ломаются, особенно бедра, нижняя часть спины и стопы
- трудности при ходьбе и изменение походки – возможно, вразвалочку
- мышечные судороги
- мурашек в руках и ногах из-за низкого уровня кальция.
Боль в костях чаще всего ощущается в ногах, паху, верхней части бедер и коленях. Иногда это ощущается в ногах, когда вы стоите, идете или бегаете.
Сидение или лежание для отдыха часто облегчает боль. Иногда легкий удар по кости, например, по голени, будет очень болезненным. По мере ухудшения состояния боль может ощущаться во всем теле, а простые движения могут причинять боль.
Мышцы могут стать слабыми или скованными. Слабость имеет тенденцию затрагивать мышцы бедер, плеч и основной части тела – туловища. Это может затруднить подъем по лестнице, вставание со стула без опоры на руки и, в очень тяжелых случаях, вставание с постели.
Частичные переломы, связанные с остеомаляцией, называются зонами Лузера (см. схему ниже), которые могут быть очень болезненными и затруднять ходьбу. Иногда эти трещины могут привести к полным разрывам, известным как полные переломы.
Кости легче ломаются при падении или простом ударе, который обычно не приводит к перелому кости. Часто именно так люди узнают, что у них остеомаляция.
Кто болеет остеомаляцией?
Любой, у кого недостаточно витамина D, подвержен риску развития остеомаляции.
Лучшим источником витамина D являются солнечные лучи на коже. Некоторые люди не получают достаточного количества солнечного света на кожу, и это увеличивает риск.
Люди, которые обычно страдают таким образом, включают тех, кто:
- слишком слабы или больны, чтобы выйти на улицу
- носят одежду, закрывающую большую часть их кожи.
 Например, женщины, которые по религиозным соображениям носят одежду, полностью закрывающую кожу, например бурку, могут не подвергать свою кожу достаточному воздействию солнечного света .
Например, женщины, которые по религиозным соображениям носят одежду, полностью закрывающую кожу, например бурку, могут не подвергать свою кожу достаточному воздействию солнечного света . - имеют темную кожу, которая хуже, чем бледная кожа, усваивает витамин D от солнечного света. Сюда могут входить люди из ближневосточных, афро-карибских и южноазиатских общин.
Беременные и кормящие женщины, а также дети нуждаются в высоком уровне витамина D, и иногда люди в этих группах могут не получать его в достаточном количестве.
В более редких случаях следующие факторы повышают риск остеомаляции:
- почечная недостаточность
- болезни печени
- некоторые лекарства, такие как таблетки от эпилепсии
- нелеченная глютеновая болезнь
- , если вы перенесли операцию на желудке.
Если что-либо из вышеперечисленного относится к вам, вам может потребоваться дополнительная защита от остеомаляции. Важно поговорить об этом с врачом.
Получение достаточного количества витамина D
Организм вырабатывает собственный витамин D, когда голая кожа подвергается воздействию солнечных лучей.
С апреля до конца сентября большинство жителей Великобритании смогут получать необходимый им витамин D из солнечного света.
Людям с белой кожей обычно требуется от 10 до 15 минут полуденного солнечного света два-три раза в неделю. Это означает солнечные лучи на голой коже, например, на руках, ногах и лице, без солнцезащитного крема или одежды на этих частях тела.
Людям с более темной кожей может потребоваться больше времени на солнце.
Несмотря на то, что такое солнечное освещение очень важно для здоровья костей, нужно быть осторожным, чтобы не обгореть. Если ваша кожа становится горячей или краснеет, вам нужно прикрыться или уйти в тень.
Если у вас есть дополнительные вопросы о правильном количестве солнечного света, поговорите с врачом или фармацевтом.
Витамин D присутствует в небольшом количестве в некоторых пищевых продуктах, таких как:
- жирная рыба
- красное мясо
- яичный желток
- сухие завтраки обогащенные
- обогащенные масла и спреды.

Употребление в пищу продуктов с высоким содержанием витамина D может помочь, но вы не сможете получить весь необходимый вам витамин D только из пищи.
В Великобритании мы не можем полагаться на солнечный свет круглый год, чтобы обеспечить нас необходимым витамином D.
В связи с этим Департамент здравоохранения рекомендует всем принимать добавки с витамином D с начала октября до конца марта.
Некоторым людям рекомендуется круглый год принимать добавки с витамином D. Сюда входят люди, которые:
- особо не выходи на улицу
- носить одежду, закрывающую большую часть кожи
- имеют темную кожу.
Кальций и здоровье костей
Кальций необходим для укрепления костей, а недостаток кальция может вызвать остеомаляцию. Поскольку большинству людей довольно легко получать достаточное количество кальция из своего рациона, недостаток кальция не является единственной распространенной причиной остеомаляции. Но все же стоит знать, какие продукты богаты этим важным питательным веществом.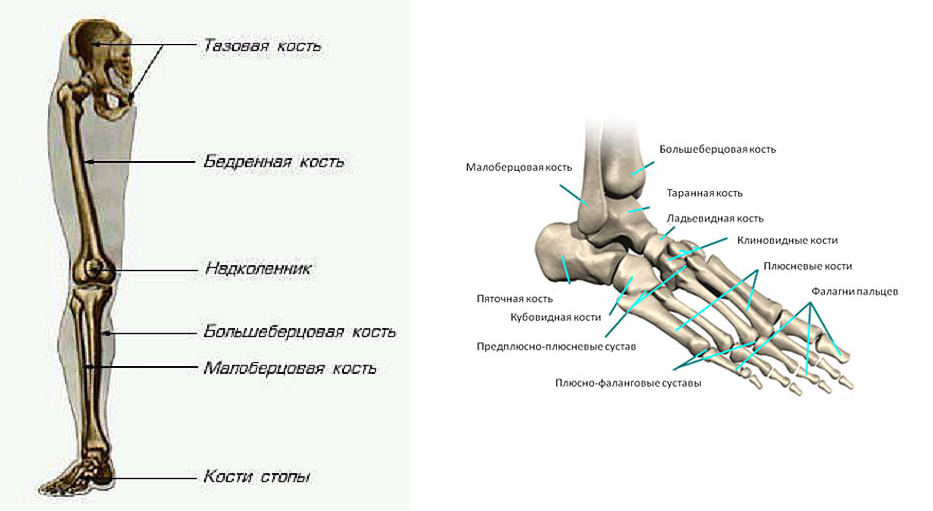
Хорошие источники кальция включают:
- молоко, сыр и другие молочные продукты
- зеленые листовые овощи, такие как брокколи, белокочанная капуста и бамия, но не шпинат
- соевые бобы
- тофу
- соевые напитки с добавлением кальция
- гайки
- хлеб и все, что сделано из обогащенной муки
- рыбы, кости которых вы едите, например, сардины.
Кальций из пищи усваивается только при наличии в организме достаточного количества витамина D.
Как остеомаляция может повлиять на меня?
Большинство людей с остеомаляцией выздоравливают при лечении. Однако могут потребоваться месяцы, чтобы кости восстановились, а мышцы снова стали сильными.
Поздний диагноз может затруднить выздоровление, особенно если кости сломаны.
Сопутствующая информация
Диета
Существует множество советов по диетам и добавкам, которые могут помочь при артрите.
 Мы объясняем, какие продукты, скорее всего, помогут и как похудеть, если вам нужно.
Мы объясняем, какие продукты, скорее всего, помогут и как похудеть, если вам нужно.
Как диагностируется остеомаляция?
Поскольку остеомаляция не всегда вызывает симптомы, люди часто страдают остеомаляцией в течение двух или трех лет до постановки диагноза.
Какие существуют тесты?
Для постановки диагноза достаточно простого анализа крови – легко измерить уровни кальция, фосфора и витамина D.
Анализы крови на следующие состояния также помогают в постановке диагноза:
- Щелочная фосфатаза – вещество, вырабатываемое клетками, формирующими кости. Это повышенный уровень у людей с остеомаляцией.
- Паратгормон, вырабатываемый паращитовидной железой, повышается как часть реакции организма на низкий уровень витамина D.
Анализы крови смогут исключить некоторые из более редких причин состояния, а рентген может показать любые трещины или переломы в костях.
Какие существуют методы лечения остеомаляции?
Лечение в большинстве случаев излечивает остеомаляцию, но ослабление болей в костях, мышечной слабости и спазмов может занять несколько месяцев.
Если это вызвано недостатком витамина D, вам, вероятно, потребуется ежедневно принимать добавки с витамином D. Прием добавок кальция каждый день также может ускорить заживление костей.
Возможно, вам придется принимать добавки с витамином D в течение длительного периода времени, и если вы прекратите их прием, состояние может вернуться.
После того, как вы начнете лечение этого состояния, любые трещины в ваших костях заживут нормально, хотя в это время вам могут понадобиться обезболивающие. Следует избегать интенсивных упражнений, пока трещины не заживут.
Людям с почечной недостаточностью или наследственными формами остеомаляции часто требуется пожизненная поддержка врача. Их нужно будет регулярно контролировать в больнице. Им обычно нужны специальные формы витамина D, такие как таблетки кальцитриола.
Самопомощь и повседневная жизнь
Есть много вещей, которые вы можете сделать для укрепления здоровья костей, например:
- диета, богатая витамином D и кальцием
- получать здоровое количество солнечного света
- употребление алкоголя только в умеренных количествах
- не курить
- регулярно заниматься спортом
- поддержание здорового веса.
Упражнения
Упражнения помогают укрепить кости и мышцы, особенно упражнения с отягощениями.
Упражнения, которые оказывают определенное сопротивление мышцам, делают их сильнее. Это может быть ходьба, бег или поднятие тяжестей.
Вам следует избегать интенсивных упражнений, пока заживают любые переломы или трещины в костях.
Для получения дополнительной информации о физических упражнениях обратитесь к врачу или физиотерапевту.
пластин для роста (для родителей) — Nemours KidsHealth
en español: Cartílagos de crecimiento
Отзыв: Эми В. Анзилотти, доктор медицины
Что такое пластина роста?
Пластинки роста — это участки роста новой кости у детей и подростков. Они состоят из хрящ, эластичный, гибкий материал (нос, например, сделан из хряща).
Большинство пластин роста находятся на концах длинных костей. Длинные кости – это кости, длина которых превышает ширину. К ним относятся:
К ним относятся:
- бедренная кость (бедренная кость)
- голени (голени и малоберцовой кости)
- предплечье (лучевая и локтевая)
- кости рук и ног
Что делает пластина роста?
Пластинки роста — это один из способов роста костей. В каждой длинной кости обычно имеется две пластинки роста. Они добавляют длину и ширину кости.
По мере того, как дети растут, пластины роста затвердевают и превращаются в твердую кость. Пластинка роста, полностью затвердевшая в твердую кость, представляет собой закрытую пластину роста . После закрытия зоны роста кости больше не растут.
Когда закрываются зоны роста?
Пластинки роста обычно закрываются ближе к концу полового созревания. Для девочек это обычно возраст 13–15 лет; для мальчиков это когда им 15–17 лет.
Какие проблемы могут возникнуть с пластиной роста?
Пластинка роста слабее твердой кости. Из-за этого больше шансов получить травму.
Следующие проблемы могут возникать с пластинами роста:
Переломы пластин роста
Переломы пластин роста возникают при разрыве пластин роста. Чаще всего это происходит в костях пальцев, предплечья и голени. Большинство переломов пластины роста срастаются и не влияют на будущий рост кости.
Иногда изменения в зоне роста из-за перелома могут позже вызвать проблемы. Например, кость может оказаться немного изогнутой, немного длиннее или короче, чем ожидалось.
Травмы от перегрузок/повторяющихся стрессов
Травмы от перегрузок (также называемые травмами от повторяющихся стрессов) могут повлиять на зону роста у детей и подростков. Травмы от чрезмерного использования возникают из-за повторения одного и того же движения снова и снова. Обычно они случаются с людьми, которые занимаются спортом.
Травмы, связанные с чрезмерной нагрузкой, которые затрагивают зону роста, включают:
- Болезнь Севера
- Болезнь Осгуда-Шлаттера
- колено прыгуна
- Локоть Малой лиги
- Плечо Малой лиги
Отзыв: Эми В.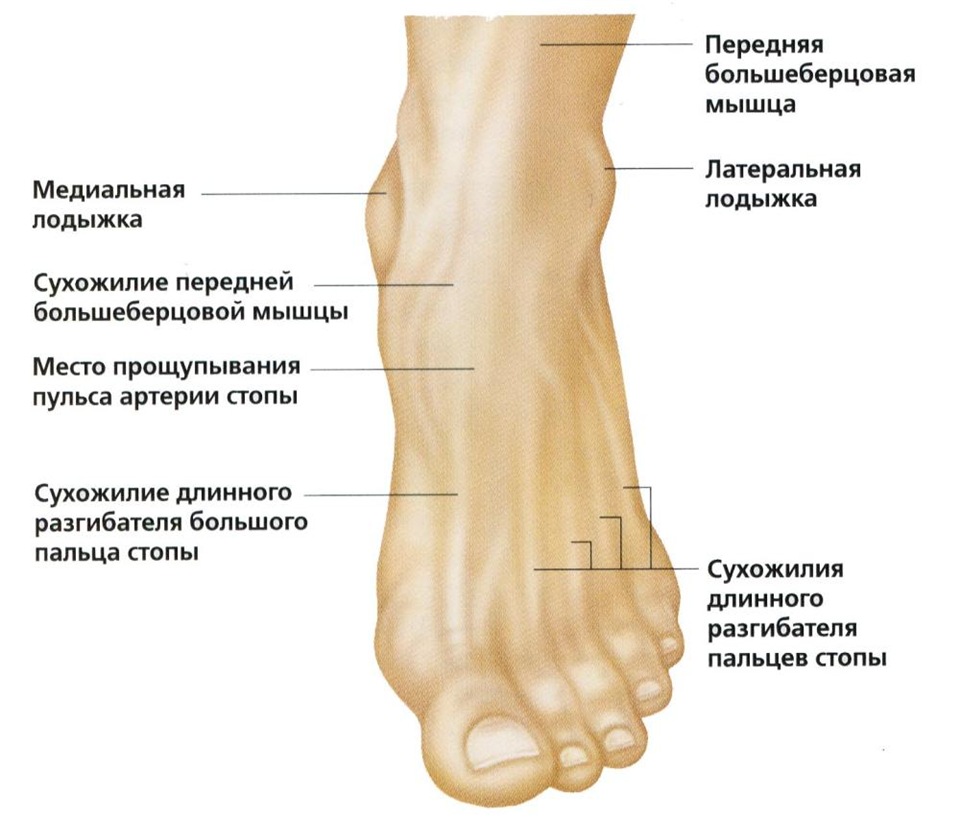

 передний отдел стопы деформируется, формируется поперечное плоскостопие.
передний отдел стопы деформируется, формируется поперечное плоскостопие.
