Почему немеют ноги? — МРТ
Онемение ног является крайне неприятным ощущением, которое, к сожалению, очень распространено на сегодняшний день. Онемение сопровождается покалыванием, жжением и стягиванием.
Ноги могут неметь по самым разным причинам:
• Пережатие нервов или кровеносных сосудов в ноге. Это может произойти из-за неудобной позы, тесной неудобной обуви, долгого напряжения мышц ног. Как правило, если избавиться от тесной обуви или сменить позу, чувствительность ног восстанавливается. В некоторых случаях при этом возникают болезненные покалывания в зоне потери чувствительности. Чаще всего по этой причины ноги немеют во время сна. Если чувствительность восстанавливается очень медленно или вообще не восстанавливается, необходима консультация врача, так как это может быть признаком серьезных заболеваний.
• Сахарный диабет. Это заболевание, помимо всего прочего, поражает мелкие нервные окончания и кровеносные сосуды ног. Вследствие этого ноги часто немеют. К сожалению, это заболевание не излечивается, но можно практически приостановить дальнейшее развитие заболевания благодаря грамотно подобранной методике лечения (лекарственных препаратов и диеты).
К сожалению, это заболевание не излечивается, но можно практически приостановить дальнейшее развитие заболевания благодаря грамотно подобранной методике лечения (лекарственных препаратов и диеты).
• Атеросклероз сосудов. При этом заболевании внутри сосудов откладываются бляшки из холестерина, сокращающие просвет сосудов, нарушающие кровоток, из-за чего ноги недостаточно снабжаются кровью, что и может вызвать онемение. Как правило, от атеросклероза сосудов страдают пожилые люди. Но от нее могут страдать и молодые люди из-за нерегулярного и неправильного питания, малоподвижного образа жизни, нарушения обмена веществ в организме вследствие нервных стрессов, плохой экологии и т.д. При этом заболевании для лечения необходимо активно заняться спортом, отказаться от продуктов, содержащих много холестерина, и курения.
• Остеохондроз. Как правило, это заболевание возникает из-за малоподвижного образа жизни. При этом заболевание ткани позвоночника изменяются, из-за чего сдавливаются нервы, что и вызывает онемение ног.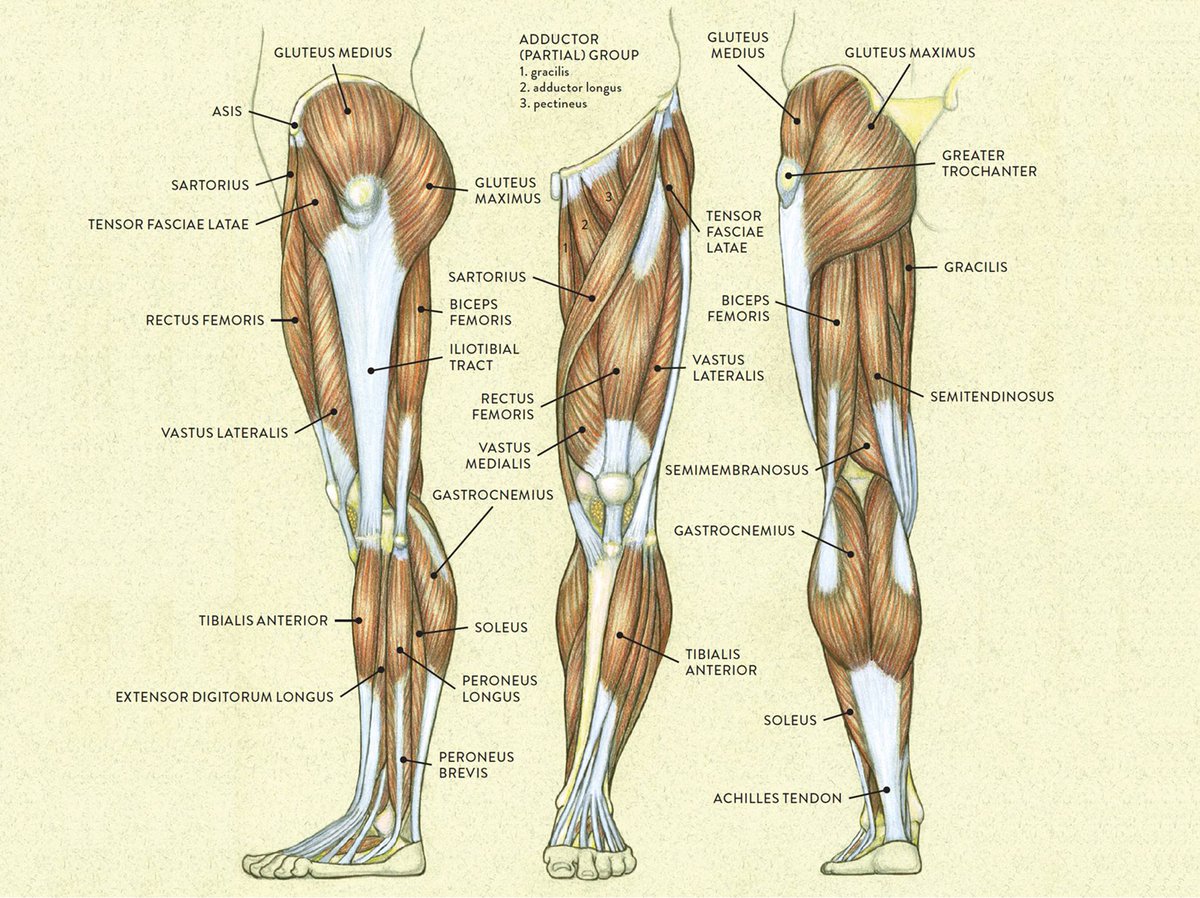
• Отеки. Отеки могут появиться из-за сердечной или почечной недостаточности, на поздних сроках беременности и т.д. Лечение зависит от причины отеков.
• Ревматический артрит. При этом заболевании деформируются суставы, из-за чего сдавливаются нервы и немеет кожа на ногах. Причиной ревматического артрита могут быть как серьезные инфекционные заболевания, так и наследственность.
• Межпозвоночная грыжа. При межпозвоночной грыже происходит сжимание нервных корешков, что ведет к рефлекторному спазму тканей. Как правило, лечится это заболевание хирургическим методом. Помимо онемения, симптомами также являются сильные боли в позвоночнике, которые отдают в конечности, и головокружение.
• Болезнь Рейно. Это редкое заболевание, при котором наблюдаются прогрессирующие нарушения кровообращения вплоть до атрофии конечностей из-за существенного сокращения кровотока. Онемение при этом появляется внезапно, приступом, и сопровождается посинением ног и болями.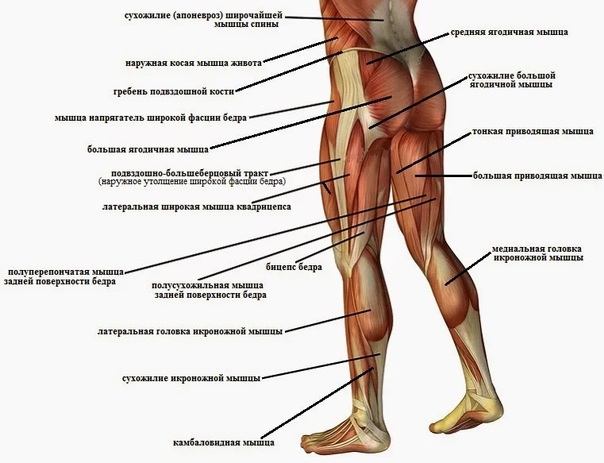
• Авитаминоз, в частности – недостаток витамина В12, который необходим для осуществления обменных процессов в нервных волокнах. Помимо онемения ног, о нем также свидетельствует быстрая утомляемость, общая слабость и, в некоторых случаях, нарушения сердечного ритма. Лечение заключается в назначении препаратов витамина В12.
Так как неметь нога может по самым разным причинам, если онемение не проходит после смены позы, необходимо обязательно обратиться к врачу, чтобы выяснить причину и назначить эффективное лечение.
МРТ за 15 минут!Нет очередей! Вы проходите обследование сразу после обращения в центр.
Доступная цена!На комплексной МРТ диагностике вы экономите до 25% от стоимости одной зоны!
Результаты сразу!Выдаем на руки пленку, описание и заключение врача!
Ответь на 4 вопроса
и мы подберем необходимый вид МРТ по выгодной цене в Домодедово!
Подобрать МРТ
Лечение смещения дисков позвоночника в Москве в клинике Дикуля: цены, запись на прием
Спондилолистез (spon + dee + lo + lis + thee + sis) является патологией позвоночника, при которой один из позвонков скользит вперед или назад по отношению к соседнему позвонку.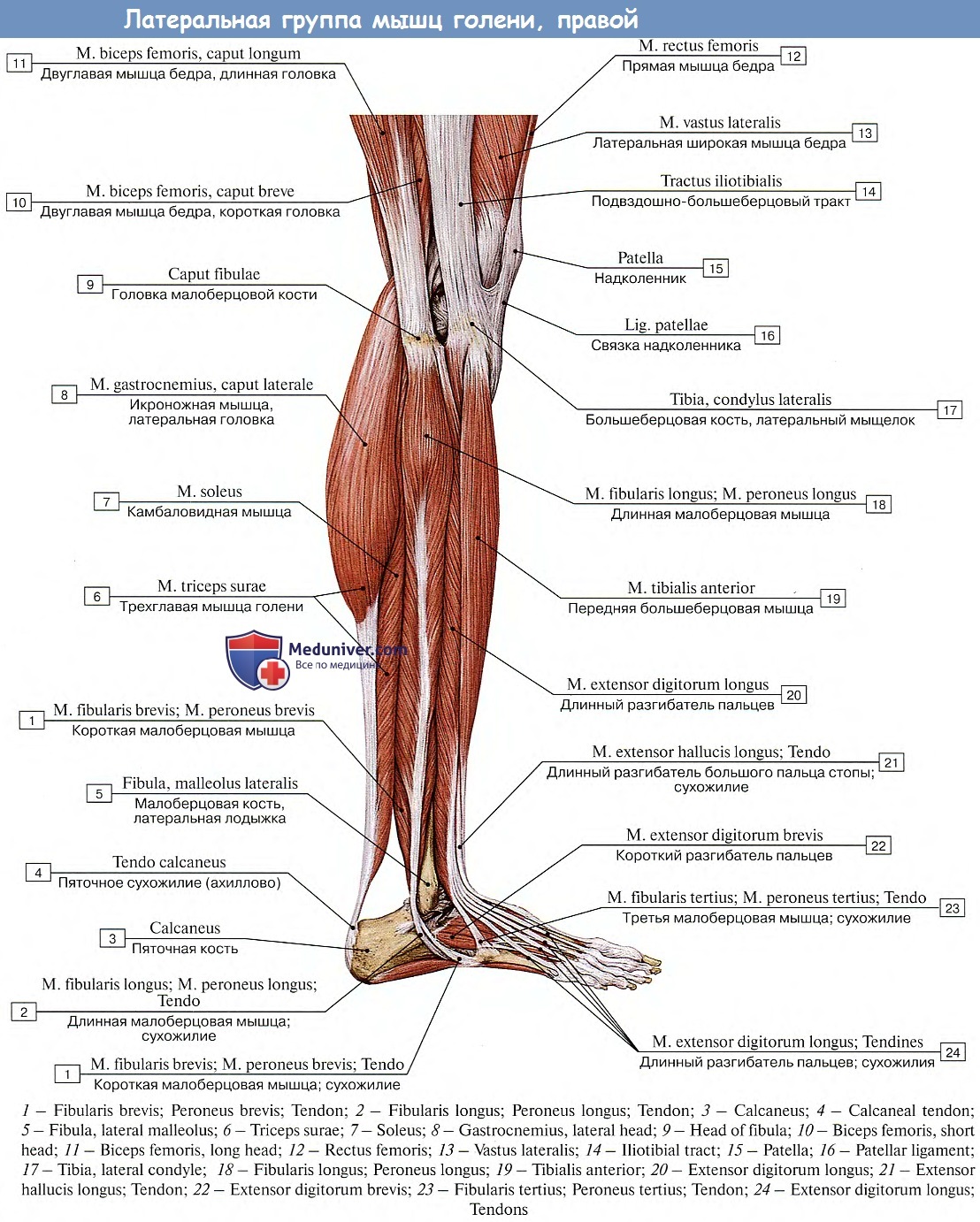 Проскальзывание верхнего позвонка вперед по отношению к нижележащему называется антеролистезом, а проскальзывание назад называется ретролистез.
Проскальзывание верхнего позвонка вперед по отношению к нижележащему называется антеролистезом, а проскальзывание назад называется ретролистез.
Спондилолистез (смещение позвонка) может приводить к деформации позвоночника, а также к сужению позвоночного канала (центральный спинальный стеноз) или компрессии выходящих нервных корешков (фораминальный стеноз).
Спондилолистез, чаще всего, встречается в нижней части спины (поясничном отделе позвоночника), но может также встречаться в грудном и шейном отделах. Лечение смещения позвонков будет зависеть от степени нарушения биомеханики позвоночника и воздействия на близлежащие нервные структуры и может быть как консервативным ,так и оперативным .
Причины спондилолистеза (смещения позвонка)
Спондилолистез имеет несколько основных причин. Врачи разработали систему классификации, основанную на различных причинах спондилолистеза.
Тип I: Он также называется диспластическим или врожденным спондилолистезом. Таким образом, спондилолистез I типа является дефектом суставных отростков позвонка. Этот дефект обычно возникает в области соединения поясничного отдела позвоночника и крестца : область L5-S1. Дефект приводит к тому, что позвонок L5 соскальзывает вперед по отношению к крестцу.
Этот дефект обычно возникает в области соединения поясничного отдела позвоночника и крестца : область L5-S1. Дефект приводит к тому, что позвонок L5 соскальзывает вперед по отношению к крестцу.
Тип II: также называется истмическим — это наиболее распространенный тип спондилолистеза. При спондилолистезе II типа существует проблема с pars interarticularis, определенной областью позвонка. . Isthmic spondylolisthesis разделяется дальше на подтипы:
- Тип II A: Гимнасты, тяжелоатлеты и футболисты особенно подвержены этому виду спондилолистеза. Этот тип смещения позвонков обусловлен множественными микроразрушениями в области pars interarticularis , которые возникают из-за гиперэкстензии и чрезмерных нагрузок. Дужки позвонков при типе II A полностью ломаются.
- Тип II B: Этот тип также вызван микроразрушениями. Разница, однако, состоит в том, что дужки не ломаются полностью. Вместо этого, происходит рост костных тканей и по мере регенерации дужки вытягиваются . Более длинные дужки могут заставить позвонок продвигаться вперед.

- Тип II C: Как и тип II A, этот тип имеет полный перелом и вызван острой травмой. Например, удар в автокатастрофе может разрушить дужки.
Перелом дужки может привести к появлению подвижной части кости; отсоединенный нижний суставной отросток может перемещаться. Этот фрагмент кости, также называемый фрагментом Гилла, может ущемить нервный корешок, и нередко требуется оперативное удаление костного отломка.
Проблемы с pars interarticularis также можно назвать спондилолизом. Слово похоже на спондилолистез, и они несколько связаны между собой. Микроразрушения в pars interarticularis – часто возникают у гимнастов, футболистов и тяжелоатлетов, — это форма спондилолиза. Переломы дужек называются спондилолизом; если позвонок проскальзывает вперед, потому что он не удерживается на месте должным образом, то это называется спондилолистез.
Тип III: Старение также может вызывать спондилолистез. Когда человек стареет, то происходит дегенерация структур позвоночника.
Тип IV: Подобно типу II C, тип IV включает перелом. Тем не менее, это перелом любой другой части позвонка, отличной от pars interarticularis. Например, могут разрушаться фасеточные суставы, отделяя переднюю, часть позвонка от задней части.
Тип V: Опухоли в позвоночнике также могут вызывать спондилолистез, поскольку они ослабляют кости и могут вызывать переломы, которые разделяют на части позвонок, что приводит к нестабильности и потенциальному скольжению (смещению).
Тип VI: развивается после оперативного лечения на позвоночнике. Он также известен как ятрогенный спондилолистез, и обычно связан с послеоперационной нестабильностью двигательных сегментов позвоночника
Симптомы спондилолистеза
Симптомы спондилолистеза при незначительном механическом нарушении расположения позвонка могут ограничиваться дискомфортом после физических нагрузок.
По мере смещения позвонка возникают условия для компрессионного воздействия на спинной мозг (при антеролистезе) и на нервные корешки (ретролистезе). Механическое воздействие на нервные структуры может приводить к появлению симптомов компрессии спинного мозга или корешков.
При выраженной компрессии спинного мозга могут появиться такие серьезные осложнения, как синдром конского хвоста, который требует экстренного хирургического вмешательства.
Чаще всего, при спондилолистезе появляются следующие симптомы:
- Боль в пояснице (шее) усиливается при повороте или сгибании
- Боль в руках или ногах
- Боль, которая проходит по задней части ноги, боль в ягодицах
- Слабость в ногах, руках
- Покалывание или онемение в конечностях
- Дискомфорт в мышцах
- Мышечные спазмы
- Трудность при ходьбе
- Нарушения функций мочевого пузыря и кишечника (при синдроме конского хвоста)
Какие врачи занимаются лечением смещения позвонков?
Диагностику смещения позвонков проводят врачи радиологи с помощью рентгенографии, КТ или МРТ.
Лечение смещения позвонков (сподилолистеза) проводят такие врачи как ортопеды, нейрохирурги, неврологи, врачи ЛФК и ревматологи.
Кроме того, в лечении могут принимать частичное участие врачи мануальные терапевты и врачи физиотерапевты.
Диагностика смещения позвонков
Как правило, на основании осмотра пациента невозможно получить визуальные признаки спондилолистеза (смещения позвонка).
Пациенты обычно жалуются на боль в спине и эпизодические боли в ногах или руках. Смещение позвонков (спондилолистез) часто может вызывать мышечные спазмы или скованность в сухожилиях харм стринга.
Диагноз смещения позвонков легко устанавливается с помощью простых рентгенограмм. Боковой рентгеновский снимок может четко показать наличие соскальзывания одного позвонка по отношению к другому.
Спондилолистез оценивается в процентах от смещения позвонка по сравнению с соседним позвонком.
- Степень I — это смещение до 25%.
- Степень II составляет от 26% до 50%.
- Степень III составляет от 51% до 75%.
- Степень IV составляет от 76% до 100%.
- Степень V или спондилоптоз возникает, когда позвонок полностью выпал с подлежащего позвонка.
Если у пациента есть жалобы на боль, онемение, покалывание или слабость в ногах, врач может назначить дополнительные исследования. Эти симптомы могут быть вызваны стенозом или сужением фораминальных отверстий и компрессии нервных корешков. КТ или МРТ может помочь выявить компрессию нервов, связанную со смещением позвонка . Иногда ПЭТ сканирование может помочь определить, активна ли кость в месте дефекта. Это может помочь в выборе тактики лечения.
Лечение смещения позвонков
- Первоначальное лечение спондилолистеза (смещения позвонков) является консервативным и основано на симптомах.
- Небольшой период отдыха или избегание таких видов деятельности, как подъем тяжестей, сгибание и легкая атлетика, может помочь уменьшить симптомы.
- Физическая терапия может помочь увеличить диапазон движений в поясничном или шейном отделах позвоночника, снять мышечный спазм и усилить мышечный корсет.
Программа физической терапии является одним из наиболее эффективных методов лечения спондилолистеза по двум основным причинам: (1) Она может помочь укрепить мышцы, которые поддерживают позвоночник, и (2) она может научить пациента, как сохранить функциональность позвоночника и предотвратить дальнейшее прогрессирование смещения позвонка.
Физическая терапия включает как пассивные, так и активные методы лечения.
- Пассивные процедуры помогают расслабить тело. Их называют пассивными, потому что пациент не принимает активного участия. Программа физической терапии может начинаться с пассивного лечения, чтобы дать возможность организму исцелиться, особенно если у пациента есть переломы pars interarticularis.
- Но основной задачей физической терапии является активное лечение. Это терапевтические упражнения, которые укрепляют тело и помогают предотвратить повторение возможных болей, связанных со смещением позвонка.
Пассивное лечение
Врач может назначить пассивные процедуры, такие как:
- Глубокий массаж тканей: этот метод направлен на снятие спазма и хронического мышечного напряжения, которое возникает из-за адаптации организма к нарушениям биомеханики, связанным со смещением позвонка.
- Горячая и холодная терапия: чередование горячей и холодной терапии. Используя тепло, можно добиться притока крови в определенную область и повышенный приток крови приносит больше кислорода и питательных веществ в эту область. Кровь также необходима для удаления побочных продуктов, создаваемых мышечными спазмами, а также помогает заживлению.
 Звуковые волны проникают глубоко в мышечные ткани, создавая тепло, которое усиливает кровообращение и заживление.
Звуковые волны проникают глубоко в мышечные ткани, создавая тепло, которое усиливает кровообращение и заживление.Активные методы лечения
В активной части физической терапии врач ЛФК научит пациента различным упражнениям, чтобы улучшить гибкость, силу, стабильность позвоночного столба и восстановить диапазон движений. Программа физических упражнений ( ЛФК) индивидуализирована ,с учетом здоровья и истории болезни . Упражнения для одного пациента могут не подходить для другого человека со спондилолистезом. Таким образом, врач ЛФК подбирает для каждого пациента индивидуальную программу упражнений и задачей комплекса упражнений является создание мышечного корсета, который возьмет на себя компенсацию нарушений биомеханики связанных со смещением позвонка.
При необходимости пациент получает у врача ЛФК информацию, как исправить свою осанку и включить эргономические принципы в повседневную деятельность. Все это является частью аспекта физического самообслуживания или самолечения: посредством физической терапии пациент изучает хорошие привычки и принципы, которые позволяют лучше заботиться о теле.
Другие методы лечения смещения позвонков
- Медикаментозное лечение
- Противовоспалительные препараты могут помочь уменьшить боль, снижая воспаление мышц и нервов.
- Пациентам с болью, онемением и покалыванием в ногах могут быть назначены эпидуральные инъекции со стероидами.
- Пациентам с истмическим спондилолистезом может быть рекомендовано ношение корсета (скобки) с гиперэкстензией. В поясничном отделе использование такой скобки позволяет сблизить обе части дефекта кости и обеспечить консолидацию.
Хирургическое лечение смещения позвонков (спондилолистеза)
Хирургическое лечение может быть рекомендовано при выраженном смещении позвонка или отсутствие эффекта от консервативного лечения.
Вид операции зависит от типа спондилолистеза. Пациентам с истмическим спондилолистезом может проведено хирургическое восстановление дефектной части позвонка. Если сканирование МРТ или ПЭТ-сканирование показывает, что кость активна в месте дефекта, то при реконструкции дужек она восстановится . Эта операция включает в себя удаление любой рубцовой ткани из дефекта и размещение в этой области костного трансплантата с последующей фиксацией винтами .
Эта операция включает в себя удаление любой рубцовой ткани из дефекта и размещение в этой области костного трансплантата с последующей фиксацией винтами .
При наличии признаков компрессии нервных структур, операция может включать декомпрессию, необходимую для создания большего пространства для выхода нервных корешков из позвоночника. Декомпрессия часто сочетается со слиянием позвонков , которое может быть выполнено либо с помощью винтов, либо без них. В некоторых случаях позвонки возвращаются в нормальное положение до выполнения слияния, а в других случаях только слияние позволяет устранить смещение позвонка. Исходы и восстановление после операции зависят от полноценной программы реабилитации .
Осложнения и прогноз спондилолистеза
Осложнения смещения позвонков (спондилолистеза) включают хроническую боль в нижней части спины или ногах, а также онемение, покалывание или слабость в ногах. Серьезная компрессия нервов может вызвать проблемы с контролем кишечника или мочевого пузыря, но это осложнение встречается очень редко.
Прогноз для пациентов со спондилолистезом хороший. Большинство пациентов хорошо реагируют на консервативное лечение.
При наличии серьезных симптомов, операция может помочь облегчить симптоматику за счет декомпрессии нервных структур.
Лимфедема и отек конечностей — Сосудистое общество
Отек стопы и/или голени может иметь ряд причин. Если поражены обе ноги, это может свидетельствовать о более общей причине, такой как задержка жидкости в организме. На это могут влиять функции почек, печени и сердца. Это также может быть побочным действием лекарств. Долгий период неподвижности с зависимыми ногами (ниже уровня сердца) может привести к накоплению жидкости, поскольку мы полагаемся на движение мышц в ногах для перемещения крови и жидкости вверх из ног к сердцу. При некоторых заболеваниях уровень белка в кровотоке падает, что приводит к оттоку жидкости в ткани, вызывая двусторонний отек конечностей. В некоторых случаях аномальное распределение жира приводит к появлению отеков конечностей, которые ошибочно принимают за жидкость.
Когда поражена одна конечность, это может указывать на более локальную проблему в ноге, являющуюся причиной отека. Есть несколько вариантов:
- Венозная недостаточность — плохой возврат жидкости по венам от голени. (клапанная недостаточность, ТГВ, варикоз)
- Инфекция — ткани воспаляются и накапливают жидкость, вытекающую из кровотока.
- Травма — после любой травмы реакция заживления включает некоторый элемент отека
- Лимфатическая недостаточность – поврежденные, заблокированные или отсутствующие лимфатические каналы и железы.
Поэтому необходимы исследования, чтобы установить, какая из вышеперечисленных проблем вызывает отек ног. С сосудистой точки зрения важно установить функцию вен. Лимфедема отличается от венозного отека, и при осмотре может быть ясно, что опухоль представляет собой лимфедему. Иногда для большей уверенности необходимы специальные тесты.
Лечение
Это будет направлено на основную причину. Компрессионные чулки часто помогают. Лечение вен может быть полезным. Сложный лимфатический отек может потребовать более специализированной терапии.
ЛИМФОЕДЕМА
Что такое лимфедема?
У всех нас есть небольшое количество жидкости (лимфы) в тканях нашего тела. Эта жидкость покидает нашу кровеносную систему, чтобы обеспечить водой и питанием ткани. Большая часть этой жидкости собирается системой дренажных трубок, подобных кровеносным сосудам, называемой лимфатической системой. Лимфедема — это отек, который возникает из-за скопления лимфы в конечностях, если жидкость не оттекает должным образом.
Начнем с того, что опухоль часто заметна в конце дня и спадает ночью. Однако, если опухоль не лечится должным образом, жидкость фиксируется в ноге навсегда.
Что вызывает лимфедему?
Наиболее распространенной причиной лимфатического отека является то, что вы родились без достаточного количества лимфатических сосудов. Если лимфатических сосудов очень мало, отек может начаться в подростковом возрасте или даже раньше. Этот тип лимфедемы называется болезнью Милроя. Одна нога часто хуже другой, а иногда поражается только одна нога.
Если лимфатических сосудов очень мало, отек может начаться в подростковом возрасте или даже раньше. Этот тип лимфедемы называется болезнью Милроя. Одна нога часто хуже другой, а иногда поражается только одна нога.
В менее тяжелых случаях лимфатическая система может сначала справиться с болезнью и начать отказывать только в более старшем возрасте. Этот вид иногда называют лимфоотеком Тарда.
Есть ли другие причины?
Лимфедема также может быть вызвана повреждением лимфатических сосудов руки и ноги хирургическим вмешательством или лучевой терапией для лечения рака. Иногда это неизбежно, если нужно вылечить рак. .
Каковы последствия лимфедемы?
Помимо неудобного и неприглядного отека, лимфедема может вызвать проблемы, особенно если ее не контролировать. Существует повышенный риск инфекции под кожей (целлюлит), а повторяющиеся приступы целлюлита приводят к большему повреждению лимфатических сосудов. Этот порочный круг может в конечном итоге привести к тяжелым инфекциям, язвам и даже в крайних случаях к ампутации.
Что такое лечение?
Лимфедема неизлечима, но ее обычно можно контролировать, чтобы в дальнейшем не возникали осложнения. Основой лечения являются компрессионные повязки или чулки, поднятие конечности и наружная пневматическая компрессия.
Высота конечности
Всякий раз, когда нога находится в приподнятом положении, из нее будет вытекать жидкость. Поднимайте ноги, когда можете, и так высоко, как можете — подлокотник дивана хорош. Поднимите край кровати (примерно на 6 дюймов), чтобы ваши ноги были немного выше головы. Для этого можно использовать старые книги.
Компрессионные бинты или чулки
Компрессия необходима для выдавливания жидкости из ног, когда вы стоите. Сначала могут потребоваться бинты, чтобы снять наибольшую опухоль, прежде чем можно будет использовать чулки. Эти чулки нужно специально подгонять, и они намного прочнее обычных «поддерживающих колготок». Если отек затрагивает только голень, вы можете носить чулки ниже колена, которые являются самонесущими, например, поп-носок. Обычно используемые чулки относятся к классу прочности II, но иногда требуется более прочный класс III. Если вам трудно надевать чулки, то можно купить специальный аппликатор для чулок.
Обычно используемые чулки относятся к классу прочности II, но иногда требуется более прочный класс III. Если вам трудно надевать чулки, то можно купить специальный аппликатор для чулок.
Внешнее пневматическое сжатие (EPC)
Несмотря на компрессионные чулки, многие люди обнаруживают, что к концу дня накапливается некоторая отечность. Устройство EPC представляет собой пневматический ботинок, который надувается и сдувается для выдавливания жидкости из ноги. EPC обычно используется вечером, чтобы избавиться от любой жидкости, которая накопилась, несмотря на компрессионные чулки. Если ваш врач считает, что вам нужна ЭПК-терапия, обычно организуется испытание устройства, чтобы вы могли решить, стоит ли его покупать.
Как насчет хирургии?
Было предпринято много операций для лечения лимфатического отека, но ни одна из них не увенчалась успехом. Операция по уменьшению размера голени, липосакция или хирургическое иссечение (редукция Хомана) могут быть предложены, если ваша нога остается очень опухшей, несмотря на компрессионную терапию.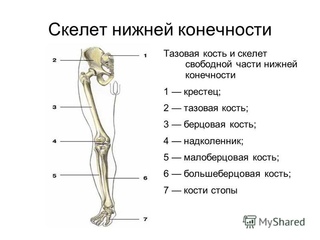
Как я могу себе помочь?
Носите компрессионные чулки каждый день с утра до вечера.
По возможности поднимайте ноги.
Делайте много упражнений и не набирайте вес.
Поддерживайте кожу в хорошем состоянии, используя большое количество увлажняющего крема, чтобы предотвратить сухость.
Для получения дополнительной информации посетите The Circulation Foundation; Клиника NHS Choices или Foldi
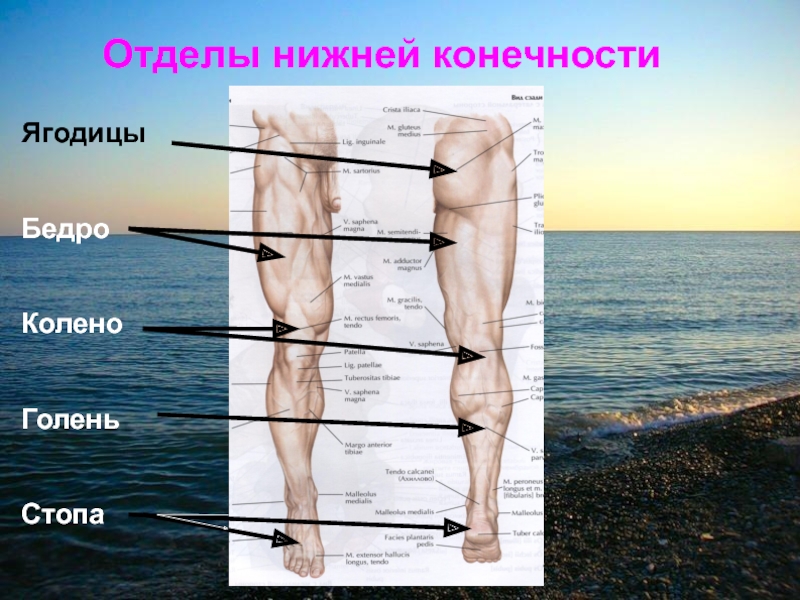
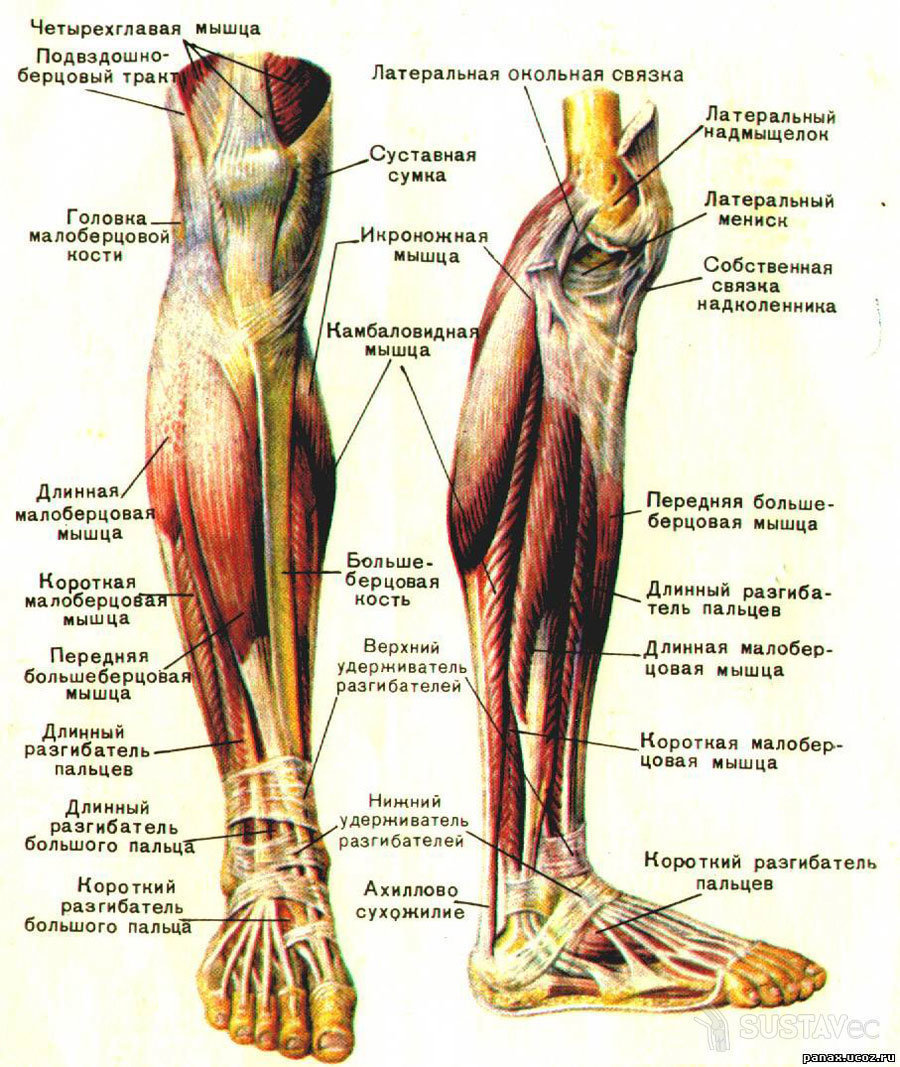
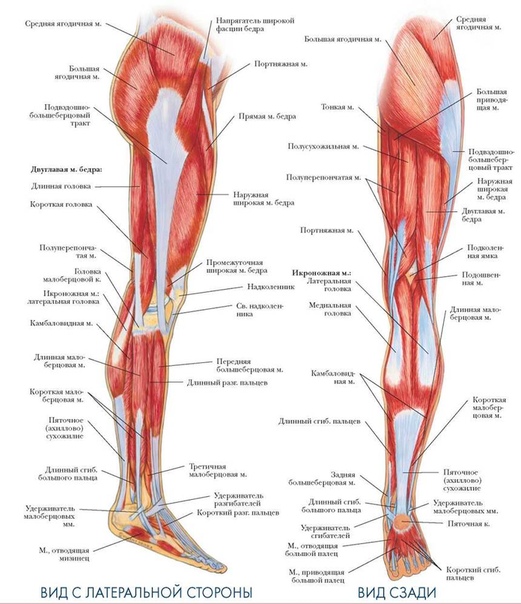
8.4 Кости нижней конечности – анатомия и физиология 2e
Цели обучения
К концу этого раздела вы сможете:
- Определите отделы нижней конечности и опишите кости каждой области
- Опишите кости и костные ориентиры, сочленяющиеся в каждом суставе нижней конечности
Как и верхняя конечность, нижняя конечность делится на три области. Бедро – это часть нижней конечности, расположенная между тазобедренным и коленным суставами. Нога — это, в частности, область между коленным суставом и голеностопным суставом. Дистальнее лодыжки находится стопа. Нижняя конечность содержит 30 костей. Это бедренная кость, надколенник, большеберцовая кость, малоберцовая кость, кости предплюсны, плюсневые кости и фаланги пальцев (см. рис. 8.2). Бедренная кость – единственная кость бедра. Надколенник представляет собой надколенник и сочленяется с дистальным отделом бедренной кости. Большеберцовая кость — это более крупная несущая кость, расположенная на медиальной стороне ноги, а малоберцовая кость — тонкая кость латеральной ноги. Кости стопы делятся на три группы. Задняя часть стопы образована группой из семи костей, каждая из которых известна как предплюсневая кость, тогда как средняя часть стопы содержит пять удлиненных костей, каждая из которых является плюсневой костью. Пальцы содержат 14 мелких костей, каждая из которых представляет собой фалангу стопы.
Нога — это, в частности, область между коленным суставом и голеностопным суставом. Дистальнее лодыжки находится стопа. Нижняя конечность содержит 30 костей. Это бедренная кость, надколенник, большеберцовая кость, малоберцовая кость, кости предплюсны, плюсневые кости и фаланги пальцев (см. рис. 8.2). Бедренная кость – единственная кость бедра. Надколенник представляет собой надколенник и сочленяется с дистальным отделом бедренной кости. Большеберцовая кость — это более крупная несущая кость, расположенная на медиальной стороне ноги, а малоберцовая кость — тонкая кость латеральной ноги. Кости стопы делятся на три группы. Задняя часть стопы образована группой из семи костей, каждая из которых известна как предплюсневая кость, тогда как средняя часть стопы содержит пять удлиненных костей, каждая из которых является плюсневой костью. Пальцы содержат 14 мелких костей, каждая из которых представляет собой фалангу стопы.
Бедренная кость
Бедренная кость, или бедренная кость, представляет собой единственную кость области бедра (рис.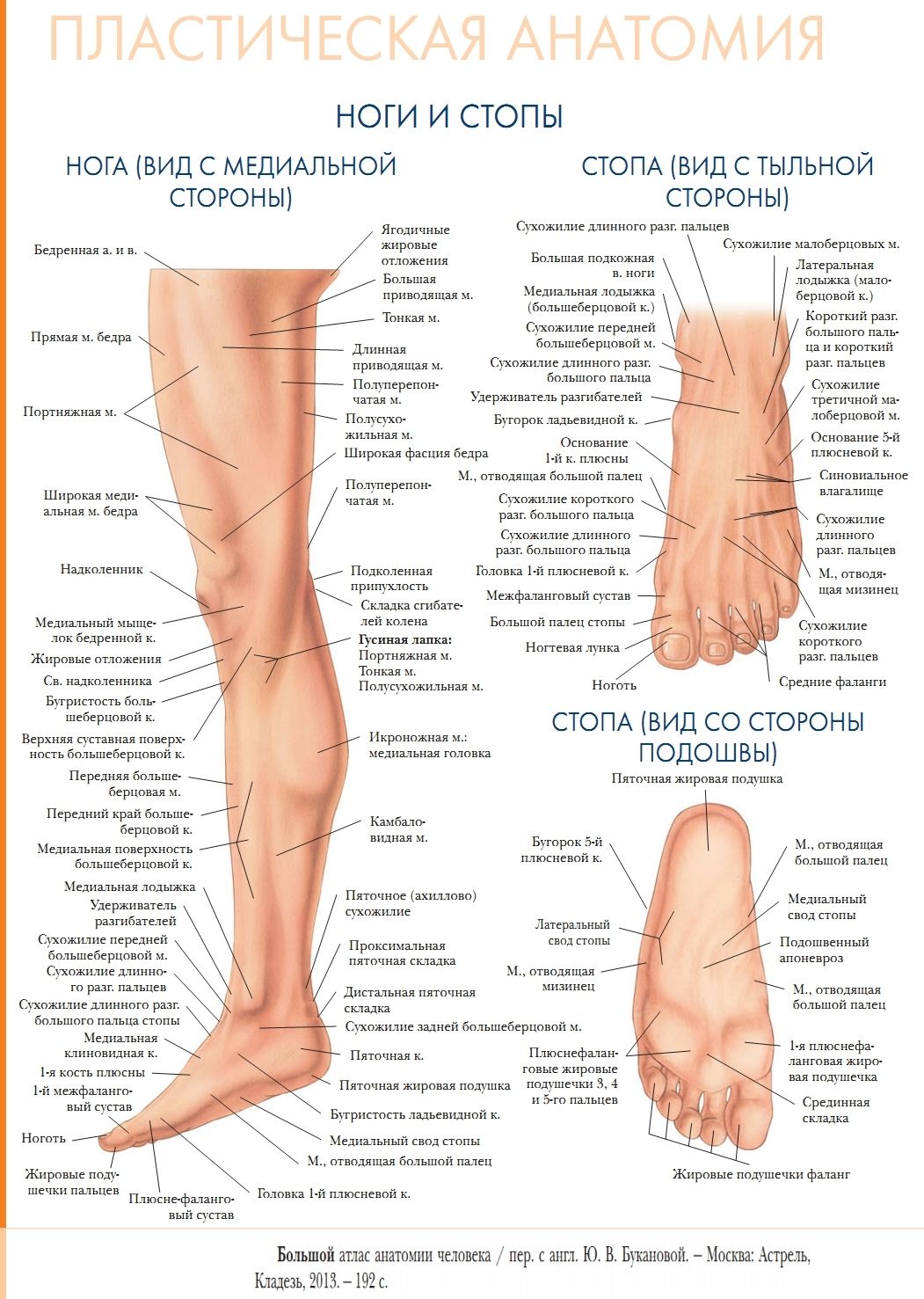 8.16). Это самая длинная и прочная кость тела, на ее долю приходится примерно четверть общего роста человека. Закругленный проксимальный конец представляет собой головку бедренной кости, которая сочленяется с вертлужной впадиной тазовой кости, образуя тазобедренный сустав. Ямка головы представляет собой небольшое углубление на медиальной стороне головки бедренной кости, служащее местом прикрепления связки головки бедренной кости. Эта связка охватывает бедренную кость и вертлужную впадину, но она слабая и обеспечивает небольшую поддержку тазобедренного сустава. Однако он несет важную артерию, которая снабжает головку бедренной кости.
8.16). Это самая длинная и прочная кость тела, на ее долю приходится примерно четверть общего роста человека. Закругленный проксимальный конец представляет собой головку бедренной кости, которая сочленяется с вертлужной впадиной тазовой кости, образуя тазобедренный сустав. Ямка головы представляет собой небольшое углубление на медиальной стороне головки бедренной кости, служащее местом прикрепления связки головки бедренной кости. Эта связка охватывает бедренную кость и вертлужную впадину, но она слабая и обеспечивает небольшую поддержку тазобедренного сустава. Однако он несет важную артерию, которая снабжает головку бедренной кости.
Рисунок 8.16 Бедренная кость и коленная чашечка Бедренная кость является единственной костью в области бедра. Он соединяется сверху с бедренной костью в тазобедренном суставе, а снизу с большеберцовой костью в коленном суставе. Надколенник сочленяется только с дистальным концом бедренной кости.
Суженная область под головкой – это шейка бедренной кости. Это обычная область переломов бедренной кости. Большой вертел — это большой направленный вверх костный выступ, расположенный над основанием шеи. Многочисленные мышцы, действующие поперек тазобедренного сустава, прикрепляются к большому вертлугу, который из-за того, что он выступает из бедренной кости, дает этим мышцам дополнительные рычаги. Большой вертел можно прощупать прямо под кожей на латеральной стороне верхней части бедра. Малый вертел представляет собой небольшой костный выступ, расположенный на медиальной стороне бедренной кости, чуть ниже шейки. К малому вертлугу прикрепляется одиночная мощная мышца. Между большим и малым вертелами на передней стороне бедренной кости проходит шероховатая межвертельная линия. Вертелы также соединены на задней стороне бедренной кости большим межвертельным гребнем.
Это обычная область переломов бедренной кости. Большой вертел — это большой направленный вверх костный выступ, расположенный над основанием шеи. Многочисленные мышцы, действующие поперек тазобедренного сустава, прикрепляются к большому вертлугу, который из-за того, что он выступает из бедренной кости, дает этим мышцам дополнительные рычаги. Большой вертел можно прощупать прямо под кожей на латеральной стороне верхней части бедра. Малый вертел представляет собой небольшой костный выступ, расположенный на медиальной стороне бедренной кости, чуть ниже шейки. К малому вертлугу прикрепляется одиночная мощная мышца. Между большим и малым вертелами на передней стороне бедренной кости проходит шероховатая межвертельная линия. Вертелы также соединены на задней стороне бедренной кости большим межвертельным гребнем.
Удлиненный стержень бедренной кости имеет небольшой изгиб или искривление кпереди. На своем проксимальном конце задний стержень имеет ягодичную бугристость, шероховатую область, отходящую вниз от большого вертела. Книзу ягодичная бугристость переходит в шероховатую линию («шероховатая линия»). Это шероховатый гребень, который проходит дистально по задней стороне середины бедренной кости. Множественные мышцы тазобедренного сустава и области бедра образуют длинные тонкие прикрепления к бедренной кости вдоль шероховатой линии.
Книзу ягодичная бугристость переходит в шероховатую линию («шероховатая линия»). Это шероховатый гребень, который проходит дистально по задней стороне середины бедренной кости. Множественные мышцы тазобедренного сустава и области бедра образуют длинные тонкие прикрепления к бедренной кости вдоль шероховатой линии.
Дистальный конец бедренной кости имеет медиальные и латеральные костные расширения. На латеральной стороне гладкая часть, покрывающая дистальную и заднюю стороны латерального расширения, представляет собой латеральный мыщелок бедренной кости. Шероховатая область на внешней, латеральной стороне мыщелка является латеральным надмыщелком бедренной кости. Точно так же гладкая область дистальной и задней медиальной части бедренной кости является медиальным мыщелком бедренной кости, а неровная наружная медиальная сторона — медиальным надмыщелком бедренной кости. Латеральный и медиальный мыщелки сочленяются с большеберцовой костью, образуя коленный сустав. Надмыщелки обеспечивают прикрепление мышц и поддерживающих связок колена. Приводящий бугорок представляет собой небольшую шишку, расположенную на верхнем крае медиального надмыщелка. Сзади медиальный и латеральный мыщелки разделены глубоким углублением, называемым межмыщелковой ямкой. Спереди гладкие поверхности мыщелков соединяются вместе, образуя широкую бороздку, называемую поверхностью надколенника, которая обеспечивает сочленение с костью надколенника. Сочетание медиального и латерального мыщелков с поверхностью надколенника придает дистальному концу бедренной кости подковообразную (U) форму.
Приводящий бугорок представляет собой небольшую шишку, расположенную на верхнем крае медиального надмыщелка. Сзади медиальный и латеральный мыщелки разделены глубоким углублением, называемым межмыщелковой ямкой. Спереди гладкие поверхности мыщелков соединяются вместе, образуя широкую бороздку, называемую поверхностью надколенника, которая обеспечивает сочленение с костью надколенника. Сочетание медиального и латерального мыщелков с поверхностью надколенника придает дистальному концу бедренной кости подковообразную (U) форму.
Интерактивная ссылка
Посмотрите это видео, чтобы узнать, как хирургически восстанавливается перелом средней части бедренной кости. Как две части сломанной бедренной кости стабилизируются во время хирургического восстановления сломанной бедренной кости?
Коленная чашечка
Надколенник (надколенник) — самая большая сесамовидная кость тела (см. рис. 8.16). Сесамовидная кость — это кость, которая входит в состав сухожилия мышцы в том месте, где это сухожилие пересекает сустав. Сесамовидная кость сочленяется с нижележащими костями, чтобы предотвратить повреждение мышечного сухожилия из-за трения о кости во время движений в суставе. Надколенник находится в сухожилии четырехглавой мышцы бедра, большой мышцы передней поверхности бедра, которая проходит через переднюю часть колена и прикрепляется к большеберцовой кости. Надколенник сочленяется с поверхностью надколенника бедренной кости и, таким образом, предотвращает трение сухожилия мышцы о дистальный отдел бедренной кости. Надколенник также поднимает сухожилие от коленного сустава, что увеличивает силу рычага четырехглавой мышцы бедра, когда она действует через колено. Надколенник не сочленяется с большеберцовой костью.
Сесамовидная кость сочленяется с нижележащими костями, чтобы предотвратить повреждение мышечного сухожилия из-за трения о кости во время движений в суставе. Надколенник находится в сухожилии четырехглавой мышцы бедра, большой мышцы передней поверхности бедра, которая проходит через переднюю часть колена и прикрепляется к большеберцовой кости. Надколенник сочленяется с поверхностью надколенника бедренной кости и, таким образом, предотвращает трение сухожилия мышцы о дистальный отдел бедренной кости. Надколенник также поднимает сухожилие от коленного сустава, что увеличивает силу рычага четырехглавой мышцы бедра, когда она действует через колено. Надколенник не сочленяется с большеберцовой костью.
Интерактивная ссылка
Посетите этот сайт, чтобы посмотреть виртуальную операцию по замене коленного сустава. Для правильного функционирования компоненты протеза коленного сустава должны быть правильно выровнены. Как обеспечивается это соответствие?
Гомеостатический дисбаланс
Колено бегуна
Колено бегуна, также известное как пателлофеморальный синдром, является наиболее распространенной травмой среди бегунов. Чаще всего встречается у подростков и молодых людей, чаще у женщин. Это часто является результатом чрезмерного бега, особенно спуска, но может также возникать у спортсменов, которые много сгибают колени, таких как прыгуны, лыжники, велосипедисты, тяжелоатлеты и футболисты. Ощущается как тупая, ноющая боль в передней части колена и глубоко в коленной чашечке. Боль может ощущаться при ходьбе или беге, подъеме или спуске по лестнице, стоянии на коленях или приседаниях или после длительного сидения с согнутым коленом.
Чаще всего встречается у подростков и молодых людей, чаще у женщин. Это часто является результатом чрезмерного бега, особенно спуска, но может также возникать у спортсменов, которые много сгибают колени, таких как прыгуны, лыжники, велосипедисты, тяжелоатлеты и футболисты. Ощущается как тупая, ноющая боль в передней части колена и глубоко в коленной чашечке. Боль может ощущаться при ходьбе или беге, подъеме или спуске по лестнице, стоянии на коленях или приседаниях или после длительного сидения с согнутым коленом.
Пателлофеморальный синдром может быть вызван различными причинами, включая индивидуальные вариации формы и движения надколенника, прямой удар по надколеннику, плоскостопие или неподходящая обувь, которые вызывают чрезмерное выворачивание стопы или ноги внутрь или наружу . Эти факторы могут вызвать дисбаланс в мышечном натяжении, воздействующем на надколенник, что приводит к аномальному отслеживанию надколенника, что позволяет ему слишком сильно отклоняться к латеральной стороне поверхности надколенника на дистальном отделе бедренной кости.
Поскольку бедра шире, чем область колена, бедренная кость имеет диагональную ориентацию внутри бедра, в отличие от вертикально ориентированной большеберцовой кости ноги (рис. 8.17). Q-угол — это мера того, насколько бедренная кость отклонена в боковом направлении от вертикали. Угол Q обычно составляет 10–15 градусов, причем у женщин угол Q обычно больше из-за их более широкого таза. Во время разгибания колена четырехглавая мышца бедра тянет надколенник как вверх, так и латерально, причем латеральное натяжение больше у женщин из-за их большого угла Q. Это делает женщин более уязвимыми к развитию пателлофеморального синдрома, чем мужчин. В норме большая губа на латеральной стороне поверхности надколенника бедренной кости компенсирует латеральное натяжение надколенника и, таким образом, помогает поддерживать его правильное положение.
Однако, если натяжение, создаваемое медиальной и латеральной сторонами четырехглавой мышцы бедра, не сбалансировано должным образом, может возникнуть аномальное смещение надколенника в сторону латеральной стороны.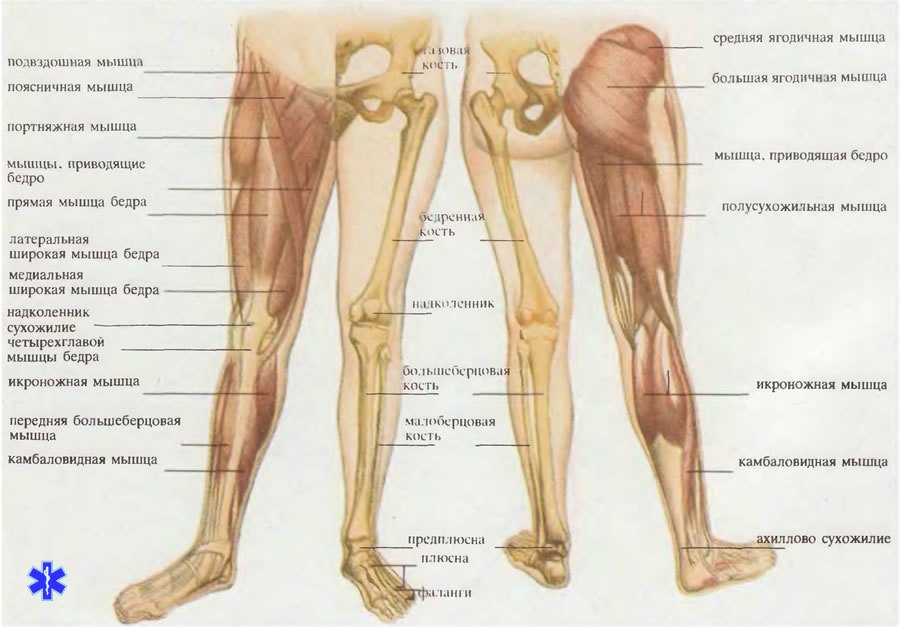 При продолжительном использовании это вызывает боль и может привести к повреждению суставных поверхностей надколенника и бедренной кости, а также к возможному развитию артрита в будущем. Лечение обычно включает прекращение деятельности, вызывающей боль в колене, на определенный период времени с последующим постепенным возобновлением активности. Надлежащее укрепление четырехглавой мышцы бедра для коррекции дисбаланса также важно для предотвращения повторного возникновения.
При продолжительном использовании это вызывает боль и может привести к повреждению суставных поверхностей надколенника и бедренной кости, а также к возможному развитию артрита в будущем. Лечение обычно включает прекращение деятельности, вызывающей боль в колене, на определенный период времени с последующим постепенным возобновлением активности. Надлежащее укрепление четырехглавой мышцы бедра для коррекции дисбаланса также важно для предотвращения повторного возникновения.
Рисунок 8.17 Q-угол Q-угол — это мера бокового отклонения бедренной кости от вертикальной линии большеберцовой кости. У взрослых женщин угол Q больше из-за более широкого таза, чем у взрослых мужчин.
Большеберцовая кость
Большеберцовая кость (голень) является медиальной костью голени и крупнее малоберцовой кости, с которой она сопряжена (рис. 8.18). Большеберцовая кость является основной несущей костью голени и второй по длине костью тела после бедренной кости. Медиальная сторона большеберцовой кости расположена непосредственно под кожей, что позволяет легко пропальпировать ее по всей длине медиальной ножки.
Рисунок 8.18 Большеберцовая кость и малоберцовая кость Большеберцовая кость — это большая, несущая кость, расположенная на медиальной стороне голени. Малоберцовая кость представляет собой тонкую кость боковой стороны ноги и не несет веса.
Проксимальный конец голени сильно расширен. Две стороны этого расширения образуют медиальный мыщелок большеберцовой кости и латеральный мыщелок большеберцовой кости. Большеберцовая кость не имеет надмыщелков. Верхняя поверхность каждого мыщелка гладкая и уплощенная. Эти области сочленяются с медиальным и латеральным мыщелками бедренной кости, образуя коленный сустав. Между сочленяющимися поверхностями мыщелков большеберцовой кости находится межмыщелковое возвышение, неправильной формы, приподнятая область, служащая нижней точкой прикрепления двух поддерживающих связок колена.
Бугристость большеберцовой кости представляет собой приподнятую область на передней стороне большеберцовой кости, вблизи ее проксимального конца. Это конечное место прикрепления мышечного сухожилия, связанного с надколенником. Книзу стержень большеберцовой кости приобретает треугольную форму.
Это конечное место прикрепления мышечного сухожилия, связанного с надколенником. Книзу стержень большеберцовой кости приобретает треугольную форму.
Передняя вершина этого треугольника образует переднюю границу большеберцовой кости, которая начинается у бугристости большеберцовой кости и проходит книзу по длине большеберцовой кости. Как передний край, так и медиальная сторона треугольного диафиза располагаются непосредственно под кожей и легко пальпируются по всей длине большеберцовой кости. Небольшой гребень, идущий вниз по латеральной стороне диафиза большеберцовой кости, является межкостной границей большеберцовой кости. Это для прикрепления межкостной перепонки голени, листа плотной соединительной ткани, соединяющего большеберцовую и малоберцовую кости. На задней стороне большеберцовой кости находится подошвенная линия, диагонально идущий шероховатый гребень, который начинается ниже основания латерального мыщелка и проходит вниз и медиально через проксимальную треть задней большеберцовой кости. К этой линии прикрепляются мышцы задней ноги.
К этой линии прикрепляются мышцы задней ноги.
Большое расширение, обнаруженное на медиальной стороне дистального отдела большеберцовой кости, представляет собой медиальную лодыжку («молоточек»). Это формирует большую костную шишку, расположенную на медиальной стороне области лодыжки. И гладкая поверхность внутренней части медиальной лодыжки, и гладкая область на дистальном конце большеберцовой кости сочленяются с таранной костью стопы как часть голеностопного сустава. На латеральной стороне дистального отдела большеберцовой кости находится широкая борозда, называемая малоберцовой вырезкой. Эта область сочленяется с дистальным концом малоберцовой кости, образуя дистальный большеберцово-малоберцовый сустав.
Фибула
Малоберцовая кость — это тонкая кость, расположенная на латеральной стороне голени (см. рис. 8.18). Малоберцовая кость не несет веса. Он служит в основном для прикрепления мышц и поэтому в значительной степени окружен мышцами. Пальпируются только проксимальный и дистальный концы малоберцовой кости.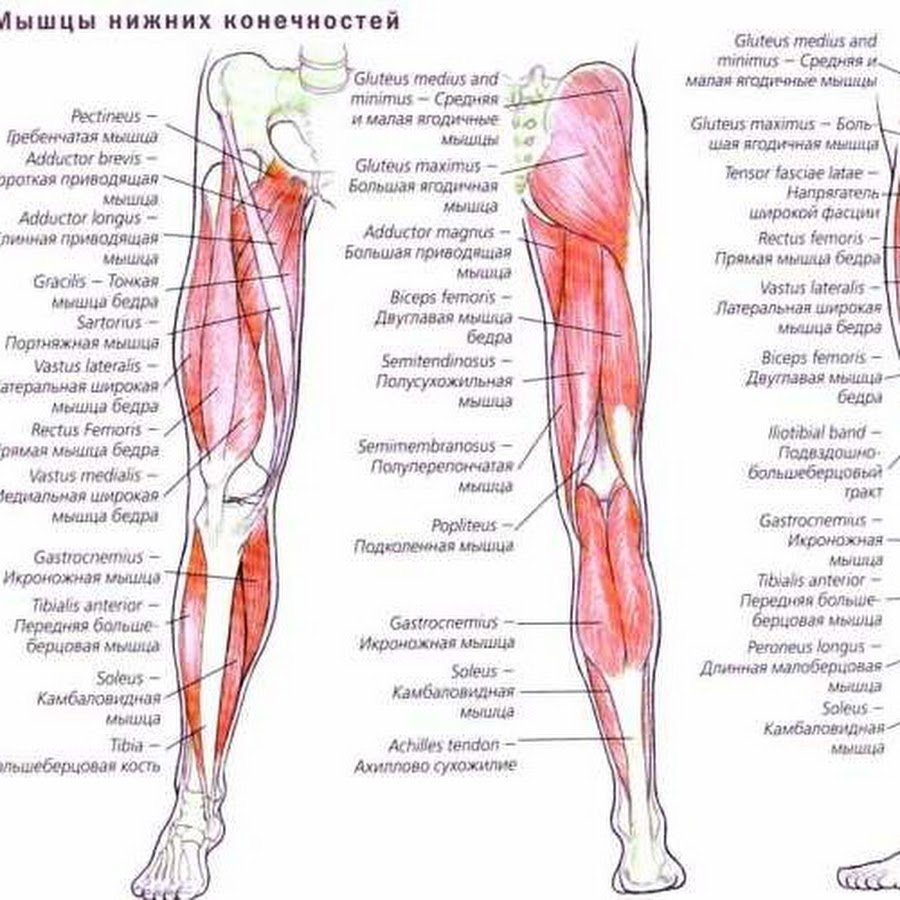
Головка малоберцовой кости представляет собой небольшой выпуклый проксимальный конец малоберцовой кости. Он сочленяется с нижней частью латерального мыщелка большеберцовой кости, образуя проксимальный межберцовый сустав. Тонкий стержень малоберцовой кости имеет межкостную границу малоберцовой кости, узкий гребень, идущий вниз по его медиальной стороне для прикрепления межкостной перепонки, которая охватывает малоберцовую и большеберцовую кость. Дистальный конец малоберцовой кости образует латеральную лодыжку, которая образует легко пальпируемую костную шишку на латеральной стороне лодыжки. Глубокая (медиальная) сторона латеральной лодыжки сочленяется с таранной костью стопы как часть голеностопного сустава. Дистальный отдел малоберцовой кости также сочленяется с малоберцовой вырезкой большеберцовой кости.
Предплюсневые кости
Задняя половина стопы образована семью костями предплюсны (рис. 8.19). Самой верхней костью является таранная кость.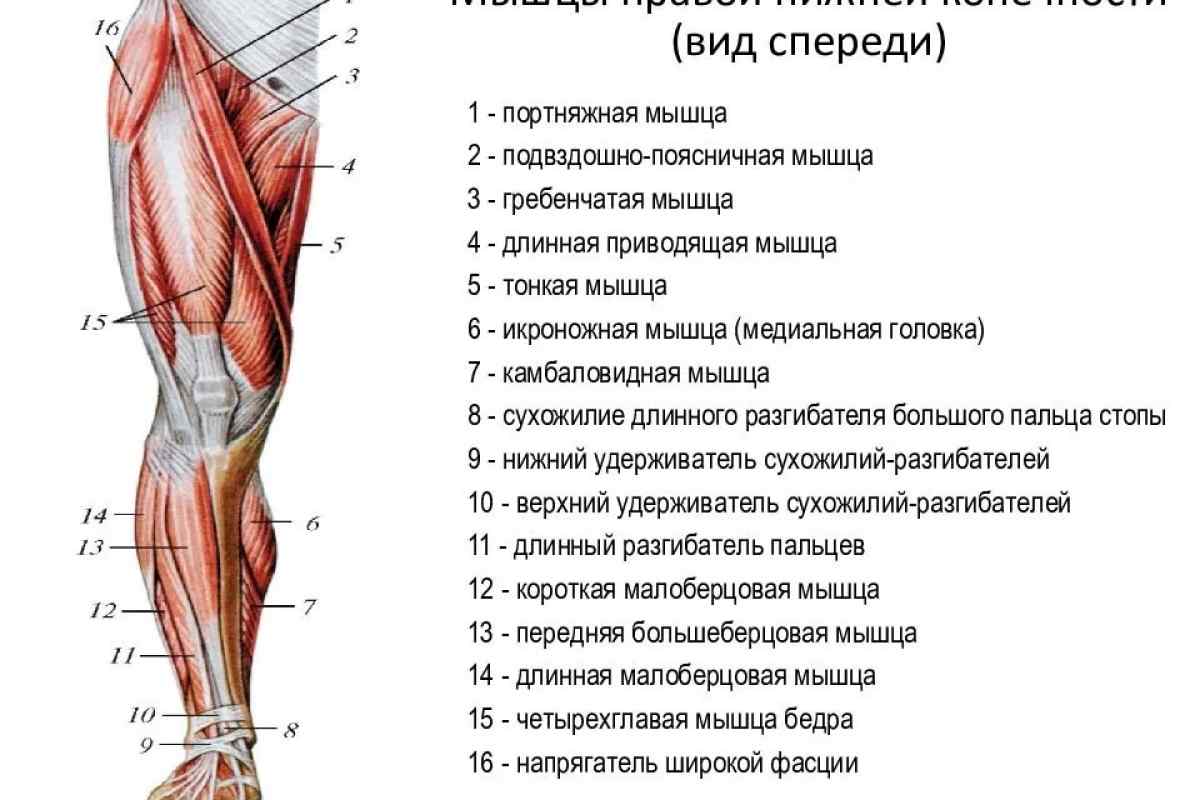 Он имеет относительно квадратную форму, верхнюю поверхность, которая соединяется с большеберцовой и малоберцовой костями, образуя голеностопный сустав. Три области сочленения образуют голеностопный сустав: верхнемедиальная поверхность таранной кости сочленяется с медиальной лодыжкой большеберцовой кости, верхушка таранной кости сочленяется с дистальным концом большеберцовой кости, а латеральная сторона таранной кости сочленяется с латеральной лодыжкой. лодыжка малоберцовой кости. Внизу таранная кость сочленяется с пяточной костью, самой крупной костью стопы, образующей пятку. Вес тела переносится с голени на таранную кость на пяточную кость, которая опирается на землю. Медиальная пяточная кость имеет заметное костное расширение, называемое sustentaculum tali («опора для таранной кости»), которое поддерживает медиальную сторону таранной кости.
Он имеет относительно квадратную форму, верхнюю поверхность, которая соединяется с большеберцовой и малоберцовой костями, образуя голеностопный сустав. Три области сочленения образуют голеностопный сустав: верхнемедиальная поверхность таранной кости сочленяется с медиальной лодыжкой большеберцовой кости, верхушка таранной кости сочленяется с дистальным концом большеберцовой кости, а латеральная сторона таранной кости сочленяется с латеральной лодыжкой. лодыжка малоберцовой кости. Внизу таранная кость сочленяется с пяточной костью, самой крупной костью стопы, образующей пятку. Вес тела переносится с голени на таранную кость на пяточную кость, которая опирается на землю. Медиальная пяточная кость имеет заметное костное расширение, называемое sustentaculum tali («опора для таранной кости»), которое поддерживает медиальную сторону таранной кости.
Рисунок
8.19
Кости стопы
Кости стопы делятся на три группы. Задняя часть стопы образована семью костями предплюсны. В средней части стопы расположены пять плюсневых костей.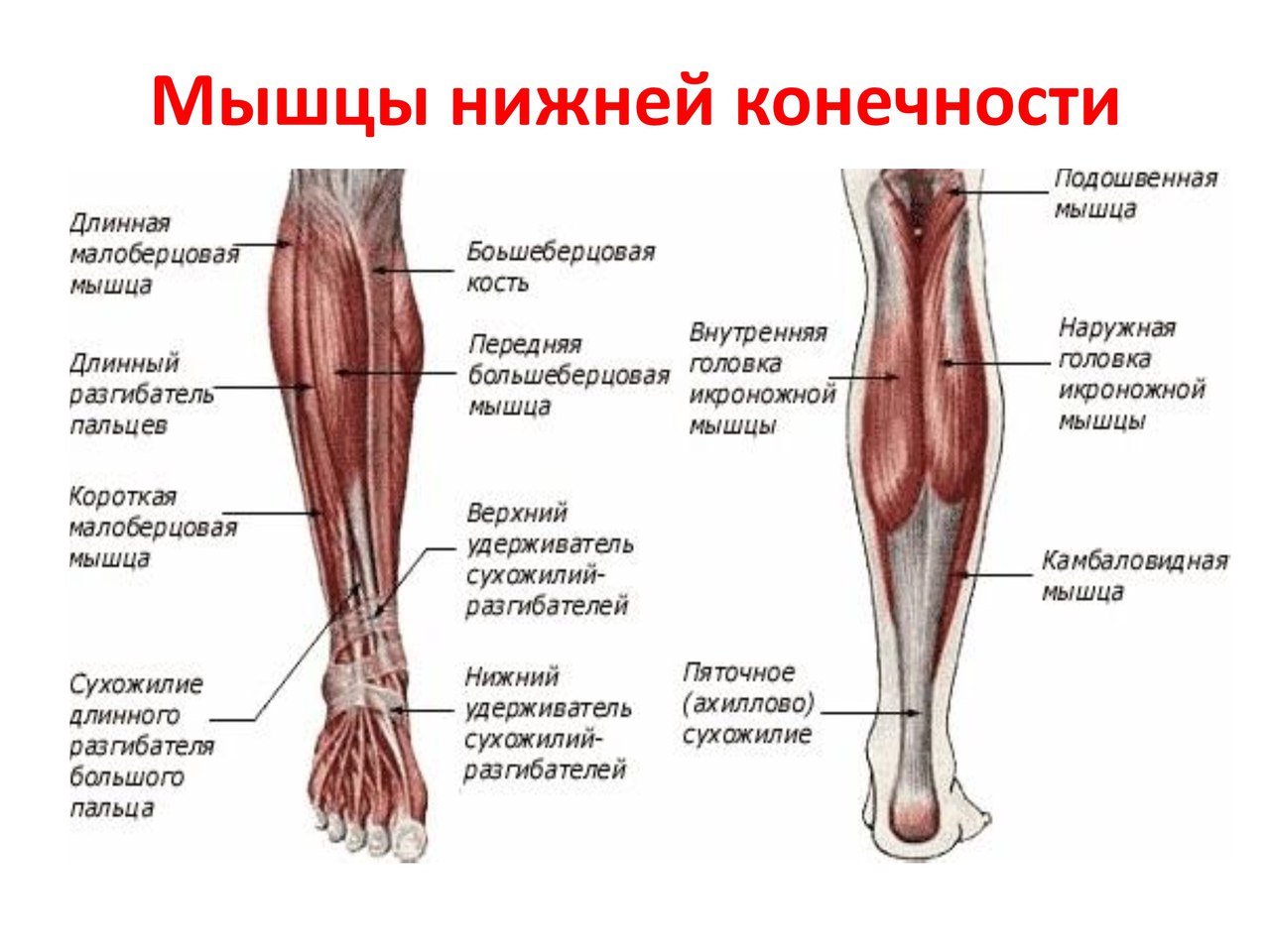 Пальцы содержат фаланги.
Пальцы содержат фаланги.
Кубовидная кость сочленяется с передним концом пяточной кости. Кубовидная кость имеет глубокую борозду, проходящую через ее нижнюю поверхность, которая обеспечивает проход для мышечного сухожилия. Таранная кость сочленяется спереди с ладьевидной костью, которая, в свою очередь, сочленяется спереди с тремя клиновидными («клиновидными») костями. К этим костям относятся медиальная клинопись, промежуточная клинопись и латеральная клинопись. Каждая из этих костей имеет широкую верхнюю поверхность и узкую нижнюю поверхность, которые вместе образуют поперечную (медиально-латеральную) кривизну стопы. Ладьевидная и латеральная клиновидные кости также сочленяются с медиальной стороной кубовидной кости.
Интерактивная ссылка
Используйте это руководство, чтобы просмотреть кости стопы. Какие кости предплюсны относятся к проксимальной, промежуточной и дистальной группам?
Плюсневые кости
Передняя половина стопы образована пятью плюсневыми костями, которые расположены между костями предплюсны заднего отдела стопы и фалангами пальцев стопы (см. рис. 8.19). Эти удлиненные кости пронумерованы от 1 до 5, начиная с медиальной стороны стопы. Первая плюсневая кость короче и толще остальных. Вторая плюсневая кость самая длинная. Основанием плюсневой кости является проксимальный конец каждой плюсневой кости. Они сочленяются с кубовидной или клиновидной костями. Основание пятой плюсневой кости имеет большое боковое расширение, обеспечивающее прикрепление мышц. Это расширенное основание пятой плюсневой кости можно прощупать как костную шишку в средней точке вдоль латерального края стопы. Расширенный дистальный конец каждой плюсневой кости является головкой плюсневой кости. Каждая плюсневая кость сочленяется с проксимальной фалангой пальца, образуя плюснефаланговый сустав. Головки плюсневых костей также опираются на землю и образуют подушечку (передний конец) стопы.
рис. 8.19). Эти удлиненные кости пронумерованы от 1 до 5, начиная с медиальной стороны стопы. Первая плюсневая кость короче и толще остальных. Вторая плюсневая кость самая длинная. Основанием плюсневой кости является проксимальный конец каждой плюсневой кости. Они сочленяются с кубовидной или клиновидной костями. Основание пятой плюсневой кости имеет большое боковое расширение, обеспечивающее прикрепление мышц. Это расширенное основание пятой плюсневой кости можно прощупать как костную шишку в средней точке вдоль латерального края стопы. Расширенный дистальный конец каждой плюсневой кости является головкой плюсневой кости. Каждая плюсневая кость сочленяется с проксимальной фалангой пальца, образуя плюснефаланговый сустав. Головки плюсневых костей также опираются на землю и образуют подушечку (передний конец) стопы.
Фаланги
Пальцы ног содержат в общей сложности 14 фаланговых костей (фаланги), расположенных аналогично фалангам пальцев (см. рис. 8.19).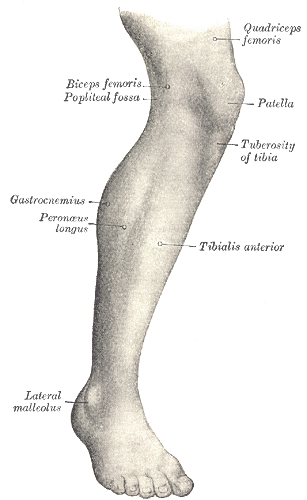 Пальцы ног пронумерованы от 1 до 5, начиная с большого пальца (большой палец). Большой палец ноги имеет две фаланги, проксимальную и дистальную фаланги. Остальные пальцы имеют проксимальные, средние и дистальные фаланги. Соединение между соседними фаланговыми костями называется межфаланговым суставом.
Пальцы ног пронумерованы от 1 до 5, начиная с большого пальца (большой палец). Большой палец ноги имеет две фаланги, проксимальную и дистальную фаланги. Остальные пальцы имеют проксимальные, средние и дистальные фаланги. Соединение между соседними фаланговыми костями называется межфаланговым суставом.
Интерактивная ссылка
Перейдите по этой ссылке, чтобы узнать о бурсите, локализованной припухлости на медиальной стороне стопы, рядом с первым плюснефаланговым суставом, у основания большого пальца ноги. Что такое бурсит и какой тип обуви, скорее всего, приведет к его развитию?
Своды стопы
Когда стопа соприкасается с землей во время ходьбы, бега или прыжков, вес тела оказывает огромное давление и силу на стопу. Во время бега сила, прикладываемая к каждой стопе при контакте с землей, может в 2,5 раза превышать вес вашего тела. Кости, суставы, связки и мышцы стопы поглощают эту силу, тем самым значительно уменьшая величину удара, который передается сверху на нижнюю конечность и тело.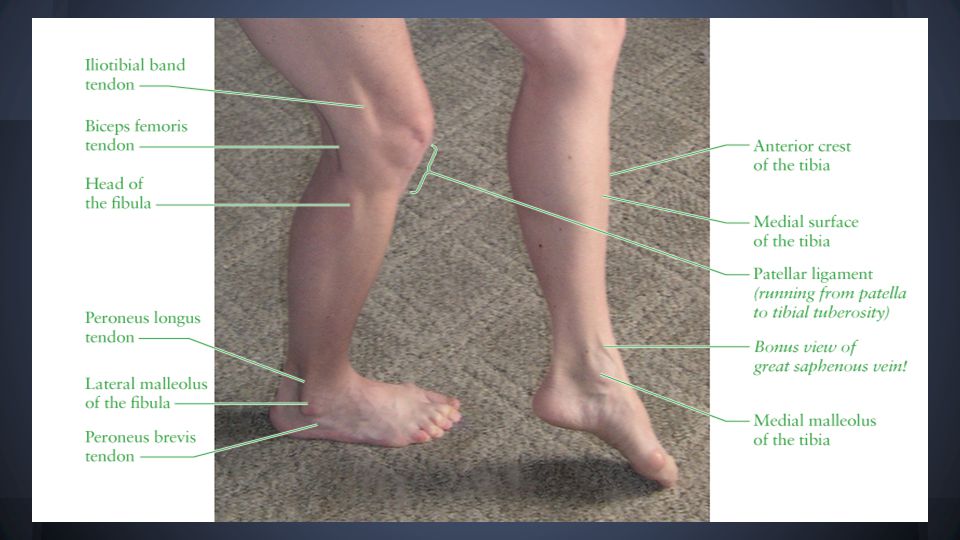 Своды стопы играют важную роль в этой амортизирующей способности. Когда вес прикладывается к стопе, эти своды несколько сплющиваются, таким образом поглощая энергию. При снятии веса свод отскакивает, придавая «пружину» шагу. Своды также служат для распределения веса тела из стороны в сторону и на любой конец стопы.
Своды стопы играют важную роль в этой амортизирующей способности. Когда вес прикладывается к стопе, эти своды несколько сплющиваются, таким образом поглощая энергию. При снятии веса свод отскакивает, придавая «пружину» шагу. Своды также служат для распределения веса тела из стороны в сторону и на любой конец стопы.
Стопа имеет поперечный свод, медиальный продольный свод и латеральный продольный свод (см. рис. 8.19). Поперечный свод образует медиально-латеральную кривизну средней части стопы. Он образован клиновидными формами клиновидных костей и основаниями (проксимальными концами) первой-четвертой плюсневых костей. Этот свод помогает распределять вес тела из стороны в сторону внутри стопы, позволяя стопе приспосабливаться к неровной поверхности.
Продольные своды проходят по всей длине стопы. Латеральный продольный свод относительно плоский, тогда как медиальный продольный свод больше (выше). Продольные дуги образованы костями предплюсны сзади и плюсневыми костями спереди. Эти арки поддерживаются с обоих концов, где они соприкасаются с землей. Сзади эту опору обеспечивает пяточная кость, а спереди — головки (дистальные концы) плюсневых костей. Таранная кость, воспринимающая вес тела, расположена на вершине продольных сводов. Затем вес тела переносится с таранной кости на землю передним и задним концами этих дуг. Сильные связки соединяют соседние кости стопы, чтобы предотвратить разрушение сводов во время нагрузки. На подошве стопы передний и задний концы сводов соединяются дополнительными связками. Эти связки обладают эластичностью, что позволяет им несколько растягиваться при нагрузке, что позволяет продольным сводам расширяться. Растяжение этих связок накапливает энергию в стопе, а не передает ее в ногу. Сокращение мышц стопы также играет важную роль в поглощении энергии. Когда вес снимается, эластичные связки растягиваются и сближают концы дуг. Это восстановление сводов стопы высвобождает накопленную энергию и повышает энергоэффективность ходьбы.
Эти арки поддерживаются с обоих концов, где они соприкасаются с землей. Сзади эту опору обеспечивает пяточная кость, а спереди — головки (дистальные концы) плюсневых костей. Таранная кость, воспринимающая вес тела, расположена на вершине продольных сводов. Затем вес тела переносится с таранной кости на землю передним и задним концами этих дуг. Сильные связки соединяют соседние кости стопы, чтобы предотвратить разрушение сводов во время нагрузки. На подошве стопы передний и задний концы сводов соединяются дополнительными связками. Эти связки обладают эластичностью, что позволяет им несколько растягиваться при нагрузке, что позволяет продольным сводам расширяться. Растяжение этих связок накапливает энергию в стопе, а не передает ее в ногу. Сокращение мышц стопы также играет важную роль в поглощении энергии. Когда вес снимается, эластичные связки растягиваются и сближают концы дуг. Это восстановление сводов стопы высвобождает накопленную энергию и повышает энергоэффективность ходьбы.
Растяжение связок, поддерживающих продольные своды, может привести к боли.